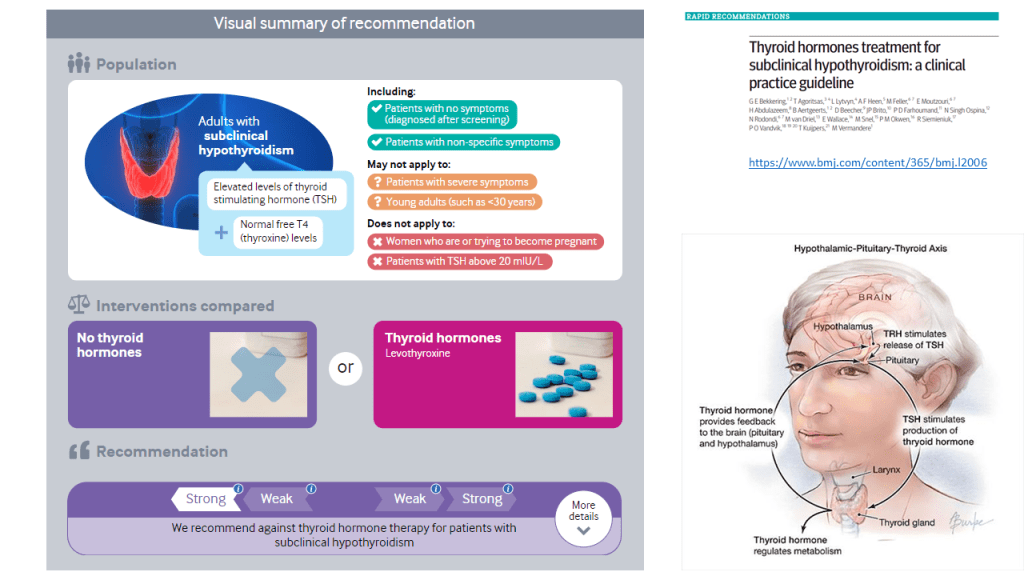
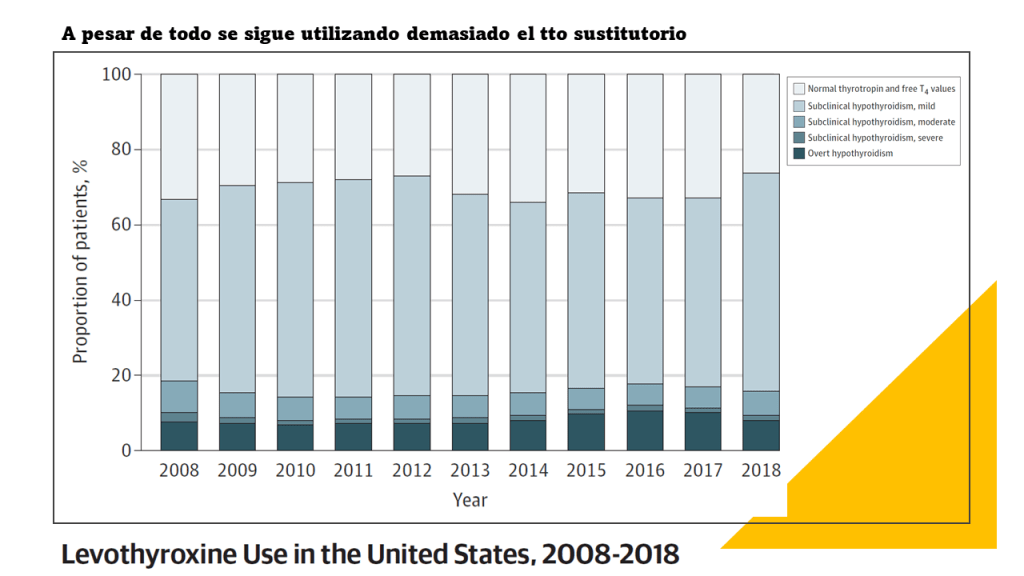
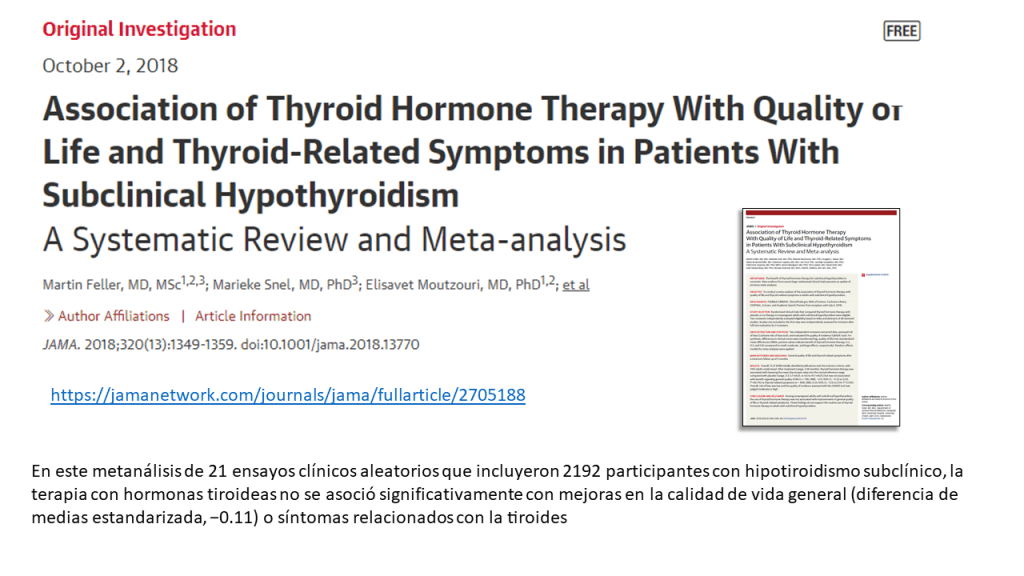
Enfriamiento después de un paro cardíaco: la esclerosis de la moda terapéutica
Traducción libre de Cooling After Cardiac Arrest – The Sclerosis of Therapeutic Fashion por John Mandrola
La historia de cómo una terapia ineficaz ha persistido durante décadas
Una inversión reciente en una práctica establecida en cardiología proporciona un hermoso ejemplo de cómo la ciencia sesgada, el conflicto de intereses intelectuales y el sesgo de intervención pueden llevar por el mal camino a la práctica médica, durante dos décadas.
La práctica en reversión implica el cuidado de los supervivientes de paro cardíaco. Se llama control de temperatura dirigido o hipotermia inducida. Más simple: enfriamiento.
Como consultor de arritmias, a menudo me piden que vea a supervivientes de paro cardíaco en la UCI. Lo que se ve es un espectáculo: el paciente está sedado, paralizado, conectado al aparato de refrigeración y casi siempre atendido por un miembro del personal de la UCI.
Cada vez que veo algo tan laborioso y agresivo, me pregunto sobre la evidencia. La parte marciana neutral de mi cerebro pregunta: ¿todo esto realmente ayuda?
La respuesta más corta es no, no lo hace.
Tenga en cuenta que la relevancia de esta historia se extiende más allá de los detalles de una terapia de UCI, ya que la mayoría de nosotros no somos médicos de la UCI.
La gran historia es cómo una práctica agresiva se convirtió en moda terapéutica a pesar de la evidencia de mala calidad. luego, incluso cuando la evidencia publicada mostró que no funcionó, la práctica persistió.
Hay cuatro capítulos en esta historia:
Capítulo 1: El viento de cola de la plausibilidad:
El paro cardíaco hace que el cerebro se vea privado de oxígeno y nutrientes. Cuanto más largo sea el período sin flujo sanguíneo, mayor será la lesión cerebral.
El enfriamiento rápido puede reducir la demanda de nutrientes y reducir la lesión cerebral. El enfriamiento, por ejemplo, se usa durante algunas cirugías en las que detiene transitoriamente el flujo sanguíneo al cerebro. Los estudios en animales sugirieron que el enfriamiento mitigaba el daño cerebral después de un paro cardíaco.
En otras palabras: el enfriamiento después de un paro cardíaco tiene sentido. Dado que la lesión de órganos ocurre cuando la demanda de nutrientes supera el suministro, el enfriamiento reduce la demanda y eso puede reducir la lesión cerebral.
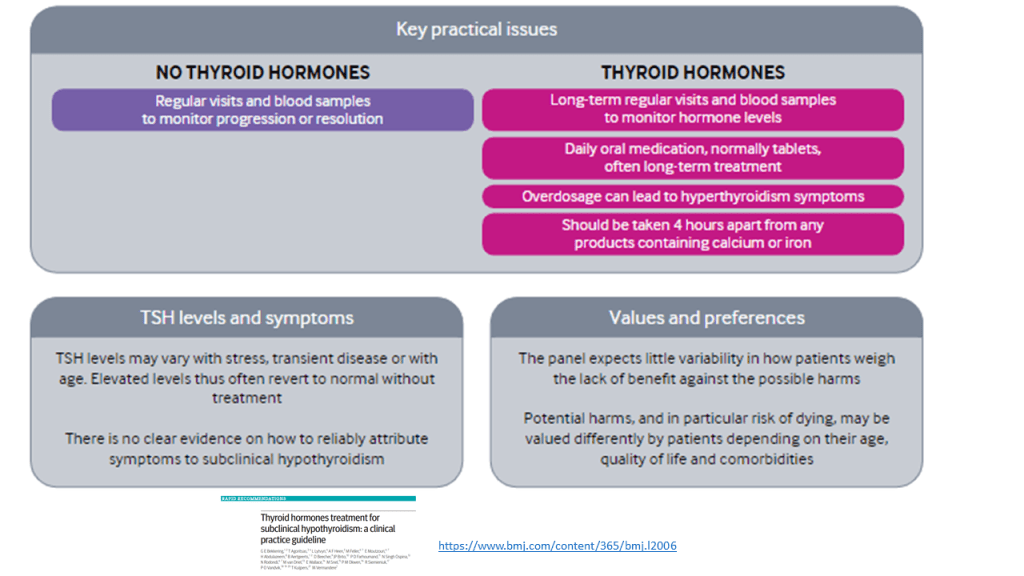
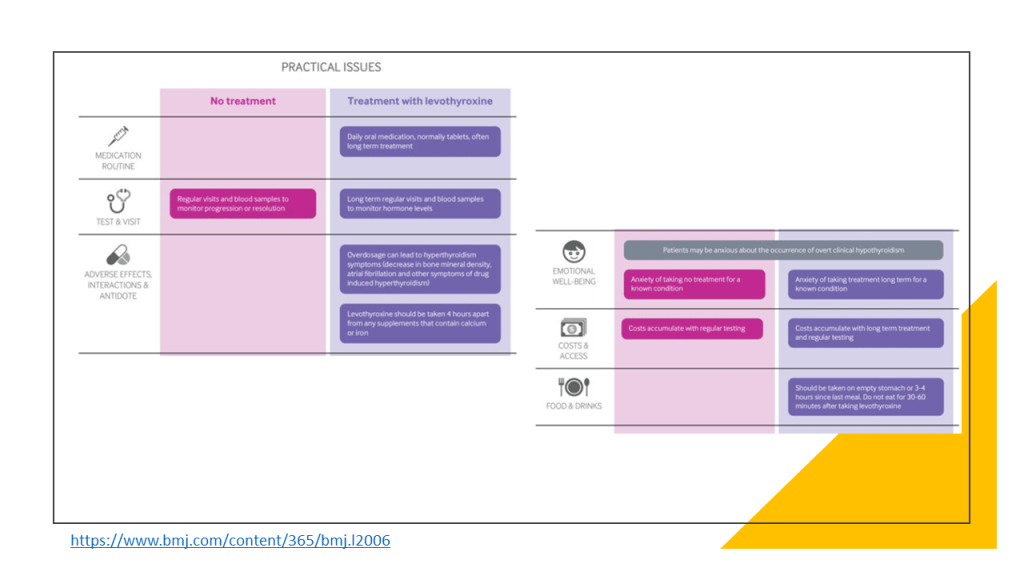
El problema es que enfriar a un ser humano no es poca cosa. Bajar a 33 grados requiere colocar al paciente en un sistema de enfriamiento, con almohadillas envueltas alrededor del cuerpo. Esto induce escalofríos, que luego se suprimen con sedación intensa y agentes paralíticos.
Luego está el hecho de que las funciones normales del cuerpo se optimizan a 37 °grados (C). El enfriamiento puede afectar la presión arterial, aumentar el riesgo de infección, disminuir la frecuencia cardíaca, inducir arritmia y prolongar el tiempo hasta la vigilia. El enfriamiento también requiere mucha atención profesional: más extracciones de sangre, monitoreo y tiempo de personal.
Capítulo 2: Los estudios de 2002:
En 2002, el New England Journal of Medicine publicó dos estudios que sugerian que el enfriamiento mejora los resultados en los sobrevivientes de un paro cardíaco.
Un estudio australiano (Bernard et al) comparó solo 77 pacientes y encontró que la supervivencia con una buena función neurológica ocurrió en el 49% del grupo de enfriamiento frente al 26% en el grupo de control. Los autores hicieron conclusiones cautelosas, llamando a sus observaciones «preliminares», utilizando la frase «parece mejorar los resultados» para describir sus hallazgos.
El segundo estudio, llamado estudio de hipotermia después de un paro cardíaco o HACA, comparó el enfriamiento en 275 pacientes. Se observó un resultado neurológico favorable en el 55% en el grupo enfriado frente al 39% en el grupo de temperatura normal. Además, la tasa de mortalidad también fue un 14% más baja en el grupo de enfriamiento.
Ambos ensayos fueron susceptibles de sesgo. Por ejemplo, ninguno de los ensayos utilizó el cegamiento en la decisión de terminar la atención que se proporcionaba al paciente. Los defensores del enfriamiento podrían haber estado menos dispuestos a retirar la atención en pacientes asignados al brazo de enfriamiento. La preocupación más evidente fue que: las grandes reducciones en la muerte (14% en el ensayo HACA) parecen altamente sospechosas de ser un valor atípico, porque ninguna terapia de UCI, nunca, ha logrado tal reducción.
Las debilidades de estos dos estudios no importaron. El enfriamiento se convirtió en el estándar de atención durante más de una década hasta que llegó el siguiente ensayo en 2013.
Capítulo 3: El estudio de 2013:
El ensayo TTM comparó 33 grados frente a 36 grados en sobrevivientes de paro cardíaco posterior en una muestra más grande de 975 pacientes. En esta prueba más rigurosa, no hubo diferencias en la muerte o la función neurológica. Además, el brazo de enfriamiento tuvo más eventos adversos. Los autores concluyeron que TTM no proporcionó evidencia de que el enfriamiento a 33 grados tuviera algún beneficio sobre 36 grados.
Uno pensaría que esto acabaría con el enfriamiento. Pero no fue así. El enfriamiento de los pacientes siguió siendo la norma. Las guías de práctica clínica recomendaban 33 o 36 grados.
El intensivista Josh Farkas, MD, postula que el enfriamiento persiste debido al sesgo del status quo. Recientemente fui a un curso de la Asociación Americana del Corazón sobre soporte vital cardíaco avanzado y se recomendó el enfriamiento.
Capítulo 4: El estudio de 2021
Siete años después del ensayo TTM no significativo, NEJM publicó el ensayo TTM2, que inscribió a 1850 supervivientes de paro cardíaco a 33 grados frente a la normotermia (con prevención de la fiebre). Los autores también ocultaron a los médicos y las familias ante la decisión de abandonar la atención.
Los resultados fueron claros: no hubo diferencias en la motalidad ni en los resultados neurológicos. Hubo más arritmias, mayor uso de bloqueantes neuromusculares y más tiempo en el ventilador en el brazo de enfriamiento.
Cualquier observador neutral pensaría que este sería el final del enfriamiento de los pacientes que sobreviven a un paro cardíaco. La estrategia invasiva más agresiva no proporcionaba ninguna diferencia en los resultados, causaba más efectos adversos y requería más atención de enfermería. Ahora había dos ensayos grandes y rigurosos que no mostraban ningún beneficio.
Pero no estoy tan seguro.
El editorial que acompaña al ensayo TTM2 es increíblemente claro y presagia la dificultad de des-adoptar una terapia ya acomoadada.
La conclusión clave del ensayo TTM2 para los médicos debe ser que el manejo específico de la temperatura que involucra farmacoterapia, dispositivos de enfriamiento y pronóstico neurológico oportuno, es una estrategia de tratamiento crucial para mejorar los resultados en pacientes que han tenido un paro cardíaco.
La temperatura objetivo, a discreción del médico, podría ser de 33 ° C, 36 ° C o 37.5 ° C o menos.
¿De verdad?
Para llevar a casa
El ensayo original de Bernard et al en 2002 advirtió explícitamente que estos eran datos preliminares. Pero los dos primeros ensayos, aunque defectuosos, establecieron el enfriamiento como moda terapéutica. Tan fuerte era esa moda, que los resultados no significativos del ensayo TTM 2013 no la movieron.
Y ahora, después del segundo gran ensayo TTM2 no significativo, todavía debería ser difícil adoptar el enfriamiento a 33 grados como intervención.
La historia de enfriamiento subraya dos sesgos importantes que los médicos (y los pacientes) deben tener en cuenta.
El primero es el exceso de confianza. En un estudio encuesta reciente, Dan Morgan y sus colegas, encontraron que los médicos sobreestiman masivamente los beneficios de los tratamientos. Su estudio involucró terapias simples como estatinas y control de la presión arterial, pero supongo que las intervenciones agresivas más grandes engendran aún más exceso de confianza.
El otro factor es el sesgo de intervención.
Los médicos prefieren los errores de acción más que la omisión. Usando argumentos condicionales y datos observacionales, mi amigo y coautor frecuente Andrew Foy, junto con Ed Filippone, MD, encontraron un caso solido para el sesgo de intervención en Medicina. Y no es simplemente medicina defensiva. Es como si viniéramos preprogramado para intervenir.
Lo inusual del enfriamiento es que, a diferencia de muchas otras terapias de bajo valor (piense en la detección cardiovascular), el conflicto de intereses financieros no parece ser un factor.
Más bien, el enfriamiento persiste más a partir de un conflicto intelectual profundamente arraigado, como es el caso de: esto tiene sentido, lo hemos hecho siempre, y debemos continuar haciéndolo. Este pensamiento probablemente tenga una intención benéfica: los supervivientes de un paro cardíaco tienen un mal pronóstico, por lo que más debe ser mejor.
Pero los dos grandes ensayos recientes de TTM muestran que más no es mejor; es peor. Mayores costos, más efectos adversos y ningún beneficio en la eficacia.
La desaprobación del enfriamiento agresivo a 33 grados ocurrirá. El nuevo estándar de atención se convertirá en el mantenimiento de la temperatura normal y evitar la fiebre.
Después de unos años, la práctica del enfriamiento se olvidará, como el error de tratar las ESV después del IM. Pero creo que esta historia debe ser preservada, por el bien del aprendizaje.
Las lecciones aquí son muchas: el peligro de aceptar intervenciones basadas en estudios defectuosos y plausibilidad; el poder de la moda terapéutica, el exceso de confianza y el sesgo de intervención de los médicos, pero sobre todo el increíble poder de los ensayos controlados aleatorios adecuados para enseñarnos lo que funciona y lo que no. Esta historia nos indica la necesidad de tener evidencia de ensayos aleatorios adecuados antes de adoptar una intervención agresiva y costosa.