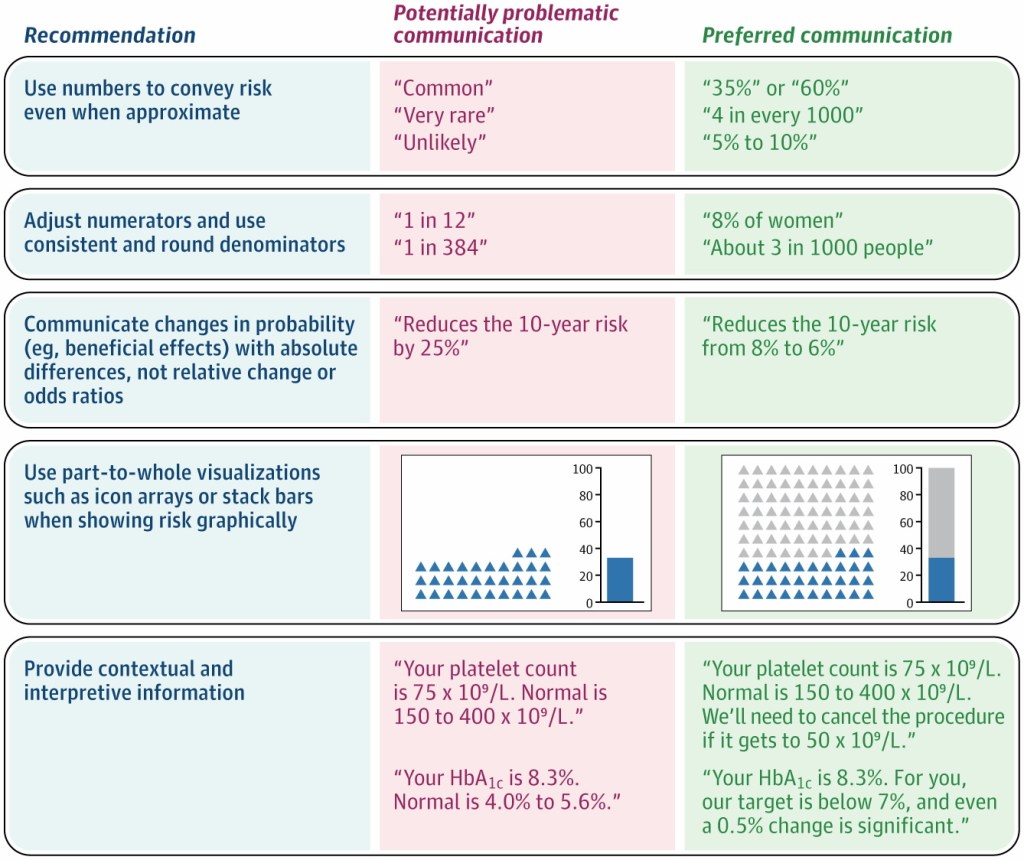
por Mar Sacristan Germes .Medico de familia
El pasado 23 enero tuve la oportunidad de visitar durante 4 horas una entidad de base asociativa catalana (EBA), el EAP de Sardenya en Barcelona, de la mano de su director Jaume Sellarès. Había compartido con él y con Araceli Rivera una mesa en el congreso Semfyc dinamizada por Rafa Bravo, con el título “La necesaria reforma de la atención primaria: propuestas desde la heterodoxia”. No es mi intención (ni capacidad) hacer un análisis riguroso, pero recibo con gusto la invitación a compartir impresiones, así en formato conversación imaginada en un café con algún colega de primaria.
¿Por qué fuiste? ¿Te planteas ir a trabajar allí?
No, fui por el interés de conocer otras formas de gestión. Siempre aprovecho los tiempos de formación/rotación para ver otras maneras. Creo que es la mejor forma para tener opinión sobre lo propio y para imaginar alternativas. Además de ser muy divertido.
¿Qué son las EBAs?
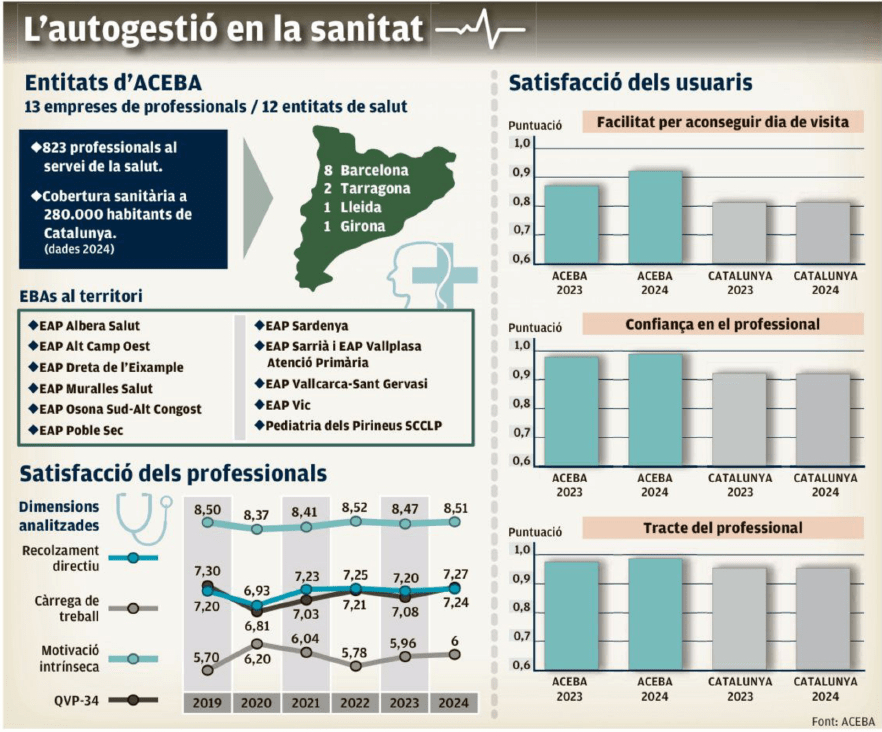
Entidades de base asociativa, centros de salud autogestionados dentro de la red pública de atención primaria catalana. El contrato es con la sanidad pública, a donde tienen que rendir cuentas y resultados, pero tienen una gran autonomía de gestión para decidir el cómo. Hay 13 en Cataluña y llevan 25 años de andadura.
¿Cómo era el centro? ¿ Los pacientes saben que su centro es “diferente”?
Tiene un aspecto muy cuidado: “Nos dicen que parecemos un centro privado”. Mucho que envidiar para los centros viejos de Madrid ciudad, menos que envidiar para otros de la periferia que tienen tanta luz y verdor. Tenía una pega importante: la ausencia de ventilación y luz naturales. El letrero de la puerta es como el de cualquier centro. Habrá pacientes que sepan que su centro funciona de forma peculiar, pero muchos otros no se darán cuenta.
¿Cómo es el acceso del paciente?
Nada más entrar hay un recepcionista que orienta al paciente. Si precisa más detalle, le atienden administrativos en unas cabinas abiertas pero diseñadas para favorecer la intimidad, en lugar de un mostrador con mamparas “anticovid” que favorecen el grito.
Si el paciente precisa atención urgente, se gestiona. Pero si precisa atención médica al uso, ¡tachán! se le da una cita telefónica con un asistente clínico. Esta figura es un administrativo con formación específica de más de 6 meses que llamará al paciente desde una oficina tranquila para entender y gestionar su demanda.
¿ Te acuerdas de la época Covid, cuando en la lista leías la demanda de cada paciente? Era maravilloso para gestionar prioridades. Podíamos diferenciar el “dice su hija que la ve desorientada” del “debe dos cajas de ibuprofeno, y quiere en sobres”. Pasada la pandemia, esta experiencia exitosa murió y volvemos a la lista donde no sabemos por qué viene cada cual.
El médico en el EAP Sardenya atiende cada día su consulta, y además gestionará la lista de demandas que le ha filtrado y detallado el asistente clínico, a quien devolverá con anotaciones del tipo “hay que adelantar la colonoscopia, gestiónalo en el hospital”, o “cítamelo esta semana presencial, que venga acompañado”, o “le dejo el volante para laboratorio, cítalos y resultado por teléfono”, o “programa un domicilio”, etc.
Los asistentes clínicos tienen sus cupos de pacientes, de forma que construyen una relación de longitudinalidad. Además, asistente y médico funcionan por parejas, estableciendo sus propios acuerdos. Observaron además cómo la existencia de esta figura redundaba en una mejor atención global a los pacientes. Me recordó al centro de salud de La Chana en Granada, que también tuve oportunidad de visitar, y su gran iniciativa de administrativa de familia fruto del trabajo de Lorenzo Arribas Mir y Juani, y que con arriesgadas adaptaciones de identidades informáticas fuera de protocolo conseguían excelentes resultados y satisfacción.
¿Y el acceso a pruebas complementarias?
El catálogo de pruebas es mayor; el médico de familia puede pedir TAC, RMN… pero más que esto, lo escandaloso es que la demora es nula, ¡te la hacen pasado mañana!
¿ Cómo? ¿ Y no acaban todas las lumbalgias agudas banales solicitando una RMN con tal acceso?
Me dijeron que no, que se hacían siguiendo criterio clínico sin complacencia. Yo imagino que tal accesibilidad condicionará en cierta medida la práctica, como lo hacen tantos otros condicionantes, pero que también se autorregulará por el tamaño grande de los cupos.
¿Qué tamaño tienen los cupos?
2000 pacientes/médico, algo superior a lo habitual en su entorno y en Madrid. Los cupos mayores favorecen contraintuitivamente el abordaje de la complejidad y reducen la atención a la banalidad.
¿Cómo es el resto de la plantilla, el equipo?
La plantilla es similar a lo conocido en casa: medicina, enfermería, pediatras, fisioterapia, trabajo social, odontología… Las enfermeras pasan consulta a su cupo de pacientes, y tienen otras agendas por tareas por decisión propia. Además, hay unidades de investigación y de innovación muy activas.
Sabemos que plantilla y equipo no son lo mismo. En las EBAs las plazas no son por oposición, traslados, movilidades, plazas en propiedad y suplencias, mañanas o tardes. Son grupos de profesionales que se van conformando según necesidad, entrevista y selección dinámica. Las decisiones se toman en junta, donde el voto de los profesionales tiene un peso proporcional a las acciones que tengan en la EBA.
¿Es verdad que las EBAs tienen ánimo de lucro?
Cada profesional tiene opción de comprar acciones que sirven para distribuir el peso en las decisiones. Se venden en cualquier momento o al salir del equipo, por el mismo precio o con un beneficio menor simbólico, sin una clara ganancia.La financiación del centro es pública y proporcional a la población que atiende. Pero también hay otras fuentes de ingresos.
Por ejemplo, cuentan con una unidad de investigación en el centro que, además de concursar proyectos en convocatorias públicas, participa en ensayos cuyo promotor es la industria farmacéutica que paga a través de contratos regulados. (resaltar que los médicos asistenciales no tratan con comerciales de los laboratorios)
En la parte de clínica dental, además de la cartera de servicios habitual se ofrecen otras prestaciones de pago directo, y esto es también una fuente de ingresos extra para el centro, y que se puede reinvertir en prestaciones extra para el global de pacientes.
Podemos resumir que las EBAs se conciben como empresas de economía social, que pueden generar excedente, pero que no se repartirá entre los accionistas, sino que se reinvierte en mejoras para el centro, prestaciones para los pacientes, o proyectos que decida la junta. Asumen riesgo financiero, de forma que también tienen que responder por sus pérdidas, si las tuviera.
Sí es verdad que hay incentivos importantes aparte del salario, ligados a resultados y criterios profesionales. El salario de los médicos de familia tiende a ser mayor que en los centros habituales.
¿Y a ti esto, qué te parece?
Pues es un cambio de paradigma, se me hacía muy raro el lenguaje empresarial. Algunas cosas me generarían incomodidad, como la participación de la industria farmacéutica, aunque sea indirecta. O el hecho de que no se ofrecieran ciertos servicios como seguimiento de anticoagulación o alguna cosa de cirugía menor por no ser reconocidas económicamente por la Conselleria que lo paga al hospital. (Al final no conseguimos ser realmente polivalentes, ¿quizás en algún contexto rural?)
Pero envidiaba mucho esa autonomía de gestión y las decisiones vinculantes de la junta, creo que sentirse parte activa de los procesos genera mayor implicación y afección por lo que se hace.
Al final cada sistema genera sus propios vicios. En nuestra red de gestión pública el pago por estar, con apenas incentivos por diferencias de cupo o estilo de praxis, genera también sus propias perversiones, pérdida de profesionalismo e hipertrofia funcionarial al estilo Ley de Parkinson.
De lo que he conocido hasta ahora, hay un modelo que me recuerda a las EBAs y es el modelo danés de atención primaria, que también tuve oportunidad de visitar, y que ha sido descrito por José Manuel Freire y Juan Gervas como incentivadores de la implicación profesional.
Los médicos generales daneses son autónomos y propietarios de sus consultas, funcionando como empresas privadas bajo contrato con el sistema público. Gestionan sus centros, tienen incentivos económicos ligados a la actividad (capitación y pago por servicio) y están sujetos a estándares de calidad y rendición de cuentas pública. El acceso es universal y gratuito para el paciente, y la financiación predominantemente pública, con contratos regulados. Creo que tan atentos tenemos que estar al ánimo de lucro por incentivos como a la financiación pública de conductas inerciales no resolutivas.
¿Hay datos de los resultados de las EBAs?
Los resultados en salud de parámetros medibles como control FRCV, ingresos evitables, coberturas vacunales, etc son muy similares a la media o ligeramente superiores.
Los datos sobre costes son positivos. Ángel Ruiz Téllez ofrece en su libro “A este lado del espejo” datos muy favorables de sostenibilidad comparada por la mayor resolución de problemas por unidad de coste gestionable (visitas, pruebas, derivaciones, farmacia, IT). Me gustaría saber cuánto se debe al factor autogestión y cuánto se debe al manejo de cupos grandes, pero es difícil el análisis disgregado.
En cuanto a la equidad, leo que las EBAs están sobre todo en zonas de renta media y alta, pero que cuando se han ajustado los resultados por clase social han seguido siendo positivos.
La satisfacción de pacientes y sobre todo profesionales, es más alta. En el EAP de Sardenya se favorece la conciliación, hay un día de teletrabajo y capacidad de organizarse. Además, máxima flexibilidad e importante financiación para formación. Al final lo que se pide es que cada médico responda bien por su cupo: se vigila su profesionalidad, no su agenda.
¿Te vas a una EBA, pues?
No, me quedo en casa. Pero me encantaría que se experimentara algo así en otros muchos contextos. En casa critico proactivamente imposiciones de mi Gerencia como el proyecto piloto de citación con cualquier médico para tratar de resolver lista de espera rompiendo con la longitudinalidad y el sentido de la primaria. Sirva de ejemplo como antípodas de la autogestión, pues la mayoría de médicos implicados estábamos en desacuerdo y nos sentíamos marionetas dirigidas.
Critico las agendas rígidas 30+4 como resultado de la huelga donde el paciente 35 pueda ser el crónico reagudizado que conoces, así como las agendas de rebosamiento donde se citan renovación de receta electrónica.
Propondría la experimentación de nuevas formas de gestión en los centros de nueva creación, que son una oportunidad. Propondría, ante la avalancha de jubilaciones, el ensayo de aumentar los cupos (ajustando por edad, dispersión geográfica y vulnerabilidad social) y trabajar mano a mano con un asistente clínico con longitudinalidad. También que el pago al profesional fuera por salario + capitación. Propondría permitir experimentar, medir para comparar, y si se encuentra algo mejor, cambiar sin miedo.
Mi gran agradecimiento a Jaume por la acogida y a Rafa por el interés compartido.