Yo, como médico pensé, que el motivo por el que vino a esa hora de la madrugada no era justificado, podía haber esperado, utilizando el sentido común y medidas de autocuidado al día siguiente a partir de una hora prudente. Además puso en peligro su salud y su vida ya que yo estaba en periodo de relajación, dormido y cansado tras 19 horas de guardia, podía haber errado el diagnóstico y tratamiento más fácilmente, puso en peligro al paciente que llegó una hora después en situación de emergencia, que tuvimos que trasladar al hospital, por estar aún más cansado.
Categoría: Relación medico-paciente
Momento Docente
Hace poco más de cuatro años la revista JAMA Internal Medicine inició una serie de artículos bajo la denominación de Teachable Moments. Estas breves revisiones (poco más de una hoja) se enmarcan bajo el paraguas de la “Too Much Medicine” y se materializan en forma de artículos escritos por medicos en formación y dirigidos a estos mismos. En ellos se expone un caso clínico que ilustra un “momento” de sobrediagnóstico, sobretratamiento o cribado excesivo, que ocasiona daño o está cerca de ocasionarlo. Se acompaña de un resumen de las evidencias documentales que muestran que esa actuación es innecesaria o perjudicial.
Desde entonces se han publicado regularmente y son de lectura obligada cuando uno llega la página web del JAMA. El último momento docente se centra en el tratamiento de las parejas sexuales de aquellos que padecen una enfermedad de transmisión sexual (ETS). Expone un caso de reinfección de uretritis gonocócica en un varón previamente tratado y que no había avisado a su pareja después del tratamiento de la primera infección. A pesar de ser conocida la necesidad de notificar, diagnosticar y tratar a todo contacto de un paciente con ETS, esta “obligación” no se realiza en muchas ocasiones por los que casos, como el que ilustra el articulo son más frecuentes de los deseable.
 Para paliar ese problema se sugieren estrategias novedosas como la notificación a los compañeros sexuales de que se padece una ETS de forma anónima, a través de una página web de internet y la Expedited Partner Therapy que consiste en tratar a los contactos sin examínalos, proporcionando el tratamiento (vía oral) a los contactos a través del caso índice. Una página con similar objetivo encontramos en Australia con el adecaudo nombre de Let Them Know (Avisele), ambas se situarían como la version tecnologica de los Partner Services in STD Prevention Programs
Para paliar ese problema se sugieren estrategias novedosas como la notificación a los compañeros sexuales de que se padece una ETS de forma anónima, a través de una página web de internet y la Expedited Partner Therapy que consiste en tratar a los contactos sin examínalos, proporcionando el tratamiento (vía oral) a los contactos a través del caso índice. Una página con similar objetivo encontramos en Australia con el adecaudo nombre de Let Them Know (Avisele), ambas se situarían como la version tecnologica de los Partner Services in STD Prevention Programs
Estas iniciativas aparte de ser positivas y puede que eficaces, son bienvenidas porque en cierto modo reconocen que no se puede dejar todo descansar sobre los hombros de los médicos. Parece que cargar con obligaciones, muchas veces sin recursos para cumplirlas, fuera una de nuestras misiones. Como se muestra todos los días, esto aparte de irreal, es ineficaz y contraproducente.
Medico, paciente y ordenador
El tiempo del médico y también su capacidad de atención son limitados, y en nuestras consultas, ordenador y paciente compiten por ambos. A veces parece que el paciente es el ruido en la relación médico ordenador.
Entre los estudios que van surgiendo de la relación de este menage a trois impuesto por el avance de la tecnología, se incluye uno realizado en nuestro país y publicado hace un año, con el titulo Historia clínica electrónica: evolución de la relación médico-paciente en la consulta de Atención Primaria. En ese estudio el investigador se situaba al lado del médico que realizaba la consulta con un cronómetro y una hoja de recogida de datos, midiendo el tiempo total de la consulta y de este cuanto se dedicaba a interactuar con el paciente y cuanto con el ordenador. El resultado principal que se midió fue el porcentaje de tiempo dedicado al uso de sistemas informáticos sobre el total de la consulta y que fue del 38,33%. Otros resultados interesantes son que los médicos mayores de 45 años dedicaron más tiempo al ordenador con respecto a sus colegas más jóvenes de forma significativa y que en el 48,4% de las consultas – ¡ojo al dato! – hubo al menos un motivo de consulta administrativo.
Este artículo en sí, presenta algunos problemas, aunque sin duda el mas importante es el desfase entre su realización y el publicación, no solo la toma de datos del estudio se realizó cuatro años antes de la publicación, sino que la bibliografía también parece que se quedó anclada incluso antes de ese año (la cita más moderna es de 2008) lo que afecta gravemente a la discusión, e incluso a las conclusiones finales
Información , para qué?
Hace justo un mes la revista AMF anunciaba la creación de una página web por parte del ministerio de sanidad con el objetivo de proporcionar información sanitaria de calidad a pacientes y usuarios interesados. Era una broma. Lo que no es una broma es que la información sanitaria de calidad, en español y para pacientes, sigue siendo la gran olvidada de las políticas sanitarias del ministerio y de las consejerías de sanidad de las diferenes comunidades autonomas.
Se habla mucho de prescribir webs, de lo 2.0, de e-salud, de escuelas de salud, sin acordarse de los más básico, la materia prima. Esa materia prima informacional que es la que sale en las primeras posiciones (por su calidad y por acuerdos institucionales con las compañías tecnológicas) cuando los pacientes hacen búsqueda en internet a través de buscadores generales, la más frecuente y casi exclusiva forma de acercase a la información del usuario medio.
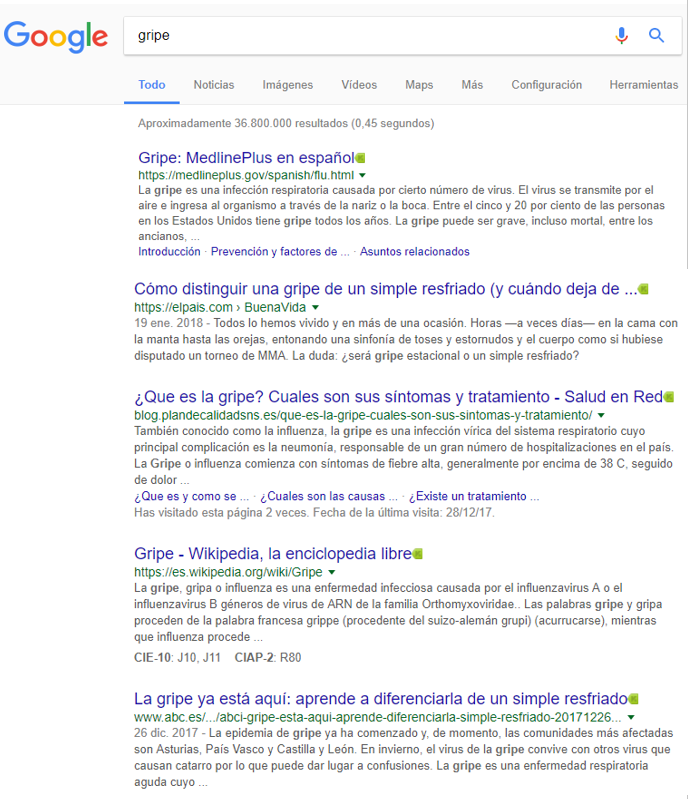
Es una pena que cuando un paciente español busca en Google.es por el termino gripe, obtenga esto:
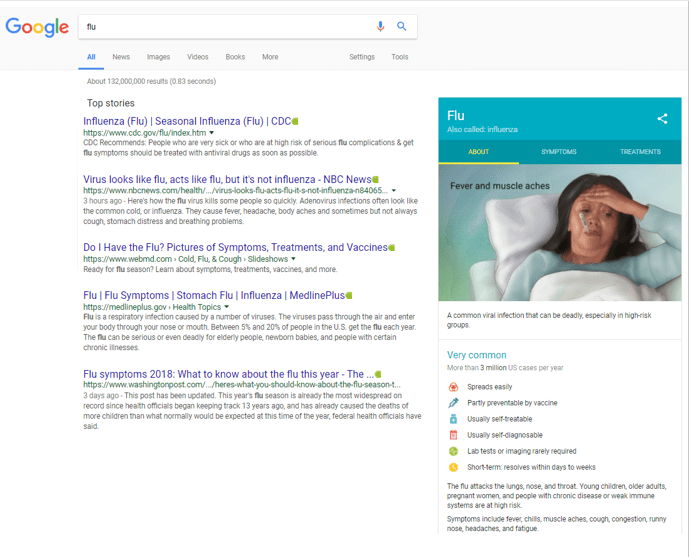
y cuando lo hace en el Google.com americano, obtenga esto:
Véase la diferencia.
En el caso «español» el priner enlance es la entrada a un recurso (excepcional) del gobierno americano: Medline Plus, el segundo y quinto enlace son a páginas web de periodicos de tirada nacional. El cuarto enlace va a la definición de gripe de la Wikipedia y el tercer enlace a un blog de nombre equivoco – deberian darse cuenta en el MSSSI- y probablemente fraudulento con información que es un pastiche de varias y que recomienda por ejemplo de Jarabe de Cebolla, o el zumo de repollo y naranja como tratamiento de la gripe.
En el segundo caso o «caso americano» nos encontramos información de los Centros para el Control y la Prevención de Enfermedades el conocido CDC de Atlanta, la página web de una empresa de comunicacion general NBCnews, un enlace a una web sanitaria privada de calidad webMD , otro a Medline Plus y termina con la página web de un periodico.
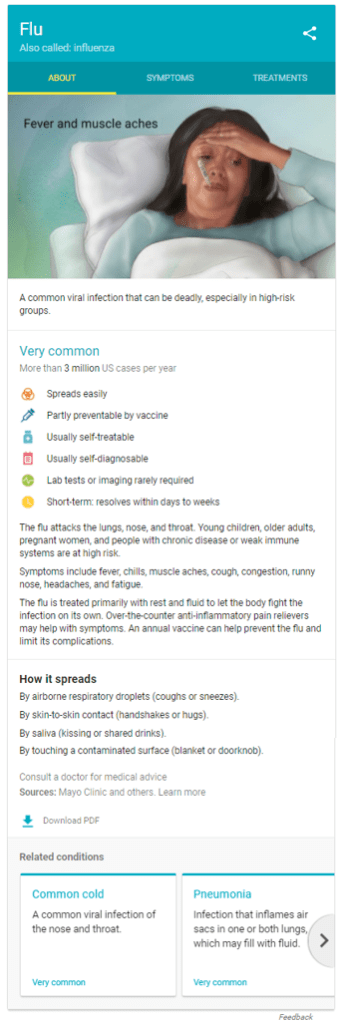
Llama la atencion un cuadro resumen de la izquierda, estos cuadros son un especie de «tarjetas» o gráfico de conocimiento – Google’s Healthcare Knowledge Graph– que Google introdujo -en algunos países- hace mas de dos años, en las busquedas de información médica sobre síntomas, tratamientos –medicamentos- y enfermedades. La informacion de esta tarjetas proviene de sitios web de muy buena calidad, y de los resultados de las búsquedas previas, revisada analizadas y seleccionadas por profesionales médicos, a la que se añade material grafico de ilustradores médicos autorizados.
Gestion de la Incapacidad Temporal
Mi participación en la jornada del 18 de octubre de 2017 en el Ilustre Colegio de Médicos de Madrid (ICOMEM).
Gracias a Ignacio Sevilla (vocal APdel ICOMEM y a Paulino Cubero ( Médico de familia moderador de la mesa) por la invitación y apoyo
tu colesterol a menos 200

Información sin sentido común
Traducción libre de Information without wisdom por Iona Health publicado en BMJ
 Este es el futuro distópico: los datos relacionados con la salud se recogerán de una gran variedad de fuentes digitales, incluyendo sensores biométricos conectados al cuerpo. Esta información será devuelta a la persona supuestamente autónoma y se podrá puede utilizar para activar algoritmos y ofrecer posibilidades para intervenciones correctivas.
Este es el futuro distópico: los datos relacionados con la salud se recogerán de una gran variedad de fuentes digitales, incluyendo sensores biométricos conectados al cuerpo. Esta información será devuelta a la persona supuestamente autónoma y se podrá puede utilizar para activar algoritmos y ofrecer posibilidades para intervenciones correctivas.
La tecnología es muy seductora y puede engañarnos haciéndonos pensar que la condición humana está cambiando más rápido de lo que realmente es.. Big Data, sensores biométricos y la elogiada promesa de la e-salud tienen que hacer contribuciones indiscutibles a la salud contemporánea, pero están muy lejos de entrar en el núcleo moral de la medicina que siempre ha sido el alivio del sufrimiento. A pesar de toda su inteligencia, Big Data y los sensores biométricos no pueden acceder a la experiencia subjetiva solitaria del individuo temeroso y angustiado ante la amenaza de la enfermedad y la muerte.
Todo el proceso es profundamente normativo, buscando siempre desviaciones de la media para definir la anormalidad y la necesidad de acción. Lo biológicamente normal es un fenómeno amplio y complaciente, pero los datos se interpretarán dentro de límites establecidos arbitrariamente. Por experiencia, sabemos que estos límites probablemente se reducirán por los intereses financieros de las empresas deseosas de mantener su lugar en el mercado de la salud. La probabilidad de falsos positivos es enorme y la medicalización posterior es inevitable. T S Eliot fue prófetico: ‘¿Dónde está el conocimiento que hemos perdido en la información?’ ¿Dónde la sabiduría?
La medicina no puede darse el lujo de dejar que la sabiduría sea considerada sólo por los eruditos y humanistas. En su libro profundamente sabio Mortality, Immortality and Other Life Strategies, el difunto Zygmunt Bauman describe ‘la primacía de la mortalidad individual entre los constituyentes de la situación humana’ y postula a toda la cultura humana como un gigantesco esfuerzo continuo para dar sentido a la humanidad: La vida frente a la intolerable e inevitable finitud de la muerte. Para Bauman, la obsesión actual por el monitoreo de la condición física y la salud es un intento inútil de ‘redefinir el problema inmanejable de la muerte. . . como una serie de problemas completamente manejables’. Negamos la muerte, pero también a los moribundos, cuya atención es una parte esencial de la medicina en la que los grandes datos y e-salud no tienen nada que ofrecer. Esto no es una coincidencia porque los proponentes de la salud electrónica parece que no contemplan una mínima distinción entre el sano y el enfermo y, sin embargo, estas categorías demarcan diferentes necesidades y experiencias de los sistemas de salud.
Cualquier profesional de la salud que ha estado gravemente enfermo sabe que la información rara vez reduce el temor que es intrínseco a toda enfermedad, más allá de que sea autolimitada y trivial, y que a menudo se puede agravar el miedo al sugerir una serie de posibilidades que podrían no haber venido a la mente sin la información. La excesiva atención médica contemporánea exacerba el temor sistemáticamente en interés del beneficio y la reputación, pero todo esto puede ser mucho peor en el futuro. La historia reciente sugiere que la última ola de innovación tecnológica funcionará más en interés del complejo médico-industrial que en los del individuo angustiado y sufriente.
A pesar de toda su “inteligencia”, Big Data y los sensores biométricos no pueden acceder al subjetivismo solitario de la experiencia del individuo asustado y afligido frente al amenaza de la enfermedad y la muerte.
10 actividades burocráticas para NO hacer en Atención Primaria (I)
Hace un tiempo comente la paradoja de que, a imitación de otros países, se promovieran medidas de No Hacer para el aspecto clínico de nuestro trabajo y se olvidaran llamamientos similares para no hacer cosas inútiles o de escaso valor añadido.
Por ejemplo, muchas relacionadas con la meso y microgestión de la atención primaria y sobre todo con los aspectos burocráticos. Hay que recordar que estas corrientes negacionistas han surgido en el seno de movimientos liderados por clínicos preocupados, sin participación (salvo la oportunista) de gestores o políticos sanitarios que también deberian estar implicados en unos hipotéticos No Hacer en política y gestión sanitaria.
 La atención primaria española desde tiempos inmemoriales (en esto no hubo reforma) se ha ocupado de realizar tareas burocráticas sin mucho sentido y que añadían poco o nada, al proceso asistencial, y aún menos al fomento de la salud entre los ciudadanos.
La atención primaria española desde tiempos inmemoriales (en esto no hubo reforma) se ha ocupado de realizar tareas burocráticas sin mucho sentido y que añadían poco o nada, al proceso asistencial, y aún menos al fomento de la salud entre los ciudadanos.
Como tambien comentamos, la sanidad no es publica sino del estado. Un matiz leve pero importante, ya que es este mismo estado el que utiliza “su sistema sanitario” para las tareas más estrambóticas: desde el control del absentismo laboral subvencionado, hasta sustituto de una autentico sistema de prestación social, pasando por considerarlo el brazo tonto de faraónicas campañas de prevención.
Los médicos de familia tan beligerantes en muchos aspectos organizativos y sanitarios previos a la reforma, callaron y asumieron sin rechistar unas obligaciones cuando menos peculiares. El tiempo, la inercia y la falta de liderazgo hicieron el trabajo. Con el paso de los años, la situación lejos de mejorar ha empeorado, el estado ha encontrado una oquedad donde incluir, sin contraprestación alguna, sus necesidades relacionadas, aunque sea remotamente, con la sanidad.
Que decide suspender el cuerpo de médicos del registro civil, para eso están los médicos de cabecera. Que no cubre como debe las exigencias de los diferentes ministerios y organismos oficiales, para eso están los médicos de cabecera. Que la justicia no tiene suficiente con el exiguo cuerpo de médicos forenses, para eso están los médicos de cabecera. Que lo de asuntos sociales quieren ayudar y no saben cómo, para eso está el médico de cabecera. Que hay que cubrir asistencia sanitaria excepcional y/ fuera de lugar, para eso está el médico de cabecera.
Para más inri los abusos se han contagiado, otros organismos autonómicos provinciales, municipales, e incluso empresas privadas que se arrogan el derecho de exigir, como no, al médico de familia informes, certificaciones y justificantes de lo más variopintos.  Eso si, en ningún momento se les ocurre ni siquiera pagar por estos servicios. ¡Caña al médico que es de goma!
Eso si, en ningún momento se les ocurre ni siquiera pagar por estos servicios. ¡Caña al médico que es de goma!
Afortunadamente y en este contexto se han originado diversas iniciativas como esta o esta y otras que tienen casi casi veinte años, con el objetivo de acabar con este estado de cosas. Por desgracia han sido en general, poco eficaces. Una de las causas de su futilidad probablemente sea el enfoque normativo y legalista, y porque no decirlo, ser excesivamente timoratas y sometidas al designio o gracia de la autoridad.
La última iniciativa es el folleto de SEMFyC titulado 10 actividades burocráticas para NO HACER en Atención Primaria con evidentes fortalezas y alguna debilidad común con iniciativas anteriores, pero eso ya será motivo de la próxima entrada.
Expertos internacionales coinciden con el medico de Cañada Rosal
Cuanto antes mejor, la inmediatez de la atención sanitaria del blog Médico Rural (Medicina para Todólogos)
Yo, como médico pensé, que el motivo por el que vino a esa hora de la madrugada no era justificado, podía haber esperado, utilizando el sentido común y medidas de autocuidado al día siguiente a partir de una hora prudente. Además puso en peligro su salud y su vida ya que yo estaba en periodo de relajación, dormido y cansado tras 19 horas de guardia, podía haber errado el diagnóstico y tratamiento más fácilmente, puso en peligro al paciente que llegó una hora después en situación de emergencia, que tuvimos que trasladar al hospital, por estar aún más cansado.
Un dolor de cabeza
La revista OCU Salud de la Organización de Consumidores y Usuarios (OCU) publica en su
número de diciembre de este año, un artículo titulado No me venga con más pruebas si no las necesito [disponible aquí] donde se recoge los resultados de una investigación que básicamente consistía en acudir a la consulta de especialistas de neurología fingiendo un cuadro simple de migraña y recoger la actitud de estos médicos y sobre todo si solicitaban pruebas complementarias de imagen como TAC o RMN cerebral.
Una mujer simulaba los síntomas de una migraña típica que padecía desde los 18 años, con dolores frecuentes e intensos desde hace 5 años que trata con éxito merced a un anti-inflamatorio. Se destaca que la paciente en su simulación no debía manifestar ningún síntoma de alarma y no mostrar preocupación por una posible causa grave. Tras consultar a 30 neurólogos en sus consultas privadas durante los meses de julio y agosto de 2016 los resultados se pueden ver en el artículo original en forma de infografía:

Más de la mitad recomendaron una prueba de imagen o un EEG, lo que según la guía oficial diagnóstico terapéutica de practica clínica de la Sociedad Española de Neurologia sería incorrecto. También abundan en ello las recomendaciones No hacer de la SEN y de la SERAM. Por otro lado se pidieron, en pocos casos, pruebas con escaso valor como el EEG, y hay que suponer que la mayoría de las recomendaciones terapéuticas fueron adecuadas, si bien esto no se explicita en el artículo.
Para David Ezpeleta, neurólogo y coeditor de la Guía antes comentada con el que nos hemos puesto en contacto desde Primun Non Nocere la noticia, de haberla, es buena: “la mitad de los neurólogos no solicitaron pruebas complementarias a la falsa paciente, un dato compatible con publicaciones recientes de nuestro grupo de estudio”. Prosigue “el neurólogo tiene libertad para interpretar las guías oficiales: se trata de guías y recomendaciones, no de leyes. Por ejemplo, que una cefalea empeore a lo largo de los años, uno de los hechos clínicos de la paciente imaginaria, no es criterio de alarma, pero puede serlo de prudencia”.
Se dispone de estudios realizados en España con 160 neurólogos y más de 1.300 pacientes que informan de que un 57% de los pacientes disponía de neuroimagen (TC o RM) y que el 50% de los pacientes pensaba que ello mejoraría la percepción de su manejo clínico, recuerda Ezpeleta. De hecho el artículo de OCU Salud comienza expresando la satisfacción de una de las colaboradoras porque el especialista aparte de atenderle bien le pidió una resonancia para confirmar el diagnóstico.
En el relato queda claro las apreciaciones que se hacen sobre las pruebas de imagen, pero el rotundo subtitulo TAC ni de lejos puede dar la impresión que no se recomienda hacer un TAC en ningun caso. Las recomendaciones SERAM instan a no hacer ninguna de las dos y el Dr Ezpeleta comenta que “en la consulta ambulatoria, cuando el neurólogo cree indicado hacer un estudio de neuroimagen en un paciente con dolor de cabeza, opta en la mayoría de los casos por la resonancia craneal debido a su inocuidad y mayor resolución; sin embargo, en algunos ámbitos el acceso a la resonancia es limitado, planteándose entonces una TAC craneal”.
En este artículo de la revista dela OCU se utiliza una técnica propia de la investigación social o de mercado denominada mistery shopper o cliente misterioso habitual en empresas de servicios y minoristas para evaluar y medir la calidad en la atención al cliente (*). Esta organización de consumidores ya la había utilizado años antes (OCU Salud. Demasiados antibióticos sin motivo. Junio-Julio 2003, nº 48, pag 20-24) en un articulo sobre prescripción y dispensación de antibioticos, que fue polemico al suministrar los nombres de los profesionales y establecimientos investigados.
Desde hace unos años esta herramienta se ha aplicado en el campo de la atención sanitaria sobre todo en docencia, pero también se ha propuesto para estudios de calidad y evaluación de servicios sanitarios e incluso de profesionales. En Medicina se conoce con el nombre de simulated patient (pacientes simulados) y en su versión más extendida en los artículos científico-médicos unannounced standardized patient (**). En 2011 un intento del Gobierno Americano de utilizar a pacientes misteriosos para medir la accesibilidad a la atención primaria fue ampliamente contestado y en la polémica se utilizaron argumentos políticos y éticos.
La utilización de pacientes simulados sin aviso previo para evaluar la atención médica plantea dos problemas éticos diferenciados: el uso del engaño y la ausencia de consentimiento informado de los implicados (***). El Dr Ezpeleta nos recuerda que Rhodes, un autor destacado en este tema, ya publicó un artículo (Simulated patient studies: an ethical analysis) donde analizaba esta situación, llegando a la conclusión de que este tipo de estudios puede justificarse de acuerdo a tres factores: relevancia de los datos derivados, validez científica y relación riesgo/beneficio. “Creo que no se cumple ninguno de los tres y me preocupa especialmente el tercero, pues interferir en los sutiles vínculos entre los médicos que atendemos a pacientes reales y estos no deja de ser perverso e innecesario”. Además, insiste Ezpeleta, “el estudio desconoce la realidad clínica diaria de nuestra especialidad y las preferencias de los pacientes”
Puestos en contacto con la responsable del estudio en la revista OCU Monica Cavagna nos manifiesta que al contrario de lo que se suele pensar, este artículo y otros ponen de manifiesto que las empresas e instituciones sin fines de lucro relacionadas con servicios públicos tienen un interés legítimo, e incluso la responsabilidad, de evaluar la calidad de los servicios prestados. Lo que hacen los profesionales de la OCU, con estilo y ética propias de la investigación social cualitativa, es utilizar la técnica del cliente misterioso en las que se simula la interacción entre clientes y proveedores de servicios en su ambiente natural. “Una herramienta muy potente que permite conocer situaciones que de otro modo sería muy difícil de estudiar. Sería prácticamente imposible obtener datos validos sin no se mantiene la simulación y/o se recaba un consentimiento previo”, enfatiza Monica Cavagna. La relevancia de resultados que no obtienen los servicios sanitarios realizando estudios con rigor científico, la avanzan ellos con un estudio no menos riguroso, con un indudable valor para sacar a la luz e ilustrar un tema importante pero poco considerado en nuestro país: el sobrediagnóstico y la sobreutilización en el sistema sanitario. La relevancia social de este conocimiento obtenido a partir de la investigación periodística es sustancial.
*Los clientes misteriosos actúan como clientes comunes que realizan una compra o consumen un servicio y posteriormente entregan un informe, rellenan un cuestionario o cumplimentan una lista de comprobación relatando su experiencia.
** Estandarizados por que representan de forma consistente una situación clínicas estándar. Según Borrell estandarizado el hecho de que debe ajustar su patrón comunicativo a unas normas muy estrictas y presenta siempre unos datos semiológicos predeterminados, y de hecho su propio aspecto y sus rasgos físicos han sido seleccionados para ajustarse a los requerimientos del guion.
*** Es importante reconocer que el uso de la simulación en este tipo de investigación no es necesariamente incompatible con la obtención de un consentimiento informado válido.
La naturaleza y significado del trabajo de los médicos
La revista NEJM publica un articulo de opinión excelente titulado Meaning and the Nature of Physicians’ Work del que entresacamos y traducimos dos ilustrativos párrafos:
En resumen, la mayoría de lo que definimos como «trabajo» tiene lugar lejos del paciente, en los despachos y en los ordenadores. Nuestra atención esta con frecuencia tan desviada de las vidas, cuerpos y almas de las personas confiadas a nuestro cuidado que el dicho de que el médico se centra en la pantalla en lugar del paciente se ha convertido en un cliché cultural. Como la tecnología nos ha permitido cuidar a los pacientes a distancia de la cabecera y del personal de enfermería, nos hemos distanciado de la personalidad, de la identidad de los pacientes, así como de nuestros colegas, para hacer nuestro trabajo en el ordenador

Mientras tanto, los menús desplegables, los campos de texto cortar-y-pegar y las listas pobladas de clics han creado una historia clínica que (al menos para documentar el examen físico) se lee en el mejor de los casos como ficción o repetición sin sentido de hechos y en el peor como inexactitudes engañosas o fraudes. Dada la cantidad de información y discrepancias dentro de la historia clínica , a menudo es imposible separar cualquier señal de montañas de ruido. Sin embargo, todo nuestro sistema de atención de la salud -incluyendo su financiamiento, contabilidad, investigación y presentación de informes de calidad- descansa en gran medida en esta representación digital del paciente: el iPatient, proporcionando incentivos para su creación y mantenimiento. Con respecto a la calidad parece que el iPatient obtiene unos cuidados uniformemente maravillosos. Las experiencias de los pacientes reales es una cuestión diferente.