Categoría: Atención Primaria
Breve historia de un tratamiento para el dolor de espalda
Patrick Radden Keefe cuenta en su, recomendable, libro El Imperio del Dolor que el laboratorio Roche estaba a la búsqueda de un tranquilizante menor que ampliara el mercado de psicotrópicos, tan en boga en ese momento, a trastornos menores y por tanto con un publico mucho más amplio. En esa búsqueda se toparon con un buen problema, afortunado, pero problema al fin, descubrieron casi consecutivamente dos medicamentos que cumplirían con creces las expectativas puestas en ellos. Leo H. Sternbach que así se llamaba el químico de Hoffman-La Roche responsable de estos descubrimientos sintetizo primero el clordiazepoxidos (Librium) y poco después el famoso diazepam o Valium. El problema es que si se comercializaba el Valium podría acabar rápidamente con la creciente pujanza del Librium en una especie de auto-competencia. La solución consistió en hacer creer a médicos y pacientes que eran dos fármacos diferentes, aunque en realidad no lo eran. Gracias a la agencia de publicidad McsAdams lo lograron, al menos durante los primeros años de la comercialización de ambos fármacos. El truco consistió en resaltar algunas de sus propiedades farmacológicas y enfocarlo a enfermedades y problemas distintos. En el Valium se resaltó por ejemplo su capacidad de “relajante muscular” -común a esas dos benzodiazepinas y a todas la que vinieron después-, de tal forma que se podía vender para dolencias musculares y lesiones deportivas donde el dolor tenía un fuerte componente relacionado con la denominada “contractura o espasmo muscular”.
El Valium siguió su carrera meteórica con una gran variedad de indicaciones, pero la utilidad como relajante muscular quedo ahí hasta el punto de que otro derivado benzodiacepínico el Tetrazepam se comercializo astutamente con el nombre de Myolastan® (El prefijo «Mio-» indica «músculo» procede etimológicamente del griego «myós» con el mismo significado) . De la historia del myolastan y la lumbalgia hablamos brevemente en otro post, solo recordar que en países como España triunfo y mucho, hasta su retirada en 2013, en el amplio campo de las contracturas dolorosas que engloban a todo dolor espinal de origen degenerativo o estático (cervicalgia, dorsalgia, lumbalgia) donde la contractura puede ser causa o efecto. También figuraban en las indicaciones de su ficha técnica su indicación para afecciones traumatológicas. Se hizo especialmente famoso en las lumbalgias hasta el punto que el personal acudía a las farmacias a solicitar, no un analgésico, sino el Myolastam, ineludible acompañante entonces, en todos los servicios de urgencia y consultorios, del diagnóstico de lumbalgia.
Lo sorprendente del caso es que si uno consultaba MEDLINE e introducía los términos de búsqueda : «Benzodiazepines»[Mesh]) AND «Low Back Pain»[Mesh] y aplicaba el filtro de Randomized Controlled Trial no encontraba ningún resultado. Simplemente, no había ningún ensayo clínico que justificara el uso que se hacia de un medicamento que según la AEMPS tenía un consumo elevado en España, y en muchos casos prolongado.
En los últimos cinco años se han publicado un ensayo clínico donde se comparaba naproxeno+diazepam versus naproxeno+placebo y dos revisiones que contempla el tratamiento de la lumbalgia inespecífica con relajantes musculares, entre ellos ,pero con escasa representación, las benzodiacepinas. También se ha recuperado un pequeño ensayo de 2010 en el que se evalúa la utilidad de estos fármacos en el prolapso lumbar discal con lumbociática.
En un próximo post nos haremos eco de ellos, sobre todo de la última revisión sistemática publicada en el BMJ.
Cooperación y coordinación entre médicos y farmacéuticos comunitarios: la asignatura pendiente de la receta electrónica que limita la calidad de la asistencia sanitaria.
La receta electrónica debe completar su desarrollo y cumplir con uno de sus objetivos iniciales: facilitar la cooperación y coordinación entre médicos y farmacéuticos comunitarios.
por José Daniel Carballeira Rodríguez, Farmacéutico Comunitario. Santander y Rafael Bravo Toledo, Médico de Familia. Madrid
Uno de los objetivos iniciales de la implantación de la receta electrónica era facilitar la cooperación y coordinación entre médicos y farmacéuticos comunitarios con el objetivo de que este servicio digital de apoyo a la asistencia sanitaria contribuyera a mejorar la calidad asistencial [1]. Con esta colaboración, se pretendía solucionar rápidamente las múltiples incidencias que surgen en el proceso que va desde la prescripción hasta la dispensación. Así mismo, aseguraba un canal de comunicación permanente entre médicos y farmacéuticos con el objetivo de brindar una calidad asistencial de excelencia en lo que respecta al apartado del tratamiento farmacológico.
A pesar de que su importancia se menciona en el informe de evaluación y líneas prioritarias de actuación de 2019 dentro de la estrategia para abordar la cronicidad en el Sistema Nacional de Salud [2], a día de hoy, la receta electrónica no cumple con esta función. En la práctica, no solo no se ha puesto en marcha el prometido canal de comunicación, sino que incluso algunas comunidades autónomas como Cantabria [3] y Madrid [4] han diseñado programas que introducen a los farmacéuticos de atención primaria como intermediarios para la resolución de problemas relacionados con los tratamientos de receta electrónica, añadiendo de manera forzada un eslabón adicional que a nuestro juicio complica y retrasa la cadena de comunicación entre médicos y farmacéuticos comunitarios.
En nuestra opinión, los problemas relacionados con los tratamientos que surgen en el día a día de las farmacias se pueden y deben solucionar mediante la colaboración directa entre médicos y farmacéuticos comunitarios, por eso exponemos de forma esquemática los problemas que se presentan y sugerimos modificaciones en receta electrónica que por un lado habiliten la gestión de incidencias en los tratamientos desde las farmacias comunitarias y por otro, mejoren la información clínica accesible a los farmacéuticos comunitarios para facilitar la atención farmacéutica.
Problemas e incidencias relacionados con el procedimiento de prescripción-dispensación.
Aunque la receta electrónica ha facilitado el proceso de prescripción y dispensación de medicamentos, en ocasiones el paciente acude a la farmacia a recoger la medicación que necesita y ésta no se encuentra disponible por razones de diversa naturaleza [5,6]: el medicamento aparece dispensable a futuro, el tratamiento ha caducado, el tratamiento se ha bloqueado al haberse superado el periodo de activación, visados caducados/rechazados, desabastecimientos, etc. En otras situaciones, aunque el tratamiento está disponible en e-receta, el paciente considera que no se ajusta a lo que desea, y solicita, por ejemplo, un cambio de forma farmacéutica por dificultades para tragar formas sólidas, un cambio de modelo o talla de absorbentes de incontinencia, etc. Algunas de estas incidencias, habituales en el día a día de las farmacias, generan contratiempos a los pacientes y dificultan el acceso a sus tratamientos.
Dado que el farmacéutico no está habilitado para realizar dichos cambios y el paciente debe contactar con su centro de salud y con su médico, la gestión y resolución de estas situaciones puede prolongarse varios días. En algunos centros de salud, conscientes de que el paciente necesita la medicación, se les sugiere a los afectados como solución rápida que vayan a su farmacia a que les “adelanten” la medicación, algo que las farmacias no pueden hacer legalmente, salvo desde hace unos meses en Andalucía en el caso de tratamientos crónicos recientemente caducados.
Como apuntamos al principio, en Cantabria [3] desde la pandemia COVID-19 y en la comunidad de Madrid desde hace poco [4], se pretende implantar programas donde parte de estos problemas se pasarían a unos intermediarios, los farmacéuticos de atención primaria, que tampoco tienen capacidad real de solucionarlos.
En nuestra opinión la mejor solución es diseñar un sistema que considere a los farmacéuticos comunitarios como agentes activos del sistema de salud [7] que simplifique y acelere la resolución de estas incidencias, estableciendo un canal de comunicación efectivo y bidireccional entre los prescriptores y los farmacéuticos comunitarios. Ese canal ya existe realmente, es la receta electrónica, una red que nos conecta a todos, pero donde las farmacias son nodos infrautilizados a los que apenas se les permite aportar nada.
En los planes de calidad de 2007 [8] y 2010 [9] la implantación de la receta electrónica se plantea para los ciudadanos como una minimización de trámites administrativos. Sin duda, la fórmula más rápida y sencilla de facilitar al paciente el acceso a los tratamientos y evitarle trámites y contratiempos es que sus problemas con los medicamentos queden subsanados o gestionados en el lugar donde se detectan i.e. en la propia farmacia, comunicados al prescriptor [10]. Algo factible habilitando al farmacéutico a realizar intervenciones profesionales registradas bajo su responsabilidad a través de la interfaz de receta electrónica. Como ejemplo de resolución de incidencias en la farmacia, en Andalucía se ha implantado hace meses un sistema que permite registrar la intervención profesional del farmacéutico para liberar un único envase adicional cuando el paciente, al acudir a la farmacia, se encuentra con su tratamiento crónico caducado. Esta dispensación excepcional, permite que el paciente salga de la farmacia con el medicamento que necesita, bajo la responsabilidad profesional del farmacéutico que realiza la intervención, y con una notificación al médico de atención primaria para que pueda citar al paciente a revisar/renovar su tratamiento en cuanto sea posible. Con un sistema análogo implantado en el interfaz de receta electrónica, basado en la intervención profesional del farmacéutico seguida de registro y notificación al médico responsable, sería posible solucionar la mayor parte de las incidencias, evitando apuros y preocupaciones a los pacientes. El ejemplo de Andalucía pone de manifiesto tambien las diferencias entre los modelos de receta electrónica regionales que afectan a la calidad de la asistencia sanitaria [11]
Por otro lado, en los casos donde para la resolución de la incidencia fuera indispensable la intervención del médico, el farmacéutico se ocuparía de la gestión a través de la interfaz de e-receta, explicando con detalle la naturaleza del problema, evaluando su importancia y proponiendo soluciones como profesional del medicamento que es, para finalmente notificar la situación al médico prescriptor. En resumen, un sistema basado en el registro y comunicación bidireccional, colaboración, en definitiva, posible y sencilla, sobre una plataforma que ya existe.
Problemas relacionados con información sobre el uso de medicamentos, productos sanitarios o tratamiento en general
Este tipo de problemas que podríamos definir más gráficamente como necesidades de información de los pacientes con respecto a los medicamentos se resuelven de manera habitual en las oficinas de farmacia. Tanto por tradición como por infraestructura, recursos y “saber hacer» es el lugar natural donde estas cuestiones tienen solución. Sería ingenuo plantear que el paciente pida cita telefónica con el farmacéutico de atención primaria para consultarle dudas relativas a su medicación, como se propone en el Programa Atento [4] de la Comunidad de Madrid, cuando puede obtener respuesta inmediata a través de cualquier farmacia comunitaria.
En relación a estos casos, como decimos desde el principio, una ampliación de las posibilidades de visualización de los módulos de prescripción de la historia clínica electrónica por parte del farmacéutico o el establecimiento de una ágil canal de comunicación entre farmacéuticos y prescriptores supondría un avance en la dirección correcta. Sería de ayuda en general, e imprescindible cuando la atención farmacéutica requiriera de datos o información a los que no se tuviera acceso desde la farmacia, necesitara de una decisión conjunta, o requiriera de una actuación directa por parte del médico.
Ventajas de la cooperación y coordinación entre médicos y farmacéuticos comunitarios
Sin duda la propuesta de evolución de la receta electrónica como vehículo de comunicación bidireccional, hacia un canal de comunicación específico entre farmacéuticos y médicos tiene otras muchas ventajas y aplicaciones. Así a bote pronto podríamos citar proyectos de colaboración con los farmacéuticos comunitarios para el uso seguro de medicamentos de alto riesgo en pacientes crónicos, frágiles y polimedicados, la revisión sistemática de la medicación en las personas antes citadas, deprescripción, mejora de la adherencia a los tratamientos y desarrollo de estrategias de mejora de la conciliación de la medicación [2].
Por último, creemos que las farmacias deberían estar habilitadas para registrar datos de salud relativos al paciente, tales como tomas de tensión arterial, parámetros bioquímicos, IMC, test, cribados o servicios profesionales varios, todos ellos debidamente protocolizados para asegurar la homogeneidad de estos. Estos datos serían accesibles tanto para el médico como para el propio paciente desde la app de su servicio de salud. Los datos obtenidos en cualquier farmacia del país quedarían registrados en el sistema y serían accesibles para el paciente como parte de su historia clínica electrónica. Esta funcionalidad en la práctica permitiría disponer al sistema de una red adicional de más de 22000 establecimientos sanitarios distribuidos por todo el territorio nacional para el registro de datos abriendo un amplio abanico de posibilidades en salud pública.
En conclusión, el sistema de intervención profesional, registro y notificación desde la farmacia, así como el establecimiento de una plataforma de comunicación bidireccional entre las farmacias comunitarias y el sistema de salud, ofrece ventajas evidentes tanto en la vertiente administrativa, como en la clínica y asistencial del tratamiento con medicamentos, en particular y de la salud en general. La red de receta electrónica permitiría colaborar a los farmacéuticos comunitarios de forma efectiva con los prescriptores y coordinar sus actuaciones pensando en el bienestar del paciente. A nuestro juicio, el método propuesto es el más cómodo y eficaz para resolver incidencias, dudas y problemas relacionados con los medicamentos a los pacientes, evitando complicaciones como desplazamientos o gestiones telefónicas que retrasan la cadena de comunicación al añadir eslabones adicionales.
Bibliografia
[1] Subirá P.C., Pradell de Montagut A. Derecho farmacéutico. La receta electrónica en España. 2003. Disponible en https://www.pmfarma.es/articulos/273-derecho-farmaceutico.-la-receta-electronica-en-espana.html
http://docplayer.es/16405169-La-receta-electronica-en-espana.html
[2] Informe de evaluación y líneas prioritarias de actuación. Estrategia para el abordaje de la cronicidad en el Sistema Nacional de Salud. Páginas 21, 38
https://www.mscbs.gob.es/organizacion/sns/planCalidadSNS/pdf/Evaluacion_E._Cronicidad_Final.pdf
[3] La farmacia de Primaria da un paso adelante para agilizar la resolución de incidencias en Cantabria. DiarioFarma. 2021 Septiembre 27. Disponible en: https://www.diariofarma.com/2021/09/27/la-farmacia-de-primaria-da-un-paso-adelante-para-agilizar-la-resolucion-de-incidencias-en-cantabria
[4] Gerencia Asistencial de Atención Primaria. Resolución de consultas telefónicas relacionadas con los medicamentos o productos sanitarios por los farmacéuticos de atención primaria (programa ATENTO. ATENción Telefónica por el farmacéuticO). 2021 5 de octubre, Consejería de Sanidad, Comunidad de Madrid.
[5] García-Alfaro I., Carballeira J.D. Receta electrónica: limitaciones y posibles mejoras para asegurar una mayor adherencia a los tratamientos. Revista Española de Salud Pública. 2019, 93.
https://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1135-57272019000100088
[6] e-Salud. Informe Anual del Sistema Nacional de Salud. 2018. https://www.mscbs.gob.es/estadEstudios/estadisticas/sisInfSanSNS/tablasEstadisticas/InfAnualSNS2018/Cap.8_e_Salud.pdf
[7] Herrero MP, Toledo LA, Morales RR, Danet AD, Cerdá JC. Farmacéuticos comunitarios, el eslabón perdido de atención primaria Aten Primaria. 2011 Dec;43(12):682. doi: 10.1016/j.aprim.2010.11.018. disponible en https://www.elsevier.es/es-revista-atencion-primaria-27-articulo-farmaceuticos-comunitarios-el-eslabon-perdido-S0212656711000977
[8] Plan de Calidad para el Sistema Nacional de Salud. 2007.
https://www.mscbs.gob.es/organizacion/sns/planCalidadSNS/docs/planCalidad2007.pdf
[9] Plan de Calidad para el Sistema Nacional de Salud. 2010.
https://www.mscbs.gob.es/organizacion/sns/planCalidadSNS/pdf/pncalidad/PlanCalidad2010.pdf
[10] García-Alfaro I. E-receta 2.0: Evolución de la plataforma de receta electrónica para la integración del farmacéutico comunitario como agente activo en el sistema de salud. Tesis Doctoral https://digibug.ugr.es/handle/10481/69092
[11] García-Alfaro I., Carballeira J.D. Receta electrónica: diferencias entre comunidades autónomas que afectan al acceso a los tratamientos y a la calidad de la atención farmacéutica. Anales del Sistema Sanitario de Navarra. 2020. 43, 3. https://recyt.fecyt.es/index.php/ASSN/article/view/80983
Prediabetes – Un factor de riesgo de segundo grado
LESS IS MORE
Prediabetes – Un factor de riesgo de segundo grado
Por Lam, Kenneth y Lee, Sei J. MD; MAS1,2
Publicado en versión original en JAMA Internal medicine. 201; 181(4) :520-521
Traducción libre del original disponible aquí
El concepto de prediabetes (y conceptos similares como glucosa basal alterada e intolerancia a la glucosa) surgió formalmente en la década de 1990 para caracterizar mejor la fisiopatología incremental que conduce al desarrollo final de la diabetes. Se define por rangos de valores de glucosa entre lo normal y la diabetes (por ejemplo, niveles de hemoglobina A1c, 5.7% -6.4% [para convertir a la proporción de hemoglobina total, multiplicar por 0.01]). Lo tratamos como un factor de riesgo para la diabetes; en los adultos entre 40 y 60 años, aquellos con un nivel de hemoglobina A1c de 6.0% a 6.5% tienen 20 veces el riesgo de desarrollar diabetes en comparación con aquellos con un nivel de hemoglobina A1c de 5.0%.
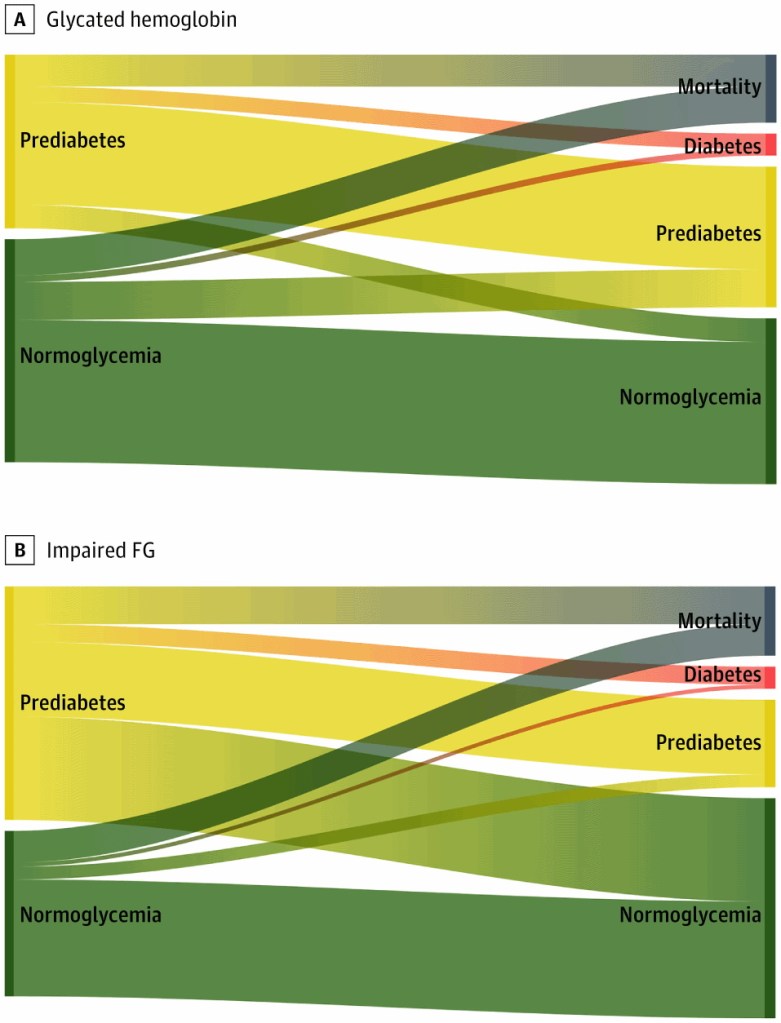
En este número de JAMA Internal Medicine, Rooney y colegas exploran la asociación entre prediabetes y resultados en adultos mayores y ancianos. Utilizando datos del Atherosclerosis Risk in Community Study, los autores examinaron la progresión natural en 6 años de las medidas glucémicas en 3412 adultos de 70 a 91 años (edad media, 75 años) sin diabetes. Encontraron que la prediabetes estaba presente en hasta el 59% de los individuos dependiendo de la definición utilizada (niveles de hemoglobina A1c de 5.7% -6.4% o niveles de glucosa en sangre en ayunas de 100-125 mg / dL [para convertir a milimoles por litro, multiplicar por 0.0555]). La prediabetes fue un factor de riesgo para la diabetes en comparación con la normoglucemia (Hazard ratio o cociente de riesgos 3,0-3,2; rango según la definición de prediabetes), pero los participantes tuvieron más probabilidades de volver a la normoglucemia (13%-44%) o morir (16%-19%) que de evolucionar a diabetes (8%-9%). Además, la mortalidad por todas las causas para las personas con prediabetes fue similar a la de las personas con normoglucemia (Hazard ratio 0,83-1,07). Por tanto, la prediabetes parece ser un factor de riesgo débil para la diabetes en los adultos mayores.
Los resultados de Rooney et al sugieren que el concepto de prediabetes puede ser de importancia limitada para los adultos más mayores. Si bien la diabetes era una enfermedad aguda, sintomática e invariablemente mortal cuando se describió originalmente, se ha convertido en una afección crónica asintomática debido a la detección temprana y la amplia disponibilidad de un tratamiento efectivo. Para la mayoría de los pacientes, son las complicaciones vasculares que resultan de años de diabetes mal controlada, las que causan síntomas. Por lo tanto, la definición moderna de diabetes está conceptualmente más cerca de ser un factor de riesgo en sí mismo (por ejemplo, algo que presagia una enfermedad futura) que una enfermedad (por ejemplo, algo que experimentan los pacientes). La prediabetes, entonces, es un factor de riesgo de segundo grado; es un factor de riesgo para la diabetes, que a su vez puede describirse con mayor precisión como un factor de riesgo para la afectación vascular orgánica o visceral.
en los adultos mayores con prediabetes, la regresión a la normoglucemia o la muerte fue más común que la progresión a la diabetes durante el período de estudio.
Rooney MR et al. Risk of Progression to Diabetes Among Older Adults With Prediabetes. JAMA Internal Medicine 2021;181(4): 511-519.
Las guías de 2020 de la Asociación Americana de Diabetes abogan por que todos los pacientes con prediabetes sean monitorizados anualmente para el desarrollo de diabetes tipo 2, y que los pacientes sean remitidos a Programas de Prevención de la Diabetes para la pérdida de peso y la actividad física. Por lo tanto, los resultados ofrecidos por Rooney y sus colegas tienen implicaciones importantes para estas guías, al tiempo que plantean cuestiones más amplias sobre cómo definimos y abordamos los factores de riesgo en pacientes mayores.
Primero, en ancianos con fragilidad y esperanza de vida limitada, la prediabetes es irrelevante y puede ignorarse con seguridad. Debido a que los beneficios del manejo de la prediabetes probablemente se acumulen en 10 o más años en el futuro, es poco probable que los ancianos con fragilidad y esperanza de vida limitada se beneficien del manejo de la prediabetes. Las guías deben aclarar que la prediabetes es un concepto que debe reservarse para adultos más sanos de mediana edad en lugar de adultos mayores con fragilidad.
En segundo lugar, en adultos sanos mayores de 75 años (la edad media de los participantes del estudio), debemos reconocer que la prediabetes, como factor de riesgo de segundo grado, debe ser menos prioritaria que las condiciones sintomáticas (que están afectando a los pacientes en ese momento) o los factores de riesgo tradicionales. Las personas de edad pueden dedicar hasta 2 horas al día a actividades relacionadas con la atención de la salud. Diagnosticar prediabetes y luego gastar tiempo y esfuerzo discutiendo estrategias de manejo no debe ser a expensas de atender otros temas de importancia inmediata para el paciente. Para todos los adultos mayores de más de 75 años, salvo los más sanos, las recomendaciones actuales de control anual y pérdida de peso son probablemente de escaso rendimiento. Los futuros estudios de cohortes a largo plazo deben examinar explícitamente si la prediabetes aumenta el riesgo de mortalidad y morbilidad en adultos mayores sanos. Mientras tanto, el manejo de la prediabetes en las personas mayores de 75 años debe ser individualizado, de la manera en que se hace en la detección del cáncer donde se individualiza en función de la esperanza de vida, el beneficio esperado y los valores y preferencias del paciente.
En tercer lugar, si los umbrales diagnósticos para la prediabetes desarrollada en adultos de mediana edad son menos aplicables a los adultos mayores, debemos reexaminar si los umbrales de diagnóstico de diabetes, que también se desarrollan en adultos de mediana edad, son válidos para los adultos mayores. Si la mayoría de los adultos mayores con prediabetes vuelven a la normoglucemia, ¿cuántos adultos mayores con diabetes leve (por ejemplo, niveles de hemoglobina A1c de 6.5% -7.0%) vuelven a la prediabetes o incluso a la normoglucemia? Se necesitan estudios adicionales para determinar si la diabetes leve recién diagnosticada en adultos mayores conduce a resultados adversos si no se trata. Si no lo hace, cambiar los límites para diagnosticar la diabetes en adultos mayores nos ayudaría a enfocar el tratamiento en aquellos adultos mayores para quienes es probable que la diabetes resulte en daño sintomático orgánico, al tiempo que evitaría identificar a muchos adultos mayores para quienes es poco probable que la diabetes cause daño.
Para los adultos de mediana edad, un nuevo diagnóstico de diabetes puede conducir a una morbilidad y mortalidad sustanciales; por lo tanto, centrarse en los factores de riesgo, como la prediabetes, es de alto valor y apropiado en una población de mediana edad. Sin embargo, para muchos adultos mayores, la diabetes de nueva aparición a menudo será leve y asintomática y solo una de las muchas afecciones potencialmente mortales. Este estudio muestra que la identificación de la prediabetes en adultos mayores debe considerarse como una prioridad baja, ya que rara vez conduce a diabetes incidente o resultados adversos. Para garantizar una atención de alto valor para a los adultos mayores, debemos centrar nuestra atención e investigación en lo que más importa a estos y eliminar la priorización los factores de riesgo “de segundo grado”, como la prediabetes.
Bibliografía
1. Davidson MB, Kahn RA. A reappraisal of prediabetes. J Clin Endocrinol Metab. 2016;101(7):2628-2635. doi:10.1210/jc.2016-1370
2. Zhang X, Gregg EW, Williamson DF, et al. A1C level and future risk of diabetes: a systematic review. Diabetes Care. 2010;33(7):1665-1673. doi:10.2337/dc09-1939
3. Rooney MR, Rawlings AM, Pankow JS, et al. Risk of progression to diabetes among older adults with prediabetes. JAMA Intern Med. Published online February 8, 2021. doi:10.1001/jamainternmed.2020.8774
4. Zajac J, Shrestha A, Patel P, Poretsky L. The main events in the history of diabetes mellitus. In: Poretsky L, ed. Principles of Diabetes Mellitus. Springer US; 2010:3-16, doi:10.1007/978-0-387-09841-8_1.
5. American Diabetes Association. Introduction: Standards of Medical Care in Diabetes-2020. Diabetes Care. 2020;43(suppl 1):S1-S2. doi:10.2337/dc20-Sint
6. Tinetti ME, Naik AD, Dindo L, et al. Association of patient priorities-aligned decision-making with patient outcomes and ambulatory health care burden among older adults with multiple chronic conditions: a nonrandomized clinical trial. JAMA Intern Med. 2019;179(12):1688. doi:10.1001/jamainternmed.2019.4235. 7. Walter LC, Covinsky KE. Cancer screening in elderly patients: a framework for individualized decision making. JAMA. 2001;285(21):2750-2756. doi:10.1001/jama.285.21.2750.
La gran familia
¿Tiene una gran familia con abuelos, padres, tíos, hermanos, sobrinos, primos, cuñados, yernos, nietos, primos segundos, tías lejanas, etc.?
¡Es usted rico y no lo sabe!
por Mercedes Pérez-Fernández, Especialista en Medicina Interna, médico general jubilada, Equipo CESCA, Madrid, España. Miembro de NoGracias
mpf1945@gmail.com
Juan Gérvas, Doctor en Medicina, médico general jubilado, Equipo CESCA, Madrid, España. Miembro de NoGracias jjgervas@gmail.com
En España, se desean tener más hijos y a menor edad de lo que sucede en la práctica pues las condiciones laborales son terribles, de desempleo y/o de empleos precarios y mal pagados.
Es difícil pensar en crear una familia llevando una vida sometida a los criterios inestables del mercado laboral, y en el que las normas de conciliación para lo no profesional son casi inexistentes.
¡Cómo no envidiar los 480 días de baja maternal con los ingresos asegurados, de Suecia!
Es casi seguro que usted conoce a mucha gente joven que no se plantea tener hijos, o que lo deja para “más adelante”, y que al final no tiene ningún hijo, o tiene uno a los casi 40 años. Cada vez son más los adultos que viven solos, o en
pareja, sin hijos, o con un solo hijo. En España la edad media de la madre en el primer parto es de más de 31 años, y
la tasa de fertilidad, de 1,2 nacimientos por mujer (cuando se desearía tener una media de 2).
Piense que con un solo hijo durante varias generaciones dejará de haber hermanos, pero también tíos, sobrinos, cuñados y primos. Es decir, las familias serán “nucleares” en el sentido estricto del término, al desaparecer las familias
“extensas”.
El fenómeno no se distribuye al azar, y el tamaño de la familia depende del nivel de renta, de la clase social. Por ahora, en los países desarrollados las grandes familias se dan en lo dos extremos, la clase baja y la clase alta, pero en el futuro
próximo sólo tendrán hijos y nietos los muy ricos. El número de hijos (y sobre todo, de nietos) se está convirtiendo en un símbolo de estatus social
Piense en lo que sale en los medios, e incluso en su medio. Sólo la clase alta puede elegir tener muchos hijos, y puede permitirse el lujo de tener muchos nietos. Sólo la clase alta tendrá el placer de oír el llanto de bebés, el oler su
cuellecito tras regurgitar la leche materna, el ver crecer al cachorro humano, el disfrutar de una familia extensa.
Siéntase rico si hoy disfruta de una familia extensa, de una gran familia con abuelos, padres, tíos, hermanos, sobrinos, primos, cuñados, yernos, nietos, primos segundos, tías lejanas, etc.
¡Es usted rico y no lo sabe! ¡Disfrute!
Epidemiological reversal de tomo y lomo
Este cambio completo o revocación, que es lo que significa reversal, se ha puesto de moda en medicina en los últimos años a raíz del concepto de medical reversal acuñado por Prasad y Cifu. El término tambien se puede aplicar a otras disciplinas fuera de la clínica, como es el caso de la epidemiologia y en concreto de la transmisión de la enfermedades respiratorias virales.
A finales de agosto se ha publicado en la revista Science lo que se puede considerar el mayor reversal de toda la historia de esta disciplina: Airborne transmission of respiratory viruses. Una amplia revisión sobre los mecanismos de transmisión de virus causantes de enfermedades respiratorias. Por diversas circunstancias este articulo no ha alcanzado la difusión y fama que creemos que merecía. La causa principal es que el conocimiento sobre este tema se había ido adelantando en el ultimo año de forma acelerada y muchas de sus conclusiones adoptadas, no sin cierta resistencia, por la mayoría de organismos e investigadores implicados
¿Por qué es importante?
Hasta hace bien poco, y desde hace mucho tiempo, se consideraba que la transmisión de los virus causantes de enfermedades respiratorias era por dos mecanismos, a saber: a través de las gotas producidas en la tos y estornudos y por el contacto con superficies contaminadas (fómites). También se consideraba la posible trasmisión por gotas más pequeñas, que suspendidas en el aire que propagaban a mayor distancia, era la trasmisión por aerosoles a la que tradicionalmente se le daba menos valor.
La información de que esta ultima vía de transmisión tendría más importancia de la que se le dio inicialmente, no solo ya en la difusión de la COVID-19, sino de muchas de la enfermedades respiratorias producidas por virus. Viene de la mano de especialistas que no pertenecen al campo de la salud, sino de otras disciplinas, que ha colaborado en un esfuerzo común de deshacer este epidemiological reversal.
En ese caso, no se trata de ensayos clínicos aleatorizados lo que deshace el erróneo conocimiento de años, sino de constatar que la transmisión por gotitas y fómites del SARS-CoV-2 por sí sola, no puede explicar los numerosos eventos de super-propagación. tambien de las diferencias en la transmisión entre los ambientes interiores y exteriores que se han observado durante la pandemia de COVID-19. A esto se añaden estudios potentes y rigurosos utilizados en la «ciencia de los aerosoles» que están magníficamente explicados en el articulo y cuyos resultado se pueden resumir en la siguiente ilustración
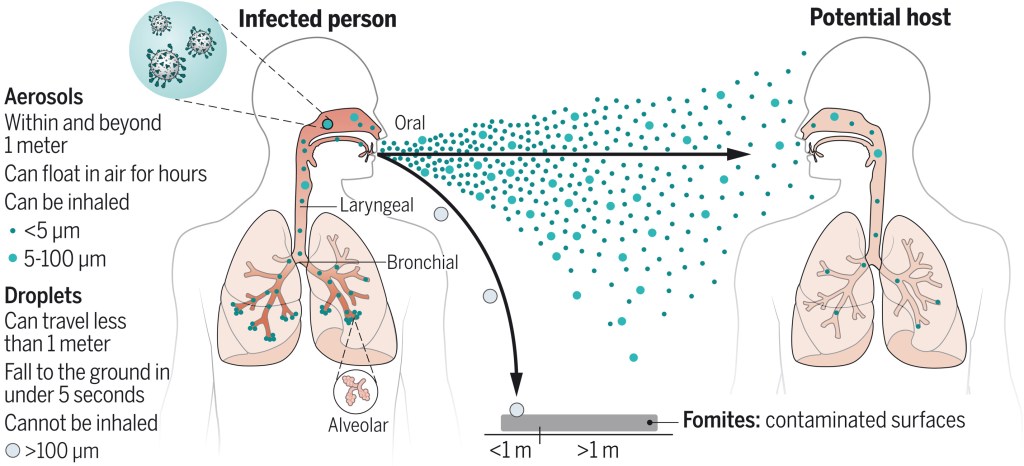
Se puede acceder al articulo aquí, tambien en formato PDF precedido de un resumen (en una hoja) del articulo que permite de manera rápida captar lo esencial de la información en este tema.
addenda : versión comic en material multimedia complementario- se puede descargar aquí en jpeg, pdf y ppt preparado por la autora Chia Wang del articulo comentado y publicado en Science.
vía:
La remisión de la diabetes no es una misión imposible
A raíz de publicarse en la revista BMJ un revelador articulo titulado: Bases nutricionales de la remisión de la diabetes mellitus tipo 2 con un buen resumen y comentario en el blog El rincón de Sísifo, he recordado que a principios de 2018 publique en la revista AMF una breve reseña del estudio DiRECT, un sorprendente ensayo clínico que mostraba como una perdida de peso significativa tras seguir una dieta líquida, casi draconiana, se conseguía revertir el diagnostico de diabetes mellitus tipo 2 en pacientes atendidos en atención primaria. En concreto el comentario era el siguiente:
El mejor antidiabético
Siempre me ha sorprendido que en las consultas de atención primaria y por extensión en los domicilios de los pacientes, se utilicen más el glucómetro -con sus caras “tiritas”- que la báscula. Se considera que el tratamiento de los pacientes con diabetes mellitus tipo 2 es simplemente mantener en la normalidad, o cerca de ella, los niveles de glucosa, y de ahí la obsesión por la glucosa y de sus inútiles mediciones, en pinchazo único o versión multipinchazo. De poco vale la evidencia creciente de que la normalización de los niveles de glucosa en la sangre y sobre todo la forma de conseguirla, no es lo más beneficioso para un gran número de pacientes.
Oyendo a determinados expertos, leyendo lo que publican grupos y foros de versados en la materia, parece que el tratamiento se basa actualmente en diferentes algoritmos para la selección de fármacos antidiabéticos e insulina, en diferente e imaginativas combinaciones, siempre in crescendo.
Eso sí las medidas higiénico-dietéticas, eso que ahora se llama hábitos de vida saludables, aparecen siempre en primer lugar como un preámbulo necesario y tópico pero intrascendente. Mientras que para el creciente número de medicamentos contra la diabetes disponemos de grandes ensayos aleatorios con sus resultados más o menos importantes, para las intervenciones no relacionadas con fármacos, la evidencia es más escasa y pobre.
Sin embargo, la experiencia con los raros pacientes que se toman al pie de la letra nuestros consejos, y el tratamiento con cirugía bariátrica en pacientes muy obesos, nos ha mostrado que esos hábitos y sobre todo la dieta, realizada de manera rigurosa y en serio pueden revertir (curar) la diabetes.
El artículo publicado estos días en Lancet por autores británicos, titulado: Control de peso dirigido desde atención primaria para la remisión de la diabetes tipo 2 (DiRECT), va de eso.
Este ensayo revela los resultados durante el primer año del efecto del control de peso en pacientes de atención primaria, diabéticos tipo 2 en la remisión de la diabetes. Su diseño es el de un ensayo clínico abierto (no ciego) aleatorizado por grupos o clúster (es decir la unidad de aleatorización eran centros de atención primaria y no individuos aislados). El grupo experimental estaba conformado por 149 pacientes diabéticos que recibieron un programa de control de peso administrado por dietistas y/o enfermeros entrenados. Este programa consistía en la suspensión de medicamentos antidiabéticos y antihipertensivos, y el reemplazo de la dieta habitual por una dieta de fórmula definida, baja en calorías (800Kcal) durante los cinco primeros meses, con reintroducción escalonada posterior de alimentos, así como apoyo estructurado para el mantenimiento de la pérdida de peso a largo plazo. El grupo control recibió los cuidados habituales recomendados por las guías de práctica clínica sobre la diabetes.
Las variables de resultado que se midieron fueron la pérdida de peso de 15 kg o más y la remisión de diabetes, definida como disminución de la hemoglobina glicosilada por debajo del 6, 5% a los 12 meses.
Los resultados fueron espectaculares, la pérdida de peso de 15 kilogramos o más se dio en 36 participantes (24 %) del grupo de intervención y en ninguno del grupo control. Los resultados de la variable remisión de diabetes se resumen en la figura de caritas que se incluye a continuación
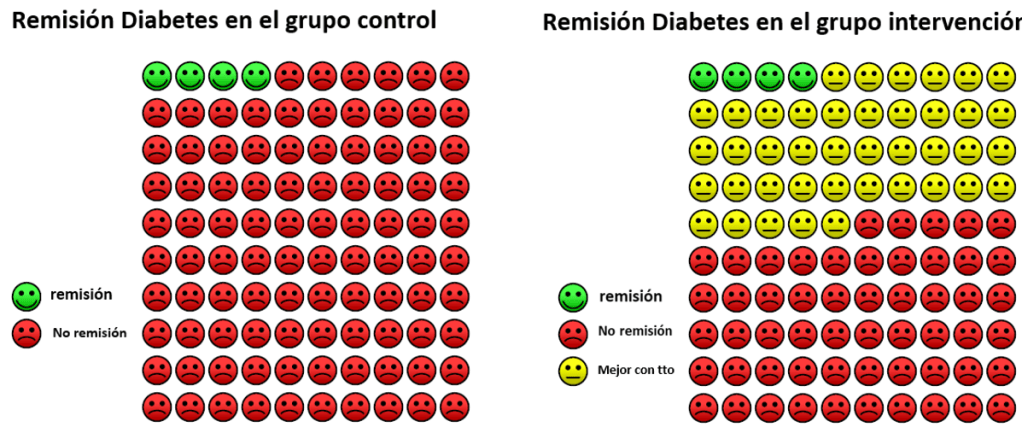
Representación gráfica del tamaño del efecto de la variable reversión de diabetes de Lean ME et al. Primary care-led weight management for remission of type 2 diabetes (DiRECT): an open-label, cluster-randomized trial. Lancet. 2017.
Sea honesto, si le presentaran estos resultados sin saber de qué se trata, seguro que “compraría” de inmediato el tratamiento ¿verdad?
Cuando se enterará que la intervención consiste en una dieta que roza lo “épico” la cosa cambiaria. Empezaría por indagar sobre las limitaciones del estudio: no se preocupe es lo que hacen todos los “especialistas” cuando los resultados de los ensayos no son de su agrado.
Limitaciones tiene, por ejemplo, la duración de solo un año, aunque según comentan los autores, el seguimiento continuará durante 4 años. El carácter abierto del ensayo es otra limitación metodológica, pero hay que tener en cuenta que los ensayos que implican cambios dietéticos son prácticamente imposibles de cegar en entornos ambulatorios. El diseño aleatorizado por conglomerados o clúster podría ser también un problema ya que en este tipo de estudios se suele utilizar la aleatorización basada en individuos. Pero no se engañe la limitación principal es el escaso atractivo y gran dificultad para los pacientes de seguir en el grupo experimental, es decir con dieta difícil. Si bien en este caso el interés por participar y seguir en el estudio fue alto con solo un 14% de perdidas en este grupo.
Aparte de los problemas personales para aceptarlo, este estudio tiene la virtud de recordarnos que las intervenciones no farmacológicas en diabetes en las condiciones rutinarias de la atención primaria (control del peso y dieta) son fundamentales para el control e incluso regresión de la Diabetes mellitus y esta como dice el titulo del editorial que acompaña el artículo, no es una misión imposible.
Atlético de Madrid
De conferencias de consenso, redes y grupos de expertos
Estaba estos días oyendo en directo una mesa redonda de expertos, muy expertos y provenientes de diferentes especialidades donde se presentaba un conferencia de consenso sobre el clásico tema donde el tratamiento esta plagado de diferentes opciones que además se pueden combinar.
Por estas conexiones mentales en las que uno entra cuando esta a punto de caer en el sopor, recordé este comentario de Allen F. Shaughnessy farmacéutico clínico y profesor de Medicina de familia en la Universidad de Tufts en Boston, Massachusetts. Comentaba una conferencia de consenso sobre el manejo de la diabetes tipo 2, decía lo siguiente:
Estas recomendaciones representan el consenso de expertos entre los miembros de 2 asociaciones de diabetes. Las recomendaciones se basan en una revisión sistemática de la literatura reciente, pero los redactores de esta guía nos piden que confiemos en ellos, en lugar de mostrarnos la revisión. Como tal, este documento es más una declaración de filosofía que una guía rigurosa vinculada a la evidencia. Todos los autores de estas recomendaciones tienen amplios vínculos con la industria farmacéutica. Aunque se recibieron contribuciones de una amplia variedad de especialistas, todos los autores eran expertos en diabetes.
y probablemente ahí este el problema
Beneficios de evitar la atención médica innecesaria durante la pandemia de COVID-19
En la asistencia sanitaria se dan todos los días ejemplos de lo que se llamado ley de las consecuencia inesperadas. En una reciente entrada presentábamos un articulo del NEJM sobre el rápido aumento de los diagnósticos de melanoma cutáneo. En este, se hacia notar que procedimientos como la dermatoscopia y la utilización del reconocimiento de imágenes junto a la inteligencia artificial, habían colaborado en esta «epidemia» de diagnósticos. Todos los problemas y daños que ha traído la pandemia COVID-19 ha tenido de forma paradójicamente efectos beneficios la disminuir la interacción habitual de los ciudadanos con el sistema sanitario. Sistema que por mucho que cueste entender esta plagado de intervenciones de bajo valor, ineficaces e incluso dañinas.
En el segundo número de mayo de la revista American Family Physicians se publica una editorial que resume perfectamente este asunto y la oportunidad que se presenta de evitar este despilfarro en salud y dinero
Traducción no autorizada de Benefits of Avoiding Unnecessary Medical Care During the COVID-19 Pandemic por Roth AR y Lazris A. Am Fam Physician. 2021 May 15;103(10):584-585. Disponible gratuitamente aquí
En todo el mundo, los hospitales y profesionales de la salud continúan enfrentando la aguda crisis de atención a pacientes con COVID-19. Centrarse en la atención a pacientes en estado crítico ha restado importancia a la atención médica de rutina, incluyendo reconocimiento médicos, manejo de enfermedades crónicas, procedimientos quirúrgicos electivos, vacunas, atención médica preventiva y detección de cáncer y otras enfermedades.1 Se estima que la atención médica no urgente disminuyó hasta en un 60% durante la primavera de 2020.1,2
Las estrictas políticas de visitas y el temor de infectarse mientras están en el hospital o en los centros de salud han llevado a muchos pacientes a aplazar o evitar la atención médica necesaria, con graves consecuencias, incluyendo la muerte por accidentes cerebrovasculares, ataques cardíacos y otras enfermedades agudas.3 No obstante, puede haber un resquicio de esperanza cuando se han aplazado determinados tipos de cuidados rutinarios. 4 Durante muchos años, estudios han demostrado que el sistema de atención médica de los Estados Unidos [y en otros países como España N del T], proporciona un alto volumen de atención medica de bajo valor, que se define como prestaciones médicas para los que el potencial de daño o alto costo generalmente supera los beneficios. 5–7 La atención de bajo valor no sólo es despilfarradora, sino que a menudo conduce a una cascada de sobreutilización de pruebas, sobrediagnóstico, sobretratamiento y aumento de la morbilidad y mortalidad. 8,9 Entre el 10% y el 20% de la atención médica prescrita en los Estados Unidos se considera de bajo valor a un costo estimado de más de 300 mil millones de dólares anuales. 10,11
Las pruebas y procedimientos que a menudo se citan como de bajo valor incluyen imágenes diagnósticas (por ejemplo, imágenes por resonancia magnética, tomografía computarizada), detección de cáncer en pacientes mayores y muchos procedimientos ortopédicos e intervencionistas de manejo del dolor. 12–17 El valor del examen anual en adultos sanos también ha sido cuestionado porque no mejora mediblemente los resultados de salud y a menudo va acompañado de pruebas de detección de bajo valor, como electrocardiogramas, pruebas de función tiroidea y orina, que a menudo conducen a evaluaciones innecesarias. 9,18
A pesar de los progresos en la identificación de servicios sobreutilizados a través de programas como Choosing Wisely (https://www.choosingwisely.org), Dartmouth Atlas Project (https://www.dartmouthatlas.org) y American Family Physician’s Lown Right Care series (https://www.aafp.org/afp/rightcare),es necesario hacer más para reducir el uso excesivo en la práctica clínica.
¿Cómo puede ser que no dar la atención sanitaria habitual durante la pandemia beneficie a los pacientes? Más de uno de cada cinco reconocimientos de salud para adultos sanos incluye un electrocardiograma; sin embargo, el U.S. Preventive Services Task Force recomienda no realizar esta prueba en adultos asintomáticos y de bajo riesgo porque los daños superan los beneficios potenciales. 19,20 Una disminución del número de reconocimientos médicos y de procedimientos no urgentes durante la pandemia se ha asociado con una disminución del 46% en el número de pacientes que reciben cateterismos cardíacos electivos. 21 Los datos muestran que los enfoques invasivos para el manejo de pacientes con enfermedad arterial coronaria estable no son mejores que el manejo médico adecuado; por lo tanto, es probable que los efectos de la pandemia COVID-19 ayudaran a reducir los costos y riesgos durante los procedimientos con resultados clínicos similares o mejores para muchos pacientes.22
La pandemia COVID-19 ha causado interrupciones significativas en nuestro sistema de atención médica y nuestras vidas. Ha puesto de relieve y exacerbado las disparidades de salud, la injusticia social y el racismo sistémico en la medicina. Tenemos que aprender de la pandemia. Algunos llaman a la pandemia un experimento natural en nuestro sistema de salud; sin embargo, la pandemia también ha brindado la oportunidad de evaluar qué servicios médicos son realmente necesarios y qué pueden hacer los pacientes sin ellos. 4
Los médicos de familia deben proporcionar atención centrada en el paciente y basada en la evidencia que minimice el derroche, el uso excesivo y el infra uso. Cuando la mayoría de la población haya recibido una vacuna eficaz para COVID-19, la tentación de volver a la normalidad será difícil de resistir. Sin embargo, la pandemia COVID-19 debería alentar a los médicos a dejar de proporcionar servicios ineficaces que no han demostrado mejorar la salud de los pacientes.
Cinco días de ivermectina no disminuyen significativamente la duración de los síntomas en pacientes con COVID-19 leve
traducción no autorizada del POEM: Five days of ivermectin does not significantly decrease the duration of symptoms in patients with mild COVID-19 de Essential Evidence Plus
Pregunta clínica
¿La ivermectina disminuye el tiempo que los síntomas tardan en resolverse en pacientes con COVID-19 leve?
Conclusión
En este estudio, la ivermectina redujo la duración de los síntomas en 2 días en pacientes con COVID-19 leve, pero este resultado no fue estadísticamente significativo
Referencia
Diseño del estudio: Ensayo clínico controlado aleatorizado (doble-cegamiento)
Financiación: Fundación
Entorno: Poblacional
Asignación: cegada
Resumen
Basándose en revisiones sistemáticas de buena calidad, las últimas guías de la Organización Mundial de la Salud (OMS) y la Sociedad Estadounidense de Enfermedades Infecciosas (IDSA) no respaldan el uso de ivermectina en el tratamiento de pacientes con COVID-19.
Este estudio se publicó después del lanzamiento de esas actualizaciones de las guia de febrero de 2021. Los investigadores asignaron al azar adultos sintomáticos ambulatorios con COVID-19 leve confirmado en laboratorio para recibir 5 días de ivermectina (300 μg / kg por día; n = 238) o placebo (n = 238). Identificaron a los participantes de la base de datos electrónica del departamento de salud de todos los pacientes con un resultado positivo en la prueba de reacción en cadena de la polimerasa SARS-CoV-2. Hay algo de ruido en la implementación de este estudio. Originalmente fue diseñado para detectar un deterioro de 2 puntos en una escala de gravedad clínica de 8 puntos. Cuando los autores encontraron que la tasa esperada de deterioro era mucho menor de lo anticipado, alteraron el resultado de la duración de los síntomas. Para ello, reclutaron a 400 pacientes, suficiente para detectar una diferencia de 3 días.
Un problema adicional es que entre los 476 pacientes que asignaron al azar, excluyeron a 38 personas en cada grupo debido a un ‘error en el etiquetado’. Las modificaciones posteriores a la aleatorización son fuentes preocupantes de sesgo. Aunque el tiempo hasta la resolución de los síntomas entre los pacientes que analizaron fue de 10 días para el grupo tratado con ivermectina y de 12 días para el grupo tratado con placebo, esta diferencia de 2 días no fue estadísticamente significativa, lo que sugiere una falta de potencia del estudio. Además, los autores informan que solo el 2% de los pacientes tratados con ivermectina y el 3,5% de los pacientes tratados con placebo experimentaron el deterioro de 2 puntos antes mencionado (habían anticipado el 18%). Los investigadores tampoco encontraron diferencias entre los grupos de intervención y el control para otros resultados, como el desarrollo o la duración de la fiebre, aumento de la atención, muerte, visitas a urgencias o teleconsulta. Ninguno de los tratamientos fue bien tolerado: el 77% de los pacientes tratados con ivermectina informaron eventos adversos en comparación con el 81% de los pacientes tratados con placebo. Un total de 7.5% de los pacientes en el grupo tratado con ivermectina y 2.5% en el grupo de placebo interrumpieron el tratamiento debido a un evento adverso; Solo 2 personas en cada grupo de tratamiento experimentaron eventos adversos graves.
Este estudio no debería servir para convencer ni a la OMS ni a la IDSA de que modifiquen sus recomendaciones.
Por Henry C. Barry, MD, MS
Professor
Michigan State University