Categoría: Cribado

Cribados de bajo valor
Traducción de la carta al director por Arnaud Chiolero Low-value population screening.The Lancet, 2024; 404(10456): 935 publicada en Lancet comentando el artículo: El cribado de poblaciones requiere pruebas sólidas: la genómica no es una excepción por Turnbull C, et al. Population screening requires robust evidence-genomics is no exception. Lancet. 2024 Feb 10;403(10426):583-586. doi: 10.1016/S0140-6736(23)02295-X.
Todos los cribados pueden ser perjudiciales (por ejemplo, por causar miedo, falsos positivos, investigaciones estresantes o sobrediagnóstico), algunos son beneficiosos, y los que pueden recomendarse deben ser «más beneficiosos que perjudiciales a un coste razonable». Como plantean Clare Turnbull y sus colegas, no está claro si el cribado genómico que forma parte de la iniciativa Our Future Health será más beneficioso que perjudicial a un coste razonable si se implanta a nivel poblacional. Por tanto, este cribado podría agravar el problema del cribado de bajo valor.
La atención de bajo valor es aquella que aporta un beneficio mínimo o nulo al paciente y constituye una preocupación creciente para los sistemas sanitarios. La población, así como los responsables políticos y muchos profesionales sanitarios, esperan mucho del cribado, pero los beneficios reales -especialmente para enfermedades crónicas comunes, como el cáncer- son generalmente bajos. Además, en la práctica del cribado a menudo no sigue las recomendaciones relativas a la frecuencia de las pruebas o las edades a las que empezar y parar. También se suelen realizar muchos cribados que no aportan ningún beneficio, como el cribado del cáncer de tiroides, lo que significa que son frecuentes los cribados de escaso valor.
El afán por los cribados, aunque sean de escaso valor, se basa en la creencia sincera de que siempre es útil identificar las enfermedades en una fase temprana, lo que permite un tratamiento precoz y mejores resultados. Sin embargo, para muchas enfermedades, la detección y el tratamiento tempranos no son mejores que el tratamiento iniciado más tarde y, debido a las mejoras en el tratamiento, las ventajas de tratar las enfermedades identificadas mediante cribado frente a las enfermedades detectadas clínicamente disminuyen. Además, no se tiene suficientemente en cuenta que muchos cribados son meras herramientas para estimar la probabilidad de una enfermedad futura, pero no permiten un diagnóstico precoz; este es el caso del cribado del riesgo genómico de enfermedades comunes. En la era de la medicina predictiva y personalizada, los límites difusos entre riesgo y enfermedad están impulsando la expansión sin fin de la estrategia de cribado y tratamiento.
Por último, la aplicación de una estrategia preventiva de cribado del riesgo genómico podría aumentar las desigualdades socioeconómicas en materia de salud, ya que la aceptación de este tipo de cribado será más frecuente entre las personas con una posición socioeconómica elevada, como se ha observado en el caso de los cribados del cáncer o de los factores de riesgo de enfermedades cardiovasculares. El coste de oportunidad de la aplicación de este tipo de cribado a nivel poblacional tendrá que considerarse cuidadosamente
My Melanoma Melodrama
Traducción de My Melanoma Melodrma por John Horgan
Hace poco me diagnosticaron un «melanoma maligno». En esta columna hablaré de lo que significa realmente mi diagnóstico y de lo que pienso hacer al respecto.
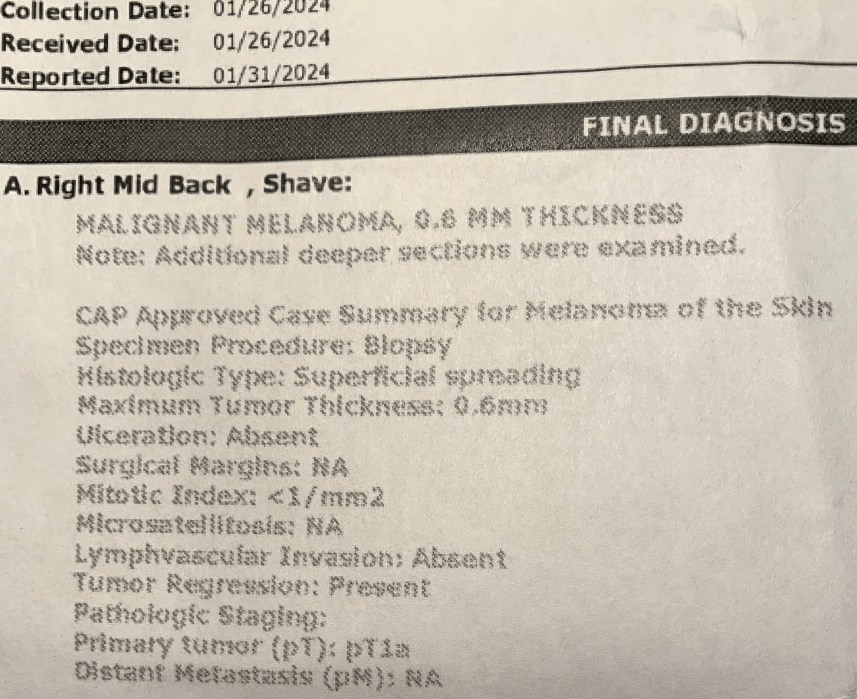
Primero, un poco de historia. Hace algún tiempo, me apareció un lunar en la mejilla derecha. Intenté ignorarlo, porque he sostenido que los estadounidenses tenemos demasiado miedo al cáncer. Pero después de que personas cercanas a mí me insistieran para que me revisara el lunar, visité a una dermatóloga, la Dra. M, en otoño de 2022. Me quito el lunar y, días después, una biopsia confirmó su sospecha de que sólo se trataba de queratosis seborreica, un crecimiento benigno de la piel, no de cáncer.
Ese feliz resultado me hizo confiar en la Dra. M. En enero de este año, le pedí que me examinara un grano persistente y a veces sangrante que tenía en el muslo izquierdo. Después de quitar el grano para hacer una biopsia, me preguntó si podía examinar otras manchas sospechosas. Le dije que sí. Encontró algo extraño en mi espalda y me preguntó si podía tomar una muestra para una biopsia. Le dije que sí.
Días después, la Dra. M. me llamó con los resultados de la biopsia. El grano que tenía en el muslo era un carcinoma basocelular. No es gran cosa, los carcinomas basocelulares rara vez o nunca son mortales y bastante tratables; ella podría quemarlo en un procedimiento rápido e indoloro. Pero la mancha de la espalda es un melanoma maligno. Está en estadio pt1a, con un grosor máximo de 0,6 milímetros, o 1/40 de pulgada (véase el informe de la biopsia más arriba).
En este estadio del melanoma, según me dijo la Dra. M., no es necesario comprobar si el cáncer se ha extendido a los ganglios linfáticos ni administrar quimioterapia o radioterapia, pero el tumor debe «extirparse», es decir, extirpar quirúrgicamente el tumor y uno o dos centímetros de piel circundante. Ella no puede hacer esa operación, pero puede recomendarme un cirujano de la red.
¿Y si no hago nada? le pregunté. Aunque ya le había comentado mi extraño e inusual punto de vista sobre la atención oncológica, la Dra. M pareció sorprendida por mi pregunta. El melanoma puede hacer metástasis en otras partes del cuerpo y matarme. La extirpación se puede hacer de forma ambulatoria y tiene una alta tasa de éxito. ¿Por qué no iba a tratarme? Esa fue la respuesta de la Dra. M.
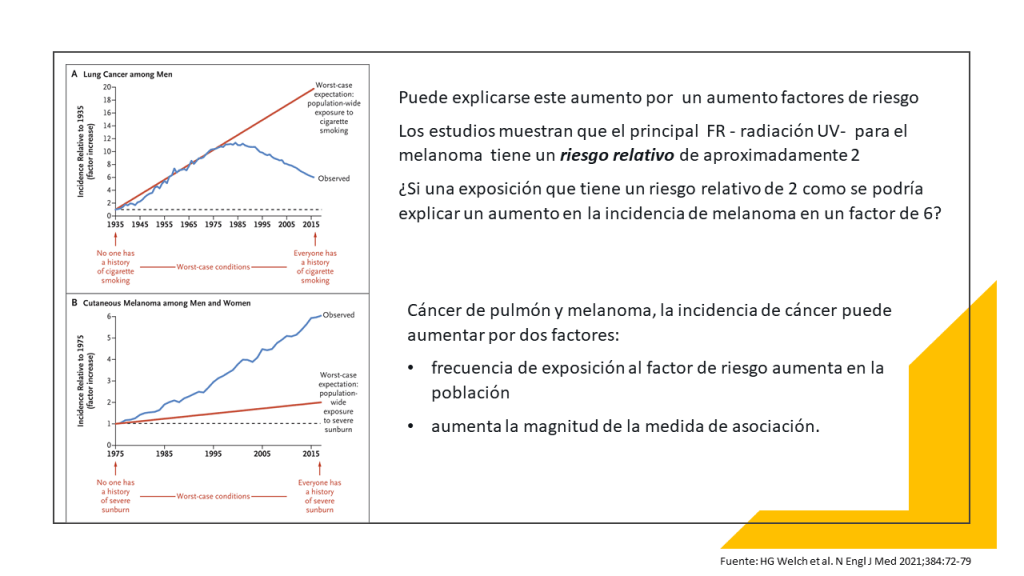
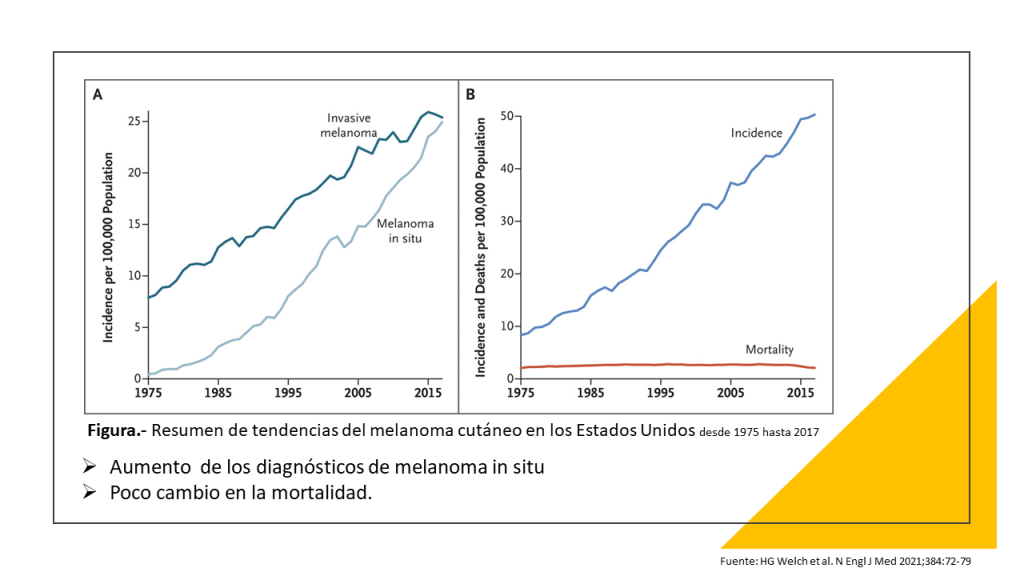
¿Por qué le hice esta pregunta? : ¿y si no hago nada? Entre 1975 y 2017, los diagnósticos de melanoma se multiplicaron por seis, mientras que las tasas de mortalidad se han mantenido más o menos constantes. Este patrón indica que el melanoma se está sobrediagnosticando, lo que significa que los médicos están detectando anomalías que nunca habrían dañado a los pacientes si no se hubieran tratado.
Esa es la conclusión de un estudio del New England Journal of Medicine de 2021 dirigido por H. Gilbert Welch, una autoridad en el sobrediagnóstico del cáncer. Escribí sobre el estudio del NEJM el año pasado en una columna, «Nos asusta demasiado el cáncer de piel».
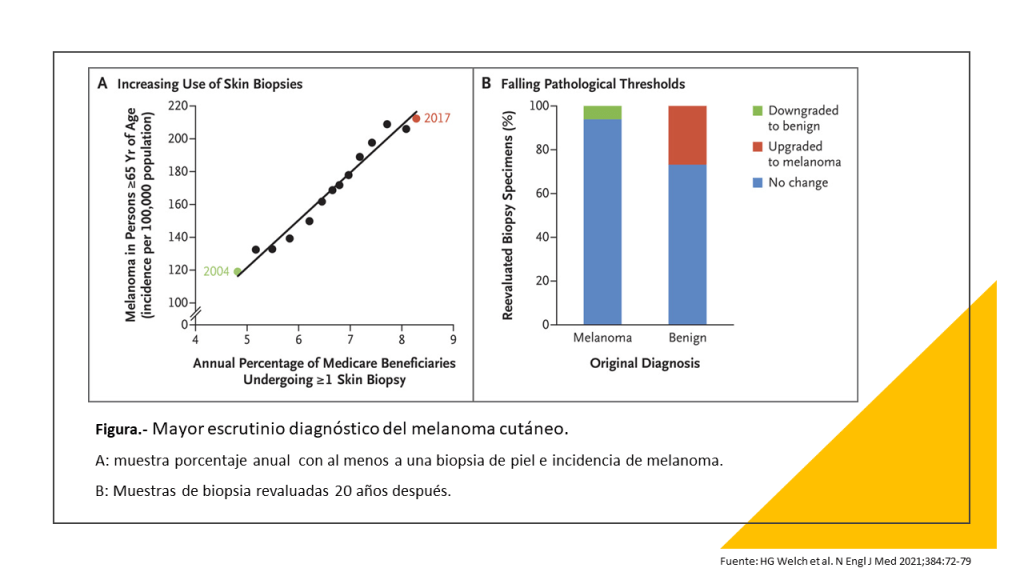
Desde entonces, han aparecido más pruebas de que «el melanoma se está sobrediagnosticando a un ritmo «alarmante», como dijo la periodista Meryl Davids Landau en National Geographic el mes pasado. Landau cita un estudio del BMJ Evidence-Based Medicine cuyo autor principal es el dermatólogo Adewole Adamson (que también contribuyó al estudio del NEJM de 2021 sobre el melanoma).
Adamson et al estudiaron el melanoma entre los adultos blancos, que corren un riesgo especial de padecerlo. El estudio del BMJ-EBM estimo que, en 2018, «el 49,7% de los melanomas diagnosticados en hombres blancos y el 64,6% en mujeres blancas fueron sobrediagnosticados.» El sobrediagnóstico es particularmente alto entre aquellos diagnosticados con melanoma in situ (también llamado estadio 0), que ocurre solo en la epidermis, la capa más externa de la piel. El estudio del BMJ estima que el 89,4% de los hombres blancos y el 85,4% de las mujeres blancas diagnosticados de melanoma in situ «fueron probablemente sobrediagnosticados».
El estadio inmediatamente superior al melanoma in situ se conoce como melanoma pt1a (o t1a) («pt» significa «tumor primario»). Este es el diagnóstico que recibí. El melanoma T1a se denomina «invasivo» porque el tumor se ha extendido por debajo de la epidermis; pero el tumor tiene menos de 0,8 milímetros de grosor y no muestra signos de metástasis (extensión a otros lugares) ni ulceración (rotura de la piel).
Los melanomas T1a, así como los “in situ”, son responsables de muchos sobrediagnósticos. Esa es la conclusión de un estudio de 2022 en Dermatopathology (citado por Landau) y de otro de 2023 en Pathology. Este último afirma que «una gran fracción de los melanomas que se diagnostican actualmente no causarían la muerte de los pacientes, aunque no se hubieran extirpado.» La cursiva está en el original.
El pronóstico de las personas diagnosticadas de melanoma «localizado», que incluye los cánceres in situ y de tipo t1a, es extremadamente bueno, incluso sospechosamente bueno. La tasa de supervivencia a cinco años es del 99,6%, según el Instituto Nacional del Cáncer.
Esa tasa de supervivencia casi perfecta significa que un melanoma como el mío es «altamente curable», según los promotores del cribado, como la Melanoma Research Alliance. La implicación es que la «detección precoz» y el tratamiento salvan vidas. Pero está claro que muchas personas «curadas» de un melanoma localizado nunca estuvieron en riesgo de morir por la enfermedad y, por tanto, fueron tratadas innecesariamente.
¿Qué debo hacer con la mancha de la espalda? Odio contribuir a la epidemia del sobretratamiento del cáncer. Como ya informé el año pasado, los estadounidenses se someten a pruebas, diagnósticos y tratamientos excesivos de diversos tipos de cáncer a gran escala. Este problema agrava los elevadísimos costes y los malos resultados de la sanidad estadounidense.
Pero si no me opero, seguiré dándole vueltas a esa maldita mancha. El melanoma mata gente: 7.990 en 2023, según el Instituto Nacional del Cáncer. Aunque esa cifra representa sólo el 1,3 por ciento de todas las muertes relacionadas con el cáncer, tengo factores de riesgo de melanoma, como piel clara y ojos azules; miembros de mi familia han sido tratados (con éxito) de melanoma. Por estos motivos, voy a someterme a la extirpación de la mancha de la espalda por un cirujano oncólogo recomendado por la Dra. M.
Si noto otra mancha rara en la piel, probablemente haré que la Dra. M me la revise. Sin embargo, no pienso hacerme revisiones de la piel cada tres o seis meses, que es lo que recomiendan los dermatólogos para los 1.413.976 (en 2020) estadounidenses a los que se les ha diagnosticado un melanoma. Así es como pienso equilibrar mi miedo a morir con mi indignación por el sobrediagnóstico de melanoma.
Más información:
He publicado en este sitio un montón de críticas sobre la atención del cáncer en lugares gratuitos, incluyendo:
La industria del cáncer: Hype Versus Reality
El cribado mamográfico es un experimento fallido
¿Salvan realmente vidas las colonoscopias?
El cáncer de piel nos asusta demasiado
Eche también un vistazo al artículo de Meryl Davids Landau en National Geographic, «El melanoma se diagnostica en exceso a un ritmo ‘alarmante«, que está repleto de enlaces a estudios relevantes, ¡y es demasiado importante para ser de pago!
Por último, para una visión general de las consecuencias de nuestro excesivo miedo al cáncer, consulte el nuevo libro del periodista David Ropeik «Curing Cancerphobia.«
por John Horgan
Medicina demasiado impertinente
Mitos sobre el cribado. Cómo realizar el cribado con más criterio
traducido de Thériault G, Reynolds DL, Grad R, et al. Debunking myths about screening: How to screen more judiciously. Can Fam Physician. 2023 Nov; 69(11): 767-771
traducción no autorizada con DeppL por Rafael Bravo Toledo. Texto completo en PDF.
En la mayoría de los casos, el cribado se considera un esfuerzo noble y que merece la pena. La mayoría de los pacientes creen que el cribado no tiene inconvenientes y que sólo puede aportar resultados positivos para la salud. Los médicos sabemos que no es así. El objetivo de este artículo es revisar y explicar algunos de los mitos que rodean al cribado. La evolución de la atención al paciente desde las enfermedades infecciosas agudas a las enfermedades crónicas ha influido en nuestro enfoque del cribado y ha contribuido a estos mitos. Asumimos que podíamos abordar las enfermedades crónicas de la misma manera que habíamos combatido las enfermedades infecciosas; sin embargo, no sólo el tratamiento de las enfermedades crónicas no es tan sencillo, sino que los resultados de las pruebas diagnósticas de las enfermedades crónicas rara vez son tan seguros. Esta incertidumbre se amplifica en el caso de los resultados de las pruebas de cribado.
El cribado parte de la premisa de que una prueba aplicada a una persona o población asintomática y elegible, una vez o a intervalos, puede identificar un precursor tratable de una enfermedad (es decir, prevenir la enfermedad) o identificar una enfermedad tratable en una fase más temprana (es decir, prevenir una morbilidad y mortalidad más graves). Para que el cribado sea eficaz, la identificación debe conducir a tratamientos efectivos que beneficien a los pacientes (es decir, que reduzcan la morbilidad y la mortalidad) con magnitudes de daño aceptables. Sin embargo, a menudo la investigación no proporciona la información esencial para cuantificar tanto los beneficios como los perjuicios del cribado. Los pacientes y los profesionales no pueden evaluar el equilibrio y participar en una toma de decisiones compartida y significativa. Esto alimenta suposiciones y mitos sobre el cribado.
Caso Clínico
Por la mañana, mientras hojea una de sus revistas profesionales en Internet, le intriga saber de una nueva prueba de detección de la demencia que permitiría detectarla años antes de la aparición de los síntomas. Su primera impresión es que podría ser una prueba útil en su consulta. Reflexionando un poco más, se pregunta qué beneficios puede tener la detección precoz de la demencia cuando no existe una terapia específica que pueda cambiar significativamente su curso. También se pregunta cómo podría afectar este diagnóstico a las decisiones vitales de los pacientes que obtienen resultados positivos en el cribado, sobre todo teniendo en cuenta la posibilidad de falsos positivos. Empiezas a cuestionarte las ventajas de la detección precoz de otras enfermedades. De hecho, incluso te preguntas: «¿El cribado salva vidas?».
Mito 1: el cribado no es perjudicial
Algunas pruebas de cribado pueden ser beneficiosas, pero rara vez se habla de los posibles daños. Lo ideal sería que, cuando detectamos más enfermedades, pudiéramos tratarlas y mejorar la evolución del paciente. Desgraciadamente, esto no es cierto para todas las enfermedades que se detectan. Una vez realizado el diagnóstico, no es posible saber si la persona tiene un sobrediagnóstico (es decir, una enfermedad que no se habría manifestado a lo largo de su vida) , una enfermedad cuyo pronóstico no podemos cambiar o una enfermedad cuyo pronóstico podemos mejorar. Muchos piensan que sólo ocurre esto último.
El sobrediagnóstico es una consecuencia inherente a cualquier tipo de cribado. Su aparición, así como otros daños potenciales como los resultados falsos positivos, deben estimarse y discutirse con el paciente junto con los beneficios potenciales para determinar si el cribado es algo en lo que embarcarse o no. La comprensión del paciente y su participación en la decisión son fundamentales. Tomemos como ejemplo a un hombre de 70 años que se encuentra bien. Tras una toma de decisiones compartida, el paciente fue sometido a un cribado de aneurisma aórtico abdominal (AAA). Se descubrió un AAA y el paciente fue intervenido quirúrgicamente. Es posible que este paciente se haya sometido a esta intervención quirúrgica por un AAA que nunca le habría causado síntomas en su vida. De ser así, se trataría de un sobrediagnóstico. Dado que el AAA no habría causado síntomas, el paciente no podría beneficiarse de la intervención y sólo podría resultar potencialmente perjudicado (por ejemplo, por complicaciones quirúrgicas). Incluso las personas con AAA pequeños por debajo del umbral para la intervención pueden verse perjudicadas por la vigilancia periódica a la que se someten. Por otro lado, algunos individuos identificados mediante cribado sí se benefician de una intervención quirúrgica más temprana. Dado que los médicos no podemos predecir el futuro, no podemos saber qué pacientes asintomáticos con «enfermedad» se beneficiarán del cribado y de las intervenciones posteriores. El debate sobre los pros y los contras del cribado debe producirse antes de tomar la decisión de realizarlo.
Mito 1: el cribado no perjudica
Algunas pruebas de cribado pueden ser beneficiosas, pero rara vez se habla de los posibles daños. Lo ideal sería que, cuando detectamos enfermedades, pudiéramos tratarlas y mejorar la evolución del paciente. Desgraciadamente, esto no es cierto para todas las enfermedades detectadas. Una vez realizado el diagnóstico, no es posible saber si la persona tiene un sobrediagnóstico (es decir, una enfermedad que no se habría manifestado a lo largo de su vida)3 , una enfermedad cuyo pronóstico no podemos cambiar o una enfermedad cuyo pronóstico podemos mejorar.
El sobrediagnóstico es una consecuencia inherente a cualquier tipo de cribado. Su aparición, así como otros daños potenciales como los resultados falsos positivos, deben estimarse y discutirse con el paciente junto con los beneficios potenciales para determinar si el cribado es algo en lo que embarcarse o no. La comprensión del paciente y su participación en la decisión son fundamentales. Tomemos como ejemplo a un hombre de 70 años que se encuentra bien. Tras una toma de decisiones compartida, el paciente fue sometido a un cribado de aneurisma aórtico abdominal (AAA). Se descubrió un AAA y el paciente fue intervenido quirúrgicamente. Es posible que este paciente se haya sometido a esta intervención quirúrgica por un AAA que nunca le habría causado síntomas en su vida. De ser así, se trataría de un sobrediagnóstico. Dado que el AAA no habría causado síntomas, el paciente no podría beneficiarse de la intervención y sólo podría resultar potencialmente perjudicado (por ejemplo, por complicaciones quirúrgicas). Incluso las personas con AAA pequeños por debajo del umbral para la intervención pueden verse perjudicadas por la vigilancia periódica a la que se someten. Por otro lado, algunos individuos identificados mediante cribado sí se benefician de una intervención quirúrgica más temprana. Dado que los médicos no podemos predecir el futuro, no podemos saber qué pacientes asintomáticos con «enfermedad» se beneficiarán del cribado y de las intervenciones posteriores. El debate sobre los pros y los contras del cribado debe producirse antes de tomar la decisión de realizarlo.
El debate sobre los pros y los contras del cribado debe producirse antes de tomar la decisión de realizarlo
Otros daños están relacionados con las propias pruebas y con posibles investigaciones o tratamientos posteriores. Los falsos positivos pueden preocupar a los pacientes, sobre todo si son frecuentes. Además de provocar ansiedad en una persona sana por la posibilidad de estar enferma, las investigaciones posteriores de los resultados positivos pueden requerir diagnósticos por imagen y biopsias adicionales que no están exentos de consecuencias. El cribado tiene beneficios potenciales, pero como en cualquier decisión clínica, también deben discutirse los perjuicios y respetarse los valores y preferencias de los pacientes. Por ejemplo, antes de prescribir una estatina en prevención primaria, discutimos con los pacientes los beneficios y los perjuicios de su uso. Lo mismo debería hacerse antes de tomar decisiones sobre el cribado.
Mito 2: la detección precoz produce mejores resultados
Una de las creencias más extendidas es que la detección precoz de la enfermedad siempre se traduce en mejores resultados para los pacientes. La detección precoz es necesaria, pero no suficiente, para que el cribado sea beneficioso. Un aumento del diagnóstico precoz por sí mismo no está directamente relacionado con el beneficio, a menos que pueda demostrarse una disminución de la enfermedad avanzada o de la mortalidad.
Bell y Nijsten han comentado cómo el cribado del melanoma aumentó la detección precoz de la enfermedad sin tener ningún impacto sobre la enfermedad en estadios posteriores. Del mismo modo, la historia del cribado del neuroblastoma en Japón (que comenzó en 1985) es aleccionadora. Este cáncer tiene mejor pronóstico cuando se diagnostica antes del año de edad, por lo que el objetivo del programa era identificar el neuroblastoma antes, cuando el pronóstico es mejor. El cribado aumentó la incidencia del neuroblastoma pero no modificó el número de niños diagnosticados más tarde (después del año de edad) y la mortalidad siguió siendo similar a la de otros países sin programas de cribado. Como en el ejemplo del cribado del melanoma, el cribado descubrió casos antes pero no tuvo beneficios globales. El programa de Japón se interrumpió en 2004.
Otro ejemplo de detección precoz de la enfermedad fue la «epidemia» de cáncer de tiroides en Corea del Sur que siguió al aumento del uso de ecografías tiroideas. Ante el aumento de la tasa de cánceres de tiroides, muchos surcoreanos pensaron que el cribado sería útil. Basándose en las virtudes ensalzadas de la detección precoz, el cribado del cáncer de tiroides mediante ecografías dio lugar a que decenas de miles de pacientes fueran sobrediagnosticados, sin cambios en la mortalidad, a pesar de que casi todos los pacientes fueron tratados, muchos de ellos con secuelas. Sin impacto en los beneficios importantes para el paciente y con un gran aumento de los daños (por ejemplo, medicalización, daños del tratamiento), el cribado más frecuente y la detección de más enfermedad no fueron beneficiosos. Aunque en Canadá no se promovió el cribado de tiroides, se observaron aumentos notables en el uso del diagnóstico por imagen durante la década de 1990 y principios de la de 2000, principalmente en mujeres de mediana edad, de nuevo sin cambios en la mortalidad.
A menudo pensamos que las enfermedades se comportan de forma coherente y son predecibles, como se representa en el modelo tradicional de progresión del cáncer de la figura 1 pero la realidad es más variable, como se muestra en el modelo contemporáneo. Ni siquiera el cáncer es siempre una enfermedad lineal y progresiva, por lo que hay que responder a la pregunta «¿es mejor cuanto antes?» antes de sugerir cualquier cribado. Necesitamos pruebas de que, de hecho, es mejor adelantarse, al menos para algunos individuos, y una idea de la magnitud de los beneficios y los daños.

Figura 1.- Dos modelos de progresión del cáncer: El modelo tradicional (izquierda) postula que todos los cánceres están destinados a seguir una progresión ordenada desde el foco primario a los ganglios linfáticos, pasando por focos metastásicos distantes, hasta causar finalmente la muerte del cáncer. El modelo contemporáneo (derecha) es más complejo y heterogéneo. Algunos cánceres son metastásicos desde su aparición (A), otros nunca metastatizan pero causan la muerte por invasión local (B), mientras que otros siguen el modelo tradicional (C). Otros cánceres no están destinados a causar síntomas porque crecen tan lentamente que los pacientes mueren por otras causas antes de que aparezcan los síntomas (D), dejan de crecer (E) o remiten (F).
Mito 3: una tecnología más nueva produce más beneficios
Cuando las nuevas tecnologías permiten detectar más enfermedades, debemos asegurarnos de que su uso produce un balance global positivo en términos de resultados importantes para el paciente.13 Como ejemplos, podemos pensar en la mejora de las pruebas de imagen o en la adición de más pruebas a las ya existentes, como la tomografía computarizada de mayor resolución. Desde la llegada de esta prueba «mejorada», se ha producido un aumento pronunciado de los diagnósticos de embolia pulmonar, lo que se ha traducido en un aumento de la incidencia sin una disminución sustancial de la mortalidad.14 Este es un claro ejemplo de sobrediagnóstico (a través de hallazgos incidentales, no de cribado). En el cribado, la mamografía digital combinada con la tomosíntesis (enlace del T) mamaria puede detectar más cánceres de mama que la mamografía sola, pero esto no debe considerarse una garantía de mejor salud. Podría ser beneficioso, pero se necesita información sobre la magnitud de los posibles beneficios y daños para informar a nuestras pacientes.
En la tabla 1 se describen las distintas formas en que el cribado puede ampliar el reconocimiento de la enfermedad. Los problemas persistentes son la falta de reconocimiento de los daños potenciales y los beneficios no demostrados del aumento de la incidencia de casos.
| MANERA de ABORDAR LA MANERA de AMPLIAR LA DETECCIÓN de ENFERMEDADES | REFLEXIÓN |
| Amplíe el rango de edad de las pruebas de detección para que comiencen antes o terminen más tarde | La incidencia de la enfermedad puede diferir o la morbilidad y mortalidad competitivas pueden empeorar el balance beneficio-daño. Algunos ejemplos son la controversia sobre la edad para comenzar a detectar el cáncer de mama con mamografías. La información transparente sobre la magnitud de los beneficios y los daños es clave para la toma de decisiones compartida |
| Aumentar la frecuencia de las pruebas de detección | Creencia en el beneficio de un cribado más frecuente para no «pasar por alto» los casos sin tener en cuenta los posibles daños (p. ej., las pruebas anuales de Papanicolaou se consideraron necesarias) |
| Usar pruebas de detección más sensibles | El uso de imágenes más sensibles puede identificar lesiones más pequeñas sin evidencia de beneficio de los ensayos clínicos. Un ejemplo sería si se recomendara la resonancia magnética en lugar de la mamografía para la detección del cáncer de mama en mujeres con un riesgo promedio |
| Ampliar las definiciones de enfermedades | La reducción del umbral de anomalía aumentará la proporción de la población diagnosticada con una afección determinada. Algunos ejemplos son los cambios en los criterios de hipertensión, diabetes y trastorno del espectro autista |
Mito 4: el cribado salva vidas
En muchos programas de cribado, especialmente en el del cáncer, se nos dice que el cribado salva vidas. Desgraciadamente, esto rara vez se ha demostrado, aunque algunos estudios hayan encontrado reducciones en la mortalidad específica de la enfermedad. Por ejemplo, las revisiones sistemáticas del cribado del cáncer de mama han mostrado una pequeña reducción de las muertes atribuidas al cáncer de mama pero no de la mortalidad general. Esto es importante, ya que los mensajes clave a menudo se reducen a «el cribado del cáncer de mama salva vidas», mientras que el mensaje debería ser que por cada 1000 mujeres sometidas a cribado repetidamente a lo largo del tiempo, «el cribado del cáncer de mama puede reducir las muertes por cáncer de mama.» La cifra varía según la edad, pero se sitúa en torno a 1 de cada 1000 mujeres sometidas a cribado entre los 50 y los 60 años.
Demostrar una reducción de la mortalidad por todas las causas es un reto para cualquier prueba, sobre todo para las pruebas de cribado en las que la mayoría de las pacientes tienen un riesgo de muerte muy bajo. Los ensayos controlados aleatorizados tendrían que ser muy amplios o el tamaño del efecto tendría que ser sustancial. Una estrategia consiste en combinar varios ensayos para aumentar la potencia estadística. De este modo, la única prueba de cribado del cáncer que muestra una reducción estadísticamente significativa de la mortalidad por cualquier causa es la sigmoidoscopia flexible para el cáncer colorrectal (riesgo relativo = 0,97; IC del 95%: 0,959 a 0,992; p = 0,004), con una reducción del riesgo absoluto de 3,0 muertes por cada 1.000 personas sometidas a cribado (IC del 95%: 1,0 a 4,0) durante 11,5 años de seguimiento. Dado que el cribado del cáncer de cuello uterino disminuye la incidencia de la enfermedad, es probable que también reduzca la mortalidad.
Dado que el cribado se centra en personas asintomáticas y que los resultados del cribado pueden conducir a la medicalización, es importante para nuestros pacientes (y para nosotros mismos) que comprendamos cuál es el beneficio (por ejemplo, la mortalidad específica de la enfermedad) y su magnitud. Debemos evitar la idea más general de salvar vidas. Confrontar los mitos del cribado con la evidencia es un paso importante para reconocer cómo se puede utilizar el cribado de forma más sensata (Tabla 2).
| MITO | REALIDAD |
| Cuanto antes mejor. | Si bien la detección temprana es clave para el éxito de una prueba de detección, necesitamos más información. La evidencia de los ensayos debe mostrar que la intervención mejora la salud si la enfermedad se detecta antes y que los daños resultantes son aceptables |
| Más es mejor | Detectar más enfermedades no es sinónimo de beneficio. Necesitamos información sobre el equilibrio entre beneficios y daños antes de proceder. El indicador más imparcial del beneficio es la mortalidad por todas las causas, pero este resultado rara vez se logra. Los resultados falsos positivos y el sobrediagnóstico son indicadores importantes de daño |
| Lo más nuevo es mejor | Las pruebas más nuevas tienden a verse a través de una lente positiva. Es posible que detecten más enfermedades, pero el uso de estos nuevos métodos debe someterse a ensayos clínicos para demostrar la magnitud de los beneficios y los daños |
| Las pruebas de detección salvan vidas | Este es el mito más perdurable de todos, pero la realidad es más matizada. Los pacientes deben conocer el impacto final en sus vidas de las pruebas de detección basadas en la mortalidad por todas las causas. La mortalidad específica de la enfermedad puede dar lugar a una percepción más favorable del beneficio. Las estimaciones absolutas de los beneficios (y los daños) deben proporcionarse de forma transparente para una toma de decisiones compartida significativa |
Resolución del caso clínico
Durante la comida, vuelves al artículo online sobre la prueba de cribado de la demencia. En él se afirma que la prueba detectó antes la enfermedad en comparación con la atención habitual, pero no hay información sobre resultados importantes para el paciente (por ejemplo, necesidad de cuidados a largo plazo, calidad de vida, mortalidad) y no se informó de los daños. Te das cuenta de que tus reflexiones habían dado en el clavo; se necesita más investigación para evaluar esta intervención. Decide escribir un comentario a continuación del artículo. Al leer los comentarios anteriores te das cuenta de que no eres el único con dudas sobre la importancia clínica de este descubrimiento
.
Conclusion
While there should be a sufficient burden of disease for screening to potentially be appropriate, an increase in incidence should not be the only reason to suggest more screening. Some screening is aimed at very rare diseases with catastrophic outcomes because effective approaches are available to avert these consequences (eg, metabolic diseases in newborns), but, in general, population-based screening for something exceedingly rare (eg, cervical cancer in women younger than 25) would cause many harms (eg, false positives) with very few, if any, benefits. Diseases may increase in incidence because of changing epidemiology (eg, tobacco smoking, obesity, diabetes). If this is suspected, efforts should be made to determine whether systematically addressing these risk factors would be more effective than screening.
In 1968 Wilson and Jungner brought attention to screening by identifying 10 principles to guide its use.22 With the knowledge we have gained since then, we realize that what we had thought was relatively straightforward is much more complicated.23
Conclusión
Aunque debe existir una carga suficiente de enfermedad para que el cribado sea potencialmente apropiado, un aumento de la incidencia no debe ser la única razón para sugerir más cribados. Algunos cribados se dirigen a enfermedades muy raras que tienen resultados catastróficos en los que se dispone de enfoques eficaces para evitar estas consecuencias (p. ej., enfermedades metabólicas en recién nacidos), pero, en general, el cribado poblacional de algo extremadamente raro (p. ej., cáncer de cuello de útero en mujeres menores de 25 años) causaría muchos daños (p. ej., falsos positivos) con muy pocos beneficios, si es que los hay. La incidencia de enfermedades puede aumentar debido a cambios epidemiológicos (por ejemplo, tabaquismo, obesidad, diabetes). Si se sospecha esto, se debe intentar determinar si abordar sistemáticamente estos factores de riesgo sería más eficaz que el cribado.
En 1968 Wilson y Jungner llamaron la atención sobre el cribado al identificar 10 principios para guiar su uso.22 Con los conocimientos que hemos adquirido desde entonces, nos damos cuenta de que lo que habíamos pensado que era relativamente sencillo es mucho más complicado.
Notas
Puntos clave
▸ El diagnóstico precoz por sí mismo no está directamente relacionado con beneficio, a menos que pueda demostrarse una disminución de la enfermedad avanzada o de la mortalidad.
▸ El cribado tiene beneficios potenciales, pero no está exento de daños potenciales como el sobrediagnóstico. La comprensión de los posibles beneficios y daños debe preceder e informar la toma de decisiones compartida con los pacientes sobre el cribado.
▸ Dado que el cribado se centra en personas asintomáticas y que los resultados del cribado pueden conducir a la medicalización, es importante que los pacientes y los profesionales comprendan cuál es el beneficio (p. ej., mortalidad específica de la enfermedad) y su magnitud.
Lecturas recomendadas
Welch HG. Should I be tested for cancer? Maybe not and here’s why. Oakland, CA: University of California Press; 2006.
Welch HG, Schwartz LM, Woloshin S. Overdiagnosed. Making people sick in the pursuit of health. Boston, MA: Beacon Press; 2012.
Dickinson JA, Thériault G, Grad R, Bell NR, Szafran O. Assessing new screening tests. Panacea or profligate? Can Fam Physician 2022;68:815-22 (Eng), e310-7 (Fr).
Prevención (detección precoz) del cáncer de colon/recto. Información necesaria para participar
Por Juan Gérvas, Doctor en Medicina, médico general jubilado, Equipo CESCA, Madrid, España. jjgervas@gmail.com @JuanGrvas https://t.me/gervassalud
A usted le pueden mandar una carta a su domicilio para invitarle a participar en un programa de detección precoz de cáncer de colon/recto (aunque podríamos discutir aspectos éticos sobre esa intrusión postal no solicitada). Lo que no se puede negar es un trato digno y una información suficiente para que usted pueda tomar una decisión apropiada.
Lo que hay que rechazar es una invitación indigna que busca la persuasión y la participación, sin más. Sobre esta cuestión, nada mejor que el comentario de Gerd Gigerenzer, director, Harding Centre for Risk Literacy, Max Planck Institute for Human Development, Berlín, Alemania:
“All screening pamphlets and websites aimed at the public need to abandon persuasion and provide evidence based and transparent information.
“Todos los folletos y sitios web de cribado dirigidos al público deben abandonar la persuasión y proporcionar información transparente y basada en pruebas”.
Towards a paradigm shift in cancer screening: informed citizens instead of greater participation
Esta es la carta, en el caso de la Comunidad de Madrid, del programa PREVECOLON, un ejemplo de indignidad y de violenta persuasión, sin ningún atisbo de datos, ni de transparencia, ni de resultados basados en la ciencia para poder tomar una decisión informada.
Estos son los datos básicos de resultados basados en la ciencia que le permitirían participar de forma informada, en su caso:
Toand de Mateo-Cotera A, Sánchez-Robles GA, Montaño-Barrientos A, Martín-Nava MA, Álvarez-Cienfuegos A, Gómez-Santana MC, Candela-Marroquín E. Revisión GRADE del cribado de Cáncer Colorrectal mediante test bienal de sangre oculta en heces. Web evalmed.es; 26-mayo-2017. Disponible en
Por si prefiere, los datos se pueden resumir así:
Prevención (detección precoz) del cáncer de colon/recto
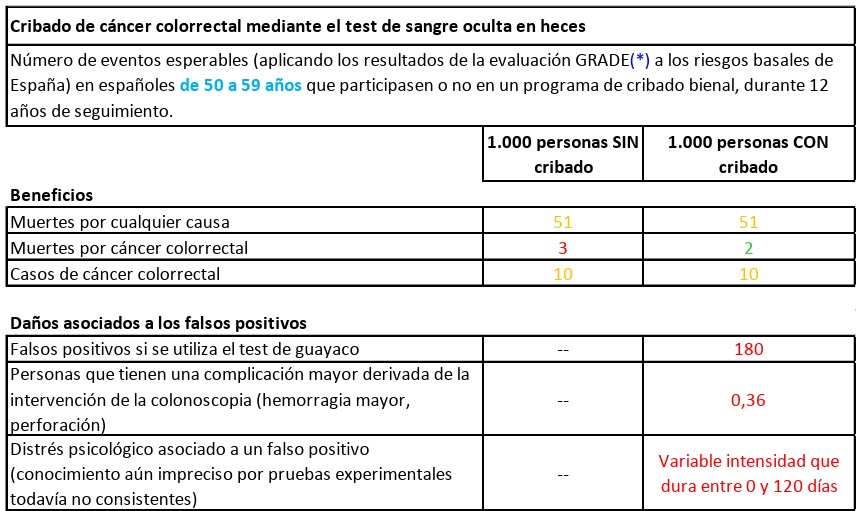
De 50 a 59 AÑOS, durante doce años. Una prueba cada dos años (seis pruebas en total).
1/ No se salva ninguna vida (mueren las mismas personas en los dos grupos, con el cribado y sin el cribado).
2/ Baja la probabilidad de muerte por cáncer de colon/recto del 0,3% al 0,2%.
3/ El resultado es falso positivo (con sus consecuencias en carga psicológica y estudio del caso) en el 18% de los casos.
4/ En el 0,036% hay una complicación grave durante la colonoscopia (hemorragia masiva, perforación de colon).
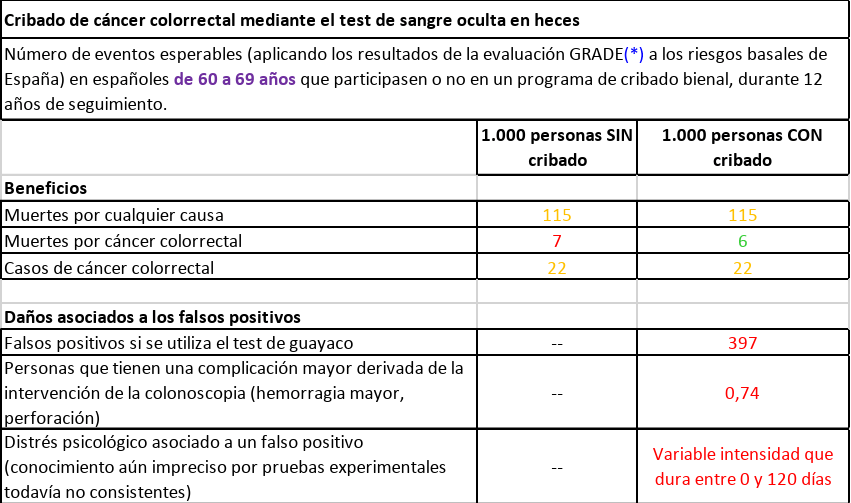
De 60 a 69 años, durante doce años. Una prueba cada dos años ( seis pruebas en total)
1/ No se salva ninguna vida (mueren las mismas personas en los dos grupos, con el cribado y sin el cribado).
2/ Baja la probabilidad de muerte por cáncer de colon/recto del 0,7% al 0,6%.
3/ El resultado es falso positivo (con sus consecuencias en carga psicológica y estudio del caso) en el 39,7% de los casos.
4/ En el 0,074% hay una complicación grave durante la colonoscopia (hemorragia masiva, perforación de colon).
Para saber más sobre cribados:
Why cancer screening has never been shown to “save lives”—and what we can do about it. [Porqué el cribado del cáncer nunca ha demostrado “salvar vidas”, y qué podemos hacer al respecto] https://www.bmj.com/content/352/bmj.h6080
Does screening for disease save lives in asymptomatic adults? Systematic review of meta-analyses and randomized trials. [¿Salvan vidas los cribados en adultos asintomáticos? Revisión sistemática y metaanálisis de ensayos clínicos aleatorizados] https://academic.oup.com/ije/article/44/1/264/654148
Maximising benefit and minimising harm of screening. [Maximizando beneficios y minimizando daños del cribado] https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2258553/
Inducción sanitaria de los cribados: impacto y consecuencias. Aspectos éticos. https://www.gacetasanitaria.org/es-induccion-sanitaria-cribados-impacto-consecuencias–articulo-S0213911106715710
Cribados: una propuesta de racionalización. https://www.gacetasanitaria.org/es-cribados-una-propuesta-racionalizacion-articulo-S0213911113000745
Cáncer colorrectal (CCR) y mortalidad por CCR tras un programa de cribado mediante 1 colonoscopia frente a NO-cribado, en personas de 55 a 65 años sin diagnóstico de CCR, durante 10 años de observación. https://evalmed.es/2023/06/09/vn-eca-nordicc/
«Por favor, tocaos las tetas»: el erróneo y dañino consejo de una diputada en el Congreso de España
por Mercedes Pérez-Fernández mpf1945@gmail.com y Juan Gérvas jjgervas@gmail.com
Por favor, tocaos las tetas» fue el consejo en rueda de prensa, en el Congreso de España. de la diputada Aina Vidal (de En Comú Podem) a las mujeres en el Día Contra el Cáncer de Mama. E insistió: «Quería empezar dirigiéndome a todas las mujeres de este país diciéndoles que por favor aprendan a tocarse las tetas. Que es muy importante. Es un grito que es necesario. Es una cuestión de aprendizaje, que es hasta divertido y nos puede salvar la salud y la vida. Es fundamental que desde todas las instituciones participemos de un conocimiento que salva vidas. Así que, por favor: tocaos las tetas», ha dicho la diputada.
La diputada no tiene quien le enseñe que la prevención puede hacer daño, mucho daño. De hecho, la auto-exploración de mamas, el realizar periodicamente un auto-examen de mamas, casi multiplica por dos las cirugías por biopsias innecesarias (con sus daños psicológicos y físicos) sin disminuir la mortalidad por cáncer de mama. La auto-exploración de mamas “no salva vidas” sino lesiona las mamas por las inútiles intervenciones quirúrgicas consiguientes.
Y lo sabemos desde 2001, con datos y estudios que concluyen sin dejar lugar a dudas. Todos las publicaciones confirman estos daños sin beneficios, como, por ejemplo, la Task Force en prevención de Canadá y aquí. De hecho, en Estados Unidos la Task Force en prevención no pide a los médicos que enseñen la auto-exploración de mama a las mujeres. Y, sobre todo, las Revisiones Cochrane lo dejan claro respecto a biopsia innecesarias sin impacto en la mortalidad.
En resumen: es prudente conocer el propio cuerpo, de las orejas a los talones, pasando por las mamas y la rabadilla pero “auto-exploración” de mamas ni para ti, ni para nadie (6).
Que alguien le enseñe a esta diputada que las palabras ignorantes pueden hacer mucho daño y que la prudencia es virtud que podría compatibilizar con ir de moderna e izquierdosa .
Otra cosa, claro, es disfrutar de estas tetas que la Naturaleza ha dado a las mujeres, mamas permanentes sorprendentes (que no se desarrollan sólo para dar de mamar, ni se atrofian después del periodo de lactancia como en otras hembras de mamíferos). Pero esa es otra historia.
«Para prevenir el cáncer de mama, para disminuir la probabilidad de que haya cáncer (prevención primaria, evitar el cáncer de mama; lo de la mamografía y la autoexploración, si sirviera, es prevención secundaria, detección precoz del cáncer):
1/ Menos radiología que afecte a mamas (especialmente en niñas y adolescentes, especialmente TAC-scanner, también especialmente mamografías de rutina innecesarias en todas las mujeres pero más innecesarias en menos de 50 años),
2/ Menos dioxina y otros contaminantes ambientales,
3/ Tenga hijos pronto y deles de mamar por largos periodos
y 4/ Evite hormonas como la terapia hormonal substitutiva (parches y demás) en la menopausia
por Mercedes Pérez-Fernández y Juan Gérvas
Las consecuencias inesperadas de nuestras mejores intenciones
Resumen de Reducing overuse by recognising the unintended harms of good intention
David Slawson, Allen F Shaughnessy. Evidence-Based Medicine 2021; 26: 46-48.
El sobrediagnóstico y el sobretratamiento (uso excesivo) está ganando una amplia aceptación como una de las principales intervenciones nosocomiales en medicina. El uso excesivo no solo crea ansiedad y disminuye la calidad de vida de los pacientes, en algunos casos causa daño tanto a los pacientes como a otras personas que no participan directamente en la atención clínica. La reducción del uso excesivo comienza con el reconocimiento y la aceptación del potencial de daño involuntario de nuestras mejores intenciones. En este artículo, presentamos cinco casos para ilustrar dónde pueden producirse daños como resultado de intervenciones sanitarias bien intencionadas. Con esta información, los médicos pueden aprender a apreciar el papel fundamental de la toma de decisiones en medicina basada en la probabilidad y basada en la evidencia, y la necesidad de considerar los resultados para todos los que puedan verse afectados por sus acciones. Del mismo modo, los educadores deben desarrollar la educación médica y la toma de decisiones médicas para que se centre en la jerarquía de la evidencia y que lo que ‘debería funcionar’, basado en el razonamiento fisiopatológico tradicional centrado en la enfermedad, debería estar subordinado a lo que ‘sí funciona’.
Cinco casos para ilustrar dónde pueden producirse daños como resultado de intervenciones sanitarias bien intencionadas:
Daño no intencionado n. ° 1: el activismo salió mal
El activismo caracteriza la práctica médica. ‘No se limite a hacer algo, ¡quédese ahí! es difícil cuando la necesidad de intervenir es fuerte. La educación médica tradicional recompensa la acción, como resultado del refuerzo positivo de una actitud tenaz de no descuidar ninguna opción diagnóstica o terapéutica.
La idea alternativa de que la detección y el tratamiento tempranos pueden no ser efectivos es contraria a la intuición. Los pacientes quieren pruebas ‘solo para saber’. Los médicos solicitan pruebas ‘por si acaso’, pensando incorrectamente que nadie se ve perjudicado por ‘solo una prueba’
Daño no intencionado # 2: transeúntes inocentes
Desde el comienzo de la formación clínica, los alumnos deben aprender a apreciar que no es suficiente considerar únicamente los efectos de nuestra atención médica en el paciente que tenemos delante. También tenemos que comprender las ondas que pueden extenderse desde el paciente a través de la familia o los círculos sociales. Para algunas pruebas y procedimientos médicos, hay un punto en el que dañamos a más personas de las que ayudamos.
Daño no intencionado #3: el sano preocupado que creamos
Los perjudicados involuntariamente son los sanos preocupados, los pacientes que se ven afectados negativamente por el etiquetado.
Daño no intencionado # 4: el efecto mariposa
El efecto mariposa, descrito por primera vez por un meteorólogo, es el nombre del concepto de que un pequeño incidente al comienzo de un proceso puede magnificarse en consecuencias (en la descripción original, una mariposa batiendo sus alas en Beijing causa tornados en el medio oeste de EE. UU.)
Daño no intencionado # 5: fuera de Oz y de regreso a Kansas
Muchos hallazgos del mundo enrarecido de un estudio de investigación no pueden aplicarse a la práctica del mundo real. Esto no quiere decir que deban ignorarse los resultados de la investigación. Simplemente debemos recordar que lo que funciona en ‘Oz’ puede no funcionar en Kansas y, al hacerlo, evitar el sobretratamiento no intencionado, pero dañino.
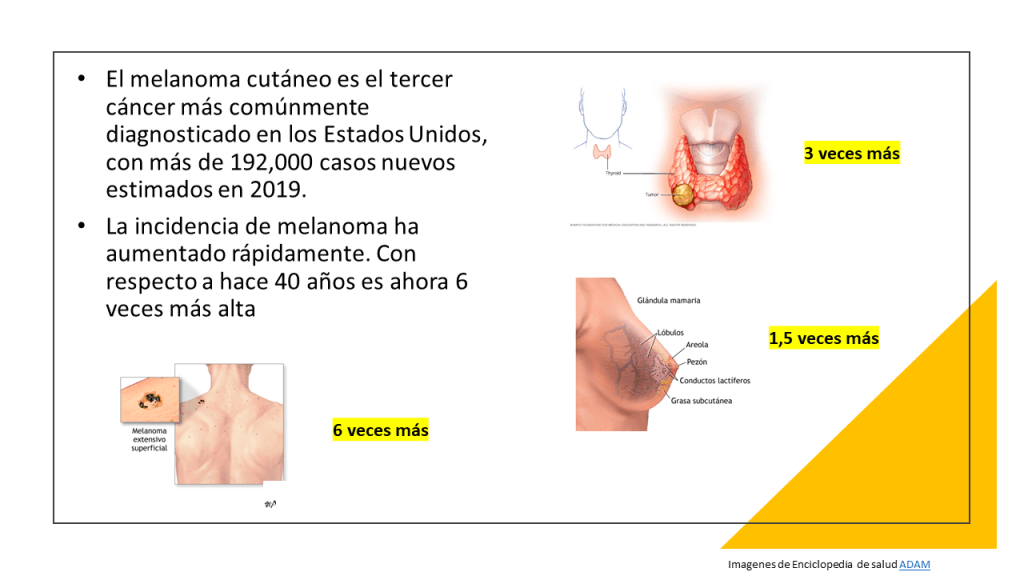
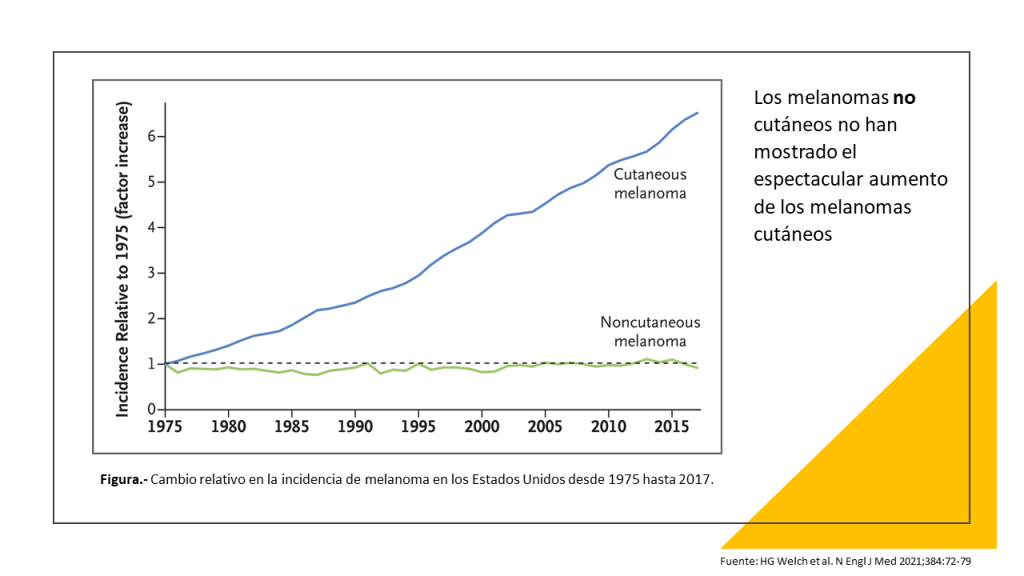
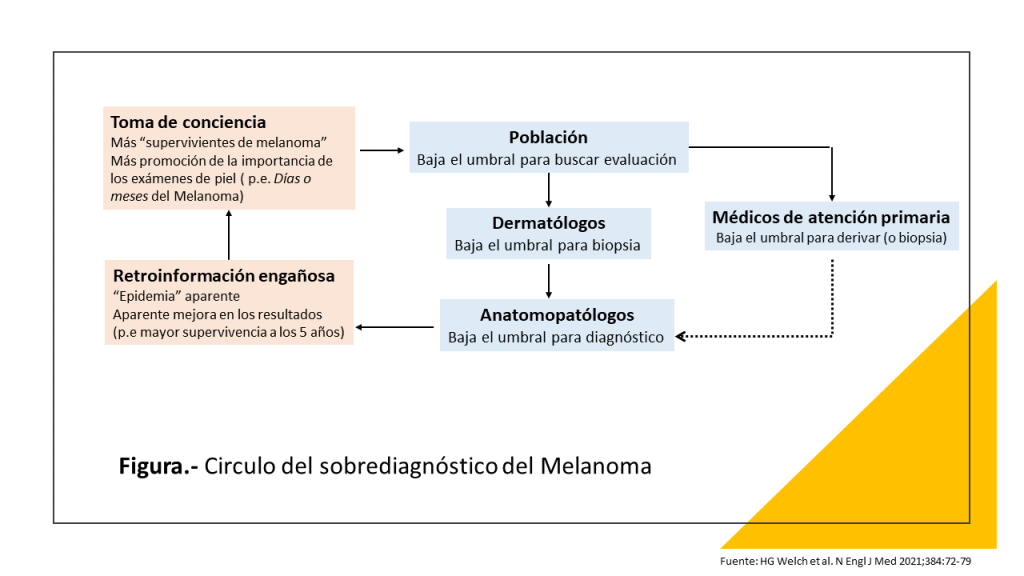
El rápido aumento de los diagnósticos de melanoma cutáneo
La Doctora juguetes hace un chequeo
Las revisiones médicas (general health checks en el original) se utilizan en varios países. Sin embargo, la evidencia sugiere que no son eficaces y ofrecen atención médica de bajo valor. [en España son obligatorios por ley en determinados ámbitos como el laboral]
Carl Heneghan,, Kamal R Mahtani
La siguiente entrada es el resultado de traducir y adaptar el articulo de Heneghan C, Mahtani KRIs it time to end general health checks? BMJ Evidence-Based Medicine 2020;25:115-116.
La actualización reciente de una revisión de Cochrane tenía como objetivo cuantificar los beneficios y daños de los reconocimientos médicos (definidos como «detección de más de una enfermedad o factor de riesgo en más de un sistema de órganos») en adultos sanos en comparación con ningún control.
La revisión incluyó 17 ensayos aleatorizados, de los cuales 15 proporcionaron datos de resultados para 251 891 participantes. Nueve de los ensayos se realizaron en un centro médico, cinco en los consultorios de medicina general y uno en un lugar de trabajo. Los reconocimientos generales no afectaron a la mortalidad total, la tasa de riesgo (RR) 1,00 (IC del 95% 0,97 a 1,03); o mortalidad por cáncer, RR 1,01, (IC del 95% 0,92 a 1,12). Los controles sanitarios tampoco tuvieron ningún efecto significativo en la mortalidad cardiovascular, las cardiopatías isquémicas mortales y no mortales.
La interpretación de los resultados de la revisión se limita por los problemas de generalización: hace 50 años se realizaron seis ensayos —en la década de 1960— una época en la que la terapia preventiva moderna no formaba parte de la práctica rutinaria. Tampoco hay consenso aceptado sobre la definición y los principales componentes de los controles sanitarios, y, como consecuencia, los estudios difieren significativamente en los componentes de sus controles.
En los últimos 20 años, han surgido pocas pruebas nuevas para los controles generales de salud, y no ha habido pruebas de alta calidad que comparen los reconocimientos con otras formas de promoción y prevención de la salud. Las razones de la falta de pruebas futuras no están claras. Gran parte del enfoque reciente ha evaluado la estratificación del riesgo y los tratamientos farmacológicos preventivos. Sin embargo, la evidencia para la evaluación del riesgo en la prevención primaria de enfermedades cardiovasculares es deficiente en calidad, y la evidencia de revisiones sistemáticas no muestran ningún efecto de la evaluación del riesgo en la reducción de la morbilidad o mortalidad de las enfermedades cardiovasculares (ECV). Los resultados de los tratamientos preventivos primarios también pueden ser decepcionantes. Por ejemplo, los beneficios en la enfermedad cardiovascular de la aspirina se ven superados por el riesgo de sangrado, y por lo tanto, no se ofrece para la prevención primaria de ECV a pacientes de edad avanzada. Del mismo modo, las estatinas en participantes mayores de 75 años sin enfermedad vascular no parecen reducir los principales eventos vasculares.
La atención primaria es con frecuencia el entorno de elección para implementar estas revisiones. Sin embargo, las pruebas no parecen apoyar esta elección. Una revisión sistemática anterior a 2014 de las revisiones de salud en atención primaria, incluidos seis estudios, encontró que, si bien estos controles estaban asociados con pequeñas mejoras en los resultados de los sustitutos, no condujeron a reducciones de la morbilidad y no tuvieron ningún efecto sobre la mortalidad. Un estudio controlado más reciente de 38 centros de atención primaria que proporcionó chequeos de salud del NHS encontró que en comparación con 41 centros de control con atención habitual no había diferencia en la prevalencia reportada de enfermedades cardiovasculares, incluyendo diabetes e hipertensión durante 3 años. Es poco probable que los reconocimientos del NHS sean rentables, un estudio de modelización reciente vio que las políticas específicas como la reducción de las dietas poco saludables y el tabaquismo eran más rentables que los chequeos.
Los resultados de esta reciente revisión y evaluación sistemática de las revisiones sanitarias en la atención primaria desafían la suposición de que la detección de enfermedades es una medida indirecta de una mejor atención médica— la política sanitaria sugiere y hace con frecuencia lo contrario.
Hace cuarenta años, Haynes y Sackett mostraron por primera vez que la detección de hipertensión en un entorno industrial llevó a aquellos etiquetados como hipertensos a tener más ausencias en el trabajo. Las revisiones sanitarias pueden exponer a los pacientes a pruebas e intervenciones innecesarias, así como a los problemas de sobrediagnóstico. El enfoque en revisiones generales de salud también puede resultar costoso. Como ejemplo, el gasto estadounidense en chequeos de salud equivale a todos los gastos en atención del cáncer de mama. Por consiguiente, es esencial que la comunidad investigadora priorice abordar las incertidumbres en la base de pruebas para el valor de los controles sanitarios y que los responsables de la formulación de políticas sanitarias consideren las lagunas de conocimientos al considerar su uso rutinario.
| Veredicto MBE Veredicto MBE sobre: Revisiones generales de salud en adultos para la reducción de la morbilidad y mortalidad por enfermedades. Krogsbøll LT, Jørgensen KJ, Gøtzsche PC. Cochrane Database Syst Rev 2019;1:CD009009. doi: 10.1002/14651858.CD009009.pub3. No hay evidencia convincente que apoye la implementación de revisiones generales de salud en atención primaria. Parece que no afectan los resultados clínicamente importantes y no hay pruebas de alta calidad que sugieran que sean rentables, en particular en comparación con la atención primaria habitual. |
Cribado: la detección precoz de la enfermedad no es necesariamente mejor
Traducido de Ware L. Screening: earlier detection of disease is not necessarily better. Evidently Corane blog. 23 de octubre de 2020.
¿Está seguro de que «cuanto antes» es siempre mejor ?
Parece contradictorio que la detección temprana de enfermedades mediante el cribado no siempre sea beneficiosa y, en algunos casos, en realidad cause daño.
Por desgracia, es cierto …
¿Qué es el cribado, screening o despistaje?
Los programas de detección están diseñados para identificar a quienes corren mayor riesgo de tener o desarrollar una enfermedad. Los exámenes de detección buscan marcadores de riesgo de enfermedad en personas que por otro lado se encuentran completamente bien.
Es esto lo que lo diferencia de una prueba diagnóstica, que se realiza en alguien que se sospecha que ya tiene una enfermedad.
Los ejemplos de programas de detección incluyen: mamografía para el cáncer de mama; el análisis de sangre de PSA para el cáncer de próstata; mediciones de colesterol y presión arterial para prevenir ataques cardíacos y accidentes cerebrovasculares; la prueba de punción en el talón para detectar fenilcetonuria en bebés recién nacidos, etc.
Existen ciertos principios básicos que sustentan una prueba de detección adecuada:
- El problema que se está examinando es grave y / o afecta a un gran número de personas
- La enfermedad tiene una etapa temprana reconocible, que cuando se trata puede mejorar significativamente el resultado de la afección
- Existe un tratamiento eficaz y seguro para la enfermedad.
- Existe una prueba que puede identificar con precisión la afección, con pocos falsos negativos (casos perdidos) y pocos falsos positivos (falsas alarmas).
- Los beneficios del cribado deben superar cualquier daño que pueda causar. Los perjuicios pueden ser físicos (p. Ej., Exposición a la radiación por la exploración) y psicológicos (p. Ej., Ansiedad y angustia mientras se esperan los resultados, especialmente si finalmente se descubre que son claros).
- El cribado debe ser rentable
Algunas historias de éxito
Comencemos con algunos programas de detección que han demostrado ser beneficiosos.
Fenilcetonuria (PKU) Se trata de un error innato del metabolismo que, si no se trata, puede provocar daños cerebrales graves e irreversibles. Afecta a alrededor de 1 de cada 10.000 bebés nacidos en el Reino Unido. Las dietas especiales pueden ayudar a asegurar un desarrollo normal. Un análisis de sangre de detección de punción en el talón se realiza de forma rutinaria en los recién nacidos unos cinco días después del nacimiento para detectar la PKU (y otras afecciones).
Factores de riesgo de ataques cardíacos y accidentes cerebrovasculares Existe buena evidencia de que la presión arterial alta, los niveles elevados de colesterol y el tabaquismo son factores de riesgo de enfermedad cardiovascular. Identificar, asesorar y tratar a las personas con dichos factores de riesgo ayuda a prevenir ataques cardíacos y accidentes cerebrovasculares.
Enfermedad ocular diabética Se ofrece una evaluación anual a todas las personas con diabetes de 12 años o más para detectar y tratar los problemas oculares asociados de manera temprana.
Un programa de detección que se detuvo
A veces, los programas de detección pueden causar daños.
Neuroblastoma
Se trata de un cáncer infantil poco común, que afecta a las células nerviosas, en el que la tasa de supervivencia a cinco años en niños de uno a cuatro años es del 43%. Las tasas de supervivencia se ven afectadas por la edad en el momento del diagnóstico, la parte del cuerpo afectada y la extensión del tumor. En algunos casos, el tumor desaparece por completo sin tratamiento.
En 1985 se introdujo en Japón la detección masiva del neuroblastoma. Se detuvo en 2004 cuando se hizo evidente que las pruebas de cribado no reducían el número de niños que mueren a causa de la enfermedad. Además, los niños con tumores que nunca hubieran producido síntomas y que hubieran desaparecido sin tratamiento, se sometieron a cirugías y quimioterapia innecesarias.
“La detección del neuroblastoma ilustra la facilidad con la que uno puede caer en la trampa de asumir que, dado que una enfermedad se puede detectar temprano, la detección debe valer la pena. . . Los dos estudios demuestran cómo la detección del neuroblastoma no solo fue inútil, sino que condujo a un «sobrediagnóstico» y debe haber identificado tumores que habrían retrocedido espontáneamente. Ambos estudios mencionaron que los niños del grupo examinado sufrían complicaciones graves debido al tratamiento. Es de esperar que estas lecciones se aprenden al considerar la implementación de otros programas de detección, por ejemplo, detección de cáncer de próstata «. – Morris JK. Detección de neuroblastoma en niños.
Donde el cribado es menos sencillo
Examen de detección del cáncer de próstata
Este análisis de sangre se mide el antígeno prostático específico (PSA), que esta elevado en la mayoría de los hombres con cáncer de próstata.
Desafortunadamente, la prueba tiene serias limitaciones como herramienta de cribado, pero esto no ha impedido la promoción generalizada por parte de grupos profesionales y de pacientes y por las empresas que venden la prueba.
¿Por qué se queda corto?
«El proceso de selección es como pasar a las personas a través de un tamiz. Los agujeros en el tamiz de cribado son de cierto tamaño que atraparán a algunas personas y permitirán que otras pasen a través. Una prueba de detección está diseñada para atrapar a personas que están en riesgo de contraer una enfermedad (debe ser muy sensible) y permitir que pasen aquellas que no están en riesgo (debe ser muy específica).
A veces hay gente que se atasca en el tamiz que resultará no estar en riesgo, es decir, falsas alarmas. Otros pasarán por el tamiz a pesar de estar en riesgo, es decir, casos perdidos (falsos negativos). Todos los recogidos en el tamiz continuarán para más pruebas para determinar si tienen la enfermedad y necesitan tratamiento». – Angela Raffle

- Falsos negativos: la prueba de antígeno prostático específico puede ser normal en 1 de cada 7 hombres que tienen cáncer de próstata, lo que significa que estos casos se perderían
- Falsos positivos: Hay varias condiciones, no relacionadas con el cáncer, que pueden causar el PSA estar elevado, por ejemplo, edad, ejercicio vigoroso, prostatitis, infección de orina, algunos medicamentos. A estos hombres se les diría, erróneamente, que tienen cáncer.
- No diferencia entre los cánceres de próstata de crecimiento lento y de rápido crecimiento (los llamados «gatitos y tigres«)). La mayoría de los hombres no tienen tumores agresivos, mueren con él, no por ello.
Se están diagnosticando más cánceres de próstata como resultado de pruebas de detección y pruebas, pero muchos de ellos no pondrían en riesgo la vida. El tratamiento, sin embargo, si puede alterar la vida de algunos hombres que sufren impotencia e incontinencia urinaria como efectos secundarios del tratamiento.
«El cribado de cáncer de próstata no disminuyó significativamente la mortalidad específica del cáncer de próstata (o mortalidad general) en un metaanálisis combinado de cinco RCT [ensayos controlados y aleatorizados]. Los daños asociados con el cribado basado en PSA y las evaluaciones diagnósticas posteriores son frecuentes y gravedad moderada. El sobrediagnóstico y el sobretratamiento son comunes y están asociados con daños relacionados con el tratamiento. Los hombres deben ser informados de esto y los efectos adversos demostrados cuando están decidiendo sí o no realizar la detección del cáncer de próstata. Cualquier reducción en la mortalidad específica del cáncer de próstata puede tardar hasta 10 años en acumularse; por lo tanto, los hombres que tienen una esperanza de vida inferior a 10 a 15 años deben ser informados de que es poco probable que la detección del cáncer de próstata sea beneficiosa». – las conclusiones de una revisión de Cochrane 2013 «cribado del cáncer de próstata».
¿Dónde nos deja eso? ¿Cómo decidimos si nos deben hacer la prueba o no?
Muchas pruebas de detección están disponibles en el Sistema Nacional de Salud y en la medicina privada. Es muy importante entender por qué se ofrece la prueba, cuáles son sus limitaciones y cuáles podrían ser los resultados. La vida no es simple y los problemas que rodean algunas pruebas de detección ciertamente no lo son. Habla con el médico sobre los beneficios y los daños de las pruebas de detección, recordando que la detección temprana de una enfermedad no es necesariamente mejor.
ideas para recordar
Visite Teachers of Evidence-Based Health Care website, donde se pueden encontrar recursos donde se explica e ilustra que la detección precoz de las enfermedades no es necesariamente mejor.
Por Lynda Ware