Categoría: Atención Primaria
Cómo comunicar «los números» médicos
Traducción y adaptación de Zikmund-Fisher BJ, Thorpe A, Fagerlin A. How to Communicate Medical Numbers. JAMA. 2025 Oct 28; 334(16): 1474-1475. doi: 10.1001/jama.2025.13655.
| Conclusions: When communicating health numbers to patients, clinicians can improve patient understanding by presenting information using numbers rather than providing verbal probability terms such as rare, common, or unlikely; using consistent denominators; discussing absolute rather than relative risks; and providing context for unfamiliar types of data. Conclusión: Al comunicar cifras relacionadas con la salud a los pacientes, los médicos pueden mejorar la comprensión de estos presentando la información mediante cifras en lugar de términos verbales que expresan probabilidad, como «raro», «común» o «poco probable»; utilizando denominadores coherentes; analizando los riesgos absolutos en lugar de los relativos; y proporcionando contexto para los tipos de datos con los que no están familiarizados. |
En medicina de familia, la forma en que comunicamos probabilidades y cifras influye directamente en la comprensión del paciente, su adherencia terapéutica y sus decisiones de salud. Este artículo propone cinco recomendaciones basadas en evidencia para mejorar esa comunicación:
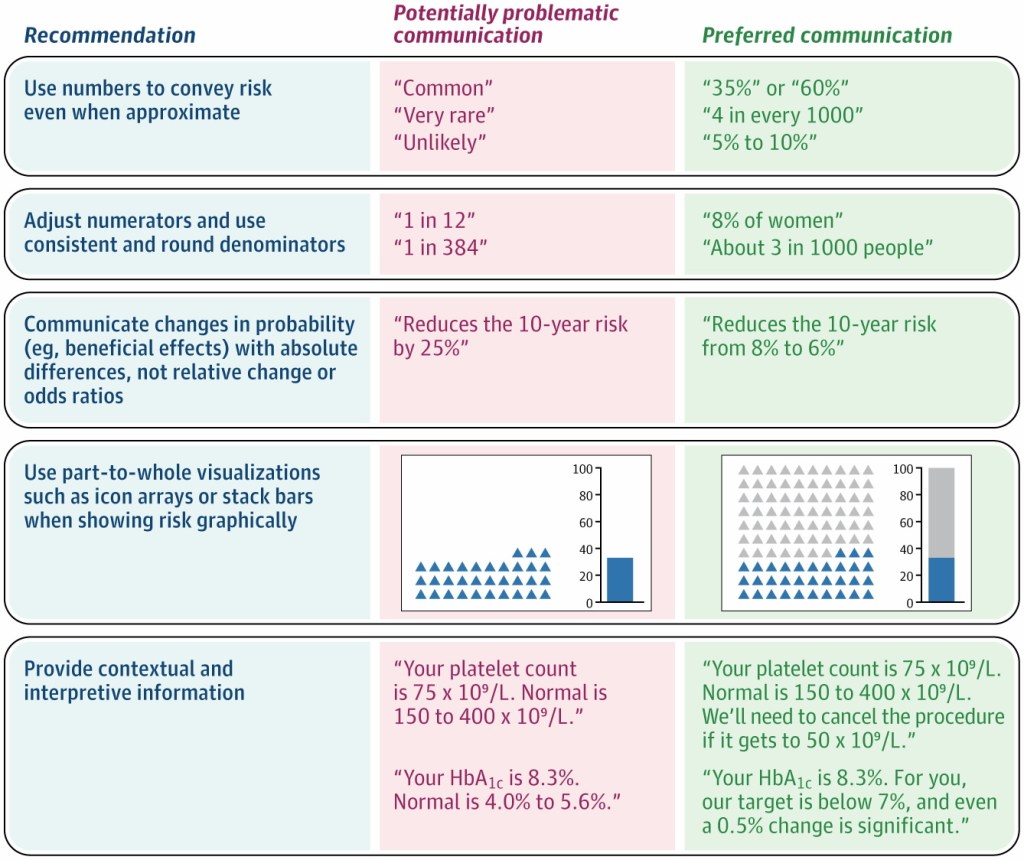
- Usa números, no palabras vagas: términos como «raro», «común» o «improbable» se interpretan de forma muy diferente entre pacientes. Por ejemplo, el término «raro» ha sido asociado a probabilidades entre el 0% y el 80% según distintos estudios. Siempre que sea posible, ofrece una cifra concreta, aunque sea aproximada: «Este efecto ocurre en aproximadamente el 2% de los casos» es mucho más útil que «es poco frecuente».
- Usa denominadores constantes: el formato «1 de cada X» confunde a los pacientes y hace que sobreestimen el riesgo. Es preferible usar porcentajes o tasas por 1.000 con denominadores fijos: «8,9 por cada 1.000» se entiende mejor que «1 de cada 112».
- Comunica las diferencias en riesgos absolutos, no relativos: decir que un tratamiento «reduce el riesgo a la mitad» sobreestima su beneficio percibido. Comunicar el riesgo en términos absolutos es más honesto y comprensible: «Este tratamiento reduce tu riesgo del 15% al 7-8%» en lugar de «reduce el riesgo un 50%». Usar distintos formatos para beneficios y riesgos (relativo para uno, absoluto para el otro) como hacen algunas guías clínicas y/o la propaganda de cribados o screening, crea una falsa equivalencia.
- Usa gráficos parte-todo: cuando uses gráficos, muestra tanto el numerador como el denominador. Los graficos parte-todo son tipos de gráficos que muestran cómo componentes individuales contribuyen a un total general. Los diagramas de iconos (icon arrays) y las barras apiladas representan bien esta relación. Los gráficos de barras convencionales solos tienden a exagerar la percepción de riesgo al mostrar solo el numerador.
- Contextualiza los datos de laboratorio y biomarcadores: no basta con decir el valor; hay que interpretarlo. Complementa el resultado con rangos de normalidad, umbrales de acción y diferencias clínicamente relevantes. Por ejemplo: «Tu HbA1c es 8,3%. El objetivo para ti es menos del 7%, y una variación de 0,5% ya es significativa.»
En la consulta
Pequeños cambios, gran impacto
La comunicación de cifras no es un detalle menor: es parte del acto clínico. Adoptar estas estrategias en la consulta de medicina de familia puede marcar la diferencia entre un paciente que comprende su situación y toma decisiones informadas, y uno que sale confundido o sobrestimando riesgos inexistentes.
- Usa números concretos en lugar de palabras vagas.
- Emplea denominadores fijos (% (tasa por 1.000).
- Comunica diferencias en riesgo absoluto.
- Muestra visualizaciones parte-todo cuando uses gráficos.
- Contextualiza siempre los valores analíticos con rangos y objetivos.
Fuente: Zikmund-Fisher BJ, Thorpe A, Fagerlin A. How to Communicate Medical Numbers. JAMA. 2025;334(16):1474-5
Lo que la gente realmente quiere de su médico de cabecera: es más sencillo de lo que crees
Traducido de The Convesation. What people really want from their GP – it’s simpler than you might think por Helen Atherton Professor of Primary Care Research, University of Southampton
Reservar una cita con el médico de cabecera es una tarea rutinaria, pero para muchas personas es motivo de frustración. Las largas esperas, los sistemas confusos y los procesos impersonales se han convertido en algo habitual. Aunque se ha prestado mucha atención a lo difícil que es conseguir una cita, son pocos los estudios que se han planteado una pregunta más fundamental:
¿Qué es lo que realmente quieren los pacientes de su médico de cabecera?
Para responder a esta pregunta, mis colegas y yo revisamos 33 estudios con diferentes diseños, y nos centramos en las expectativas y preferencias de los pacientes con respecto al acceso a su médico de cabecera en Inglaterra y Escocia.
Lo que la gente quería no era complicado ni innovador. La gente buscaba conexión; una recepcionista amable y una buena comunicación por parte de la consulta sobre cómo podían concertar una cita. Y querían un médico de cabecera en su propio barrio, con salas de espera limpias y tranquilas. Hasta aquí, todo muy sencillo.
La gente quería sistemas de cita sencillos y fáciles de usar, sin largos menús telefónicos automatizados («pulse uno para recepción»). Las preferencias variaban. Algunos pacientes valoraban la opción de pedir citas en persona en la recepción, mientras que otros preferían la comodidad de pedirla online.
Independientemente de cómo lo pidieran, los pacientes querían tiempos de espera más cortos o, al menos, información clara sobre cuándo podían esperar una cita o una llamada.
Lo ideal sería que la consulta de medicina general estuviera abierta los sábados y domingos para aquellos que no pueden acudir durante la semana.
Las consultas a distancia, por teléfono, vídeo o correo electrónico, se han vuelto más comunes desde la pandemia, y muchos pacientes las encontraron útiles. Para aquellos con responsabilidades de cuidado o problemas de movilidad, ofrecían una forma conveniente de acceder a la atención médica sin necesidad de salir de casa.
Sin embargo, las consultas a distancia no eran adecuadas para todos. Algunos pacientes carecían de privacidad en el trabajo, mientras que otros, en particular aquellos con discapacidades auditivas, encontraban las consultas telefónicas difíciles o imposibles de utilizar.
Lo que los pacientes querían de manera sistemática era poder elegir, especialmente en lo que se refiere a las consultas a distancia. Aunque las citas presenciales se consideraban el estándar de referencia, muchos reconocían que las consultas telefónicas o por vídeo podían ser útiles en determinadas situaciones. Las preferencias variaban mucho, lo que hacía que la posibilidad de elegir el tipo de consulta fuera especialmente importante.
Los pacientes también querían poder elegir a quién acudir, especialmente para cuestiones no urgentes o para el tratamiento de enfermedades crónicas. En la medicina general actual, la atención suele ser prestada por una serie de profesionales, entre los que se incluyen enfermeros, farmacéuticos y fisioterapeutas. Aunque muchos pacientes se mostraban abiertos a acudir a diferentes profesionales sanitarios, las personas mayores y las pertenecientes a minorías étnicas eran más propensas a preferir acudir al médico de cabecera.
En general, los pacientes querían tener la opción de elegir al médico de cabecera en lugar de a otro profesional sanitario, o al menos participar en esa decisión.
Satisfacción en mínimos históricos
Como era de esperar, lo que los pacientes esperan de la medicina general varía en función de sus diferentes estilos de vida, necesidades y circunstancias. Pero lo que también quedó claro es que muchas personas no consiguen lo que quieren del sistema de citas.
Según una reciente encuesta de British Social Attitudes, la satisfacción de los pacientes con la medicina general se encuentra en mínimos históricos, ya que solo algo menos de una de cada tres personas afirma estar muy o bastante satisfecha con los servicios de los médicos de cabecera.
Algunos elementos del plan decenal para el NHS en Inglaterra anunciado recientemente por el Gobierno británico pueden abordar algunas de estas preocupaciones, pero aún no hay nada seguro. El énfasis en la aplicación del NHS como «un médico en el bolsillo» no se ajusta a lo que muchos pacientes piden: una verdadera opción entre acceder a la atención médica en línea o en persona.
Visité una EBA, y pensé: “¡Que esto se mueva!”
por Mar Sacristan Germes .Medico de familia
El pasado 23 enero tuve la oportunidad de visitar durante 4 horas una entidad de base asociativa catalana (EBA), el EAP de Sardenya en Barcelona, de la mano de su director Jaume Sellarès. Había compartido con él y con Araceli Rivera una mesa en el congreso Semfyc dinamizada por Rafa Bravo, con el título “La necesaria reforma de la atención primaria: propuestas desde la heterodoxia”. No es mi intención (ni capacidad) hacer un análisis riguroso, pero recibo con gusto la invitación a compartir impresiones, así en formato conversación imaginada en un café con algún colega de primaria.
¿Por qué fuiste? ¿Te planteas ir a trabajar allí?
No, fui por el interés de conocer otras formas de gestión. Siempre aprovecho los tiempos de formación/rotación para ver otras maneras. Creo que es la mejor forma para tener opinión sobre lo propio y para imaginar alternativas. Además de ser muy divertido.
¿Qué son las EBAs?
Entidades de base asociativa, centros de salud autogestionados dentro de la red pública de atención primaria catalana. El contrato es con la sanidad pública, a donde tienen que rendir cuentas y resultados, pero tienen una gran autonomía de gestión para decidir el cómo. Hay 13 en Cataluña y llevan 25 años de andadura.
¿Cómo era el centro? ¿ Los pacientes saben que su centro es “diferente”?
Tiene un aspecto muy cuidado: “Nos dicen que parecemos un centro privado”. Mucho que envidiar para los centros viejos de Madrid ciudad, menos que envidiar para otros de la periferia que tienen tanta luz y verdor. Tenía una pega importante: la ausencia de ventilación y luz naturales. El letrero de la puerta es como el de cualquier centro. Habrá pacientes que sepan que su centro funciona de forma peculiar, pero muchos otros no se darán cuenta.
¿Cómo es el acceso del paciente?
Nada más entrar hay un recepcionista que orienta al paciente. Si precisa más detalle, le atienden administrativos en unas cabinas abiertas pero diseñadas para favorecer la intimidad, en lugar de un mostrador con mamparas “anticovid” que favorecen el grito.
Si el paciente precisa atención urgente, se gestiona. Pero si precisa atención médica al uso, ¡tachán! se le da una cita telefónica con un asistente clínico. Esta figura es un administrativo con formación específica de más de 6 meses que llamará al paciente desde una oficina tranquila para entender y gestionar su demanda.
¿ Te acuerdas de la época Covid, cuando en la lista leías la demanda de cada paciente? Era maravilloso para gestionar prioridades. Podíamos diferenciar el “dice su hija que la ve desorientada” del “debe dos cajas de ibuprofeno, y quiere en sobres”. Pasada la pandemia, esta experiencia exitosa murió y volvemos a la lista donde no sabemos por qué viene cada cual.
El médico en el EAP Sardenya atiende cada día su consulta, y además gestionará la lista de demandas que le ha filtrado y detallado el asistente clínico, a quien devolverá con anotaciones del tipo “hay que adelantar la colonoscopia, gestiónalo en el hospital”, o “cítamelo esta semana presencial, que venga acompañado”, o “le dejo el volante para laboratorio, cítalos y resultado por teléfono”, o “programa un domicilio”, etc.
Los asistentes clínicos tienen sus cupos de pacientes, de forma que construyen una relación de longitudinalidad. Además, asistente y médico funcionan por parejas, estableciendo sus propios acuerdos. Observaron además cómo la existencia de esta figura redundaba en una mejor atención global a los pacientes. Me recordó al centro de salud de La Chana en Granada, que también tuve oportunidad de visitar, y su gran iniciativa de administrativa de familia fruto del trabajo de Lorenzo Arribas Mir y Juani, y que con arriesgadas adaptaciones de identidades informáticas fuera de protocolo conseguían excelentes resultados y satisfacción.
¿Y el acceso a pruebas complementarias?
El catálogo de pruebas es mayor; el médico de familia puede pedir TAC, RMN… pero más que esto, lo escandaloso es que la demora es nula, ¡te la hacen pasado mañana!
¿ Cómo? ¿ Y no acaban todas las lumbalgias agudas banales solicitando una RMN con tal acceso?
Me dijeron que no, que se hacían siguiendo criterio clínico sin complacencia. Yo imagino que tal accesibilidad condicionará en cierta medida la práctica, como lo hacen tantos otros condicionantes, pero que también se autorregulará por el tamaño grande de los cupos.
¿Qué tamaño tienen los cupos?
2000 pacientes/médico, algo superior a lo habitual en su entorno y en Madrid. Los cupos mayores favorecen contraintuitivamente el abordaje de la complejidad y reducen la atención a la banalidad.
¿Cómo es el resto de la plantilla, el equipo?
La plantilla es similar a lo conocido en casa: medicina, enfermería, pediatras, fisioterapia, trabajo social, odontología… Las enfermeras pasan consulta a su cupo de pacientes, y tienen otras agendas por tareas por decisión propia. Además, hay unidades de investigación y de innovación muy activas.
Sabemos que plantilla y equipo no son lo mismo. En las EBAs las plazas no son por oposición, traslados, movilidades, plazas en propiedad y suplencias, mañanas o tardes. Son grupos de profesionales que se van conformando según necesidad, entrevista y selección dinámica. Las decisiones se toman en junta, donde el voto de los profesionales tiene un peso proporcional a las acciones que tengan en la EBA.
¿Es verdad que las EBAs tienen ánimo de lucro?
Cada profesional tiene opción de comprar acciones que sirven para distribuir el peso en las decisiones. Se venden en cualquier momento o al salir del equipo, por el mismo precio o con un beneficio menor simbólico, sin una clara ganancia.La financiación del centro es pública y proporcional a la población que atiende. Pero también hay otras fuentes de ingresos.
Por ejemplo, cuentan con una unidad de investigación en el centro que, además de concursar proyectos en convocatorias públicas, participa en ensayos cuyo promotor es la industria farmacéutica que paga a través de contratos regulados. (resaltar que los médicos asistenciales no tratan con comerciales de los laboratorios)
En la parte de clínica dental, además de la cartera de servicios habitual se ofrecen otras prestaciones de pago directo, y esto es también una fuente de ingresos extra para el centro, y que se puede reinvertir en prestaciones extra para el global de pacientes.
Podemos resumir que las EBAs se conciben como empresas de economía social, que pueden generar excedente, pero que no se repartirá entre los accionistas, sino que se reinvierte en mejoras para el centro, prestaciones para los pacientes, o proyectos que decida la junta. Asumen riesgo financiero, de forma que también tienen que responder por sus pérdidas, si las tuviera.
Sí es verdad que hay incentivos importantes aparte del salario, ligados a resultados y criterios profesionales. El salario de los médicos de familia tiende a ser mayor que en los centros habituales.
¿Y a ti esto, qué te parece?
Pues es un cambio de paradigma, se me hacía muy raro el lenguaje empresarial. Algunas cosas me generarían incomodidad, como la participación de la industria farmacéutica, aunque sea indirecta. O el hecho de que no se ofrecieran ciertos servicios como seguimiento de anticoagulación o alguna cosa de cirugía menor por no ser reconocidas económicamente por la Conselleria que lo paga al hospital. (Al final no conseguimos ser realmente polivalentes, ¿quizás en algún contexto rural?)
Pero envidiaba mucho esa autonomía de gestión y las decisiones vinculantes de la junta, creo que sentirse parte activa de los procesos genera mayor implicación y afección por lo que se hace.
Al final cada sistema genera sus propios vicios. En nuestra red de gestión pública el pago por estar, con apenas incentivos por diferencias de cupo o estilo de praxis, genera también sus propias perversiones, pérdida de profesionalismo e hipertrofia funcionarial al estilo Ley de Parkinson.
De lo que he conocido hasta ahora, hay un modelo que me recuerda a las EBAs y es el modelo danés de atención primaria, que también tuve oportunidad de visitar, y que ha sido descrito por José Manuel Freire y Juan Gervas como incentivadores de la implicación profesional.
Los médicos generales daneses son autónomos y propietarios de sus consultas, funcionando como empresas privadas bajo contrato con el sistema público. Gestionan sus centros, tienen incentivos económicos ligados a la actividad (capitación y pago por servicio) y están sujetos a estándares de calidad y rendición de cuentas pública. El acceso es universal y gratuito para el paciente, y la financiación predominantemente pública, con contratos regulados. Creo que tan atentos tenemos que estar al ánimo de lucro por incentivos como a la financiación pública de conductas inerciales no resolutivas.
¿Hay datos de los resultados de las EBAs?
Los resultados en salud de parámetros medibles como control FRCV, ingresos evitables, coberturas vacunales, etc son muy similares a la media o ligeramente superiores.
Los datos sobre costes son positivos. Ángel Ruiz Téllez ofrece en su libro “A este lado del espejo” datos muy favorables de sostenibilidad comparada por la mayor resolución de problemas por unidad de coste gestionable (visitas, pruebas, derivaciones, farmacia, IT). Me gustaría saber cuánto se debe al factor autogestión y cuánto se debe al manejo de cupos grandes, pero es difícil el análisis disgregado.
En cuanto a la equidad, leo que las EBAs están sobre todo en zonas de renta media y alta, pero que cuando se han ajustado los resultados por clase social han seguido siendo positivos.
La satisfacción de pacientes y sobre todo profesionales, es más alta. En el EAP de Sardenya se favorece la conciliación, hay un día de teletrabajo y capacidad de organizarse. Además, máxima flexibilidad e importante financiación para formación. Al final lo que se pide es que cada médico responda bien por su cupo: se vigila su profesionalidad, no su agenda.
¿Te vas a una EBA, pues?
No, me quedo en casa. Pero me encantaría que se experimentara algo así en otros muchos contextos. En casa critico proactivamente imposiciones de mi Gerencia como el proyecto piloto de citación con cualquier médico para tratar de resolver lista de espera rompiendo con la longitudinalidad y el sentido de la primaria. Sirva de ejemplo como antípodas de la autogestión, pues la mayoría de médicos implicados estábamos en desacuerdo y nos sentíamos marionetas dirigidas.
Critico las agendas rígidas 30+4 como resultado de la huelga donde el paciente 35 pueda ser el crónico reagudizado que conoces, así como las agendas de rebosamiento donde se citan renovación de receta electrónica.
Propondría la experimentación de nuevas formas de gestión en los centros de nueva creación, que son una oportunidad. Propondría, ante la avalancha de jubilaciones, el ensayo de aumentar los cupos (ajustando por edad, dispersión geográfica y vulnerabilidad social) y trabajar mano a mano con un asistente clínico con longitudinalidad. También que el pago al profesional fuera por salario + capitación. Propondría permitir experimentar, medir para comparar, y si se encuentra algo mejor, cambiar sin miedo.
Mi gran agradecimiento a Jaume por la acogida y a Rafa por el interés compartido.
Misisipi (Estados Unidos) no es un buen ejemplo para la Unión Europea
Juan Gérvas (Doctor en Medicina, médico general rural jubilado, Equipo CESCA, Madrid, España, exprofesor de salud pública, Universidad Johns Hopkins, Baltimore, Estados Unidos)
La noticia es de hace un año, pero ha vuelto a la actualidad en las redes al poner de ejemplo a Misisipi un economista en la órbita del Partido Popular.
Misisipi (Estados Unidos) es muy pobre, pero está cerca de superar el PIB per cápita de Alemania, la mayor economía de Europa.
¿Es Misisipi un buen ejemplo para la Unión Europea?
No. Algunas razones:
Baja remunerada por maternidad/adopción:
Misisipi: 0 días
Unión Europea: mínimo 14 semanas
Baja remunerada por paternidad/adopción:
Misisipi: 0 días
Unión Europea: mínimo 10 días laborables
Vacaciones remuneradas:
Misisipi: 0 días
Unión Europea: mínimo 4 semanas
Baja remunerada por enfermedad:
Misisipi: 0 días
Unión Europea: según sea necesario, hasta tres años
Esperanza de vida al nacer:
Misisipi: 71 años
Unión Europea: 81 años
Tasa de homicidios por arma de fuego por cada 100.000 habitantes:
Misisipi: 28
Unión Europea: 0,3
Muertes en accidentes de tráfico por millón de habitantes:
Misisipi: 275
Unión Europea: 45
Muertes por sobredosis por cada 100.000 habitantes:
Misisipi: 24
Unión Europea: 2,6
Muertes evitables en menores de 75 años por cada 100.000 habitantes
Misisipi: 630
Unión Europea: 258
Mortalidad infantil (por cada 1.000 nacidos vivos):
Misisipi: 9
Unión Europea: 3
Tasas de sífilis congénita por cada 100.000 habitantes
Misisipi: 264
Unión Europea: 2,7
Mortalidad materna (por cada 100.000 nacidos vivos):
Misisipi: 39
Unión Europea: 5
Aborto voluntario:
Misisipi: ilegal
Unión Europea: legal
Embarazos en adolescentes (nacimientos por cada 1000 mujeres de 15 a 19 años):
Misisipi: 23
Unión Europea: 3
Índice de Desarrollo Humano (salud, educación y nivel de vida), de 0 lo peor a 1 lo mejor.
Misisipi: 0.868
Unión Europea: 0.915
Índice de Gini (desigualdad económica), de 0 lo mejor a 1 lo peor
Misisipi: 0.484
Unión Europea: 0.294
Producto Interior Bruto per cápita ajustado por paridad (en dólares):
Misisipi: 60,714
Unión Europea: 62,660
NOTA:
Misisipi (Estados Unidos) versus la Unión Europea: Producto Interior Bruto.
Vea el resumen sanitario de Mississipi 2025 https://msdh.ms.gov/page/resources/21518.pdf
Cosas que hacemos sin motivo™: Recetar gabapentinoides para el dolor
Traducción de Patel NG, Goese D, Belknap SM, Madeira CL, Barsuk JH. Things We Do for No Reason™: Prescribing gabapentinoids for pain. J Hosp Med. 2026 Feb 15. doi: 10.1002/jhm.70286.
Caso clínico: Un hombre de 61 años con lumbalgia crónica, asma y enfermedad renal crónica ingresa con dolor lumbar agudo sobre crónico que se irradia a la pierna izquierda. Su dolor no se controla a pesar del ibuprofeno y la hidrocodona. La resonancia magnética muestra una hernia discal y compresión de la raíz nerviosa S1. El médico del hospital prescribe gabapentina 300 mg cada 8 horas.
Recomendaciones
1. Evitar la prescripción rutinaria de gabapentinoides para el dolor. Si se inicia en el hospital, reevaluar la necesidad al alta y suspenderlo a menos que sea claramente beneficioso. En raras circunstancias en las que exista un beneficio neto aparente para el paciente, el tratamiento debe supervisarse periódicamente y suspenderse si no es eficaz o si se producen efectos adversos significativos. Utilizar dosis ajustadas según la función renal de estos fármacos y colaborar con un farmacéutico cuando sea apropiado para la conciliación de la medicación y la educación del paciente.
2. Cuando se ha recetado un gabapentinoide antes del ingreso, los médicos del hospital pueden ayudar a evaluar la eficacia y la seguridad y elaborar un plan de deprescripción cuando sea apropiado. El plan de deprescripción puede iniciarse en el hospital y continuarse por el médico de atención primaria después del alta.
3. Considere la fisioterapia u otras modalidades no farmacológicas en lugar de los gabapentinoides para el dolor agudo sobre crónico, el dolor musculoesquelético crónico o la fibromialgia.
Conclusión
Se recomienda a los médicos que tengan en cuenta la ausencia de resultados sólidos que demuestren la eficacia fiable de los gabapentinoides, junto con la alta tasa de efectos adversos de los medicamentos, a la hora de tomar decisiones sobre la prescripción. En el caso del paciente de nuestro escenario, un médico hospitalista evaluó al paciente y observó una eficacia deficiente. Se redujo la dosis de gabapentina, se aumentó la dosis de paracetamol y se derivó al paciente a fisioterapia.
Webinar Atención Primaria. Soluciones conocidas, ¿por dónde empezar?
Mi participación en el Crisis de la atención primaria: soluciones” desde el centro de salud de AECS emitido el 22 de enero de 2026
Crisis de la atención primaria: “soluciones” desde el centro de salud.
Nuevas oportunidades para nuevos encuentros médico-paciente
Fragmento de Minué Lorenzo S, Bravo Toledo R, Simó Miñana J. Lecciones no aprendidas de la pandemia de la COVID-19. AMF 2020;16(7);384-393.
La atención médica ambulatoria tradicional siempre ha tenido lugar como una conversación oral en tiempo real en una consulta. En la APS de España se añade la particularidad de producirse, en una gran proporción de casos, a instancia del paciente y sin mediar una mínima información previa sobre el motivo de consulta. Esto ha sucedido así de forma invariable durante años, mientras que, en otros lugares, la innovación en la comunicación entre personas avanzaba de forma fulgurante.
Si echamos un vistazo a nuestra forma de relacionarnos con familiares, amigos, compañeros de trabajo, vemos que ha cambiado en muy poco tiempo. Los correos electrónicos y las llamadas telefónicas han sido sustituidos por la mensajería instantánea, redes sociales y herramientas de colaboración. Del ordenador aislado a un elemento conectado que comparte en la nube los documentos y se integra en plataformas corporativas como entorno de trabajo. Estas aplicaciones y, sobre todo, el cambio de costumbre que implica su uso, no se han trasladado a la consulta médica. La consulta sigue anclada en el formato tradicional, con algunos adornos tecnológicos que no aumentan su valor. Resulta patético comprobar cómo las pocas novedades implantadas, como el correo electrónico, se utilizan mal o se prohíbe su uso para intercambiar información con el paciente.
Por otro lado, la pandemia ha mostrado que se puede «pasar consulta» sin prácticamente ver a ningún paciente y que tecnologías tradicionales con un uso marginal previo, como la consulta telefónica, o más avanzadas como la videoconsulta, pueden sustituir, incluso con ventaja, a la consulta presencial. A pesar de las creencias atávicas con respecto a estos tipos de consulta sin contacto, se pueden explorar maneras particulares de relación y continuidad asistencial en los diferentes tipos de encuentros médico-paciente. Pero no se trata de exigir a los profesionales que olviden sus prejuicios y a los sistemas sanitarios públicos una versatilidad y una inversión que no tienen. Tampoco se trata de establecer o añadir nuevas herramientas de comunicación, sino de cambiar radicalmente la forma en la que «vemos a los pacientes».
De las tareas diarias que realiza un médico de familia, no todas deben ser irremediablemente presenciales, ni todas se pueden o deben solucionar en una consulta telemática; tampoco todas las consultas requieren que el médico y el paciente estén conectados simultáneamente.
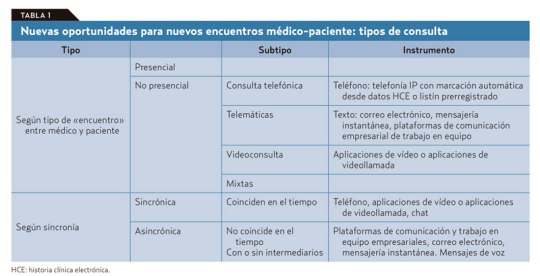
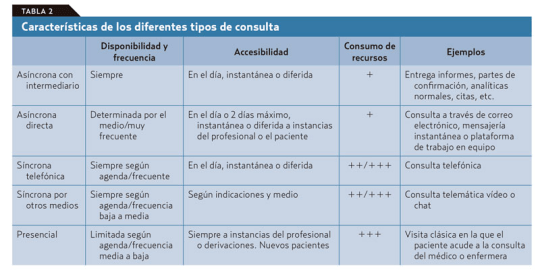
El problema es que de antemano no podemos saber en qué clase va a caer la próxima visita de un paciente que accede libremente y sin ningún tipo de filtro a la agenda del médico. Si se piensa en los diferentes tipos de consulta que podemos ofrecer con este nuevo modelo (tablas 1 y 2): presencial o a distancia por diferentes medios, síncrona o asíncrona; vemos que la que más recursos consume es la síncrona presencial.
Por lo tanto, esta debe ser reservada para los casos en que sea realmente necesaria sin llegar a «okupar» nuestra agenda. Las otras visitas sincrónicas están sujetas, con variaciones, a ineficiencias similares a las que vemos en la visita presencial en el consultorio, salvo que ahorran recursos al paciente y, en ocasiones, tiempo del médico. En cualquier caso, no sería demasiado problema si, como dice Jay Parkinson, hasta el 95% de la interacción médico-paciente puede ejecutarse de manera asíncrona.
Fomentar la consulta asíncrona es una de estas formas de cambio. Las ventajas de la comunicación asincrónica frente a la comunicación síncrona y directa en la consulta son evidentes.
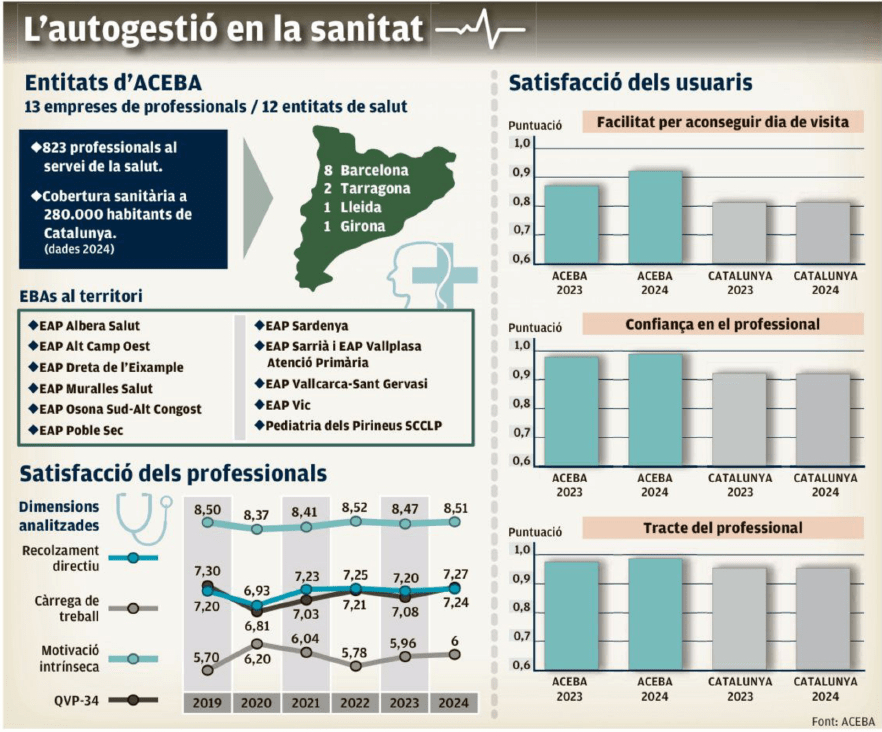
El silenciado éxito de la sanidad pública autogestionada
El domingo 25 de enero, el diario El Punt Avui publicó un extenso artículo de Anna Pinter titulado “L’èxit silenciat de la sanitat pública autogestionada”, sobre las entidades de base asociativa (EBA) que gestionan algunos centros de atención primaria dentro del sistema público catalán. Estas EBAs son empresas de economía social formadas por profesionales sanitarios que gestionan el CAP con gran autonomía, pero financiadas y contratadas por la sanidad pública. El modelo se basa en la autogestión: los propios profesionales organizan recursos, equipos y procesos, con incentivos ligados a resultados de salud, listas de espera, uso adecuado de pruebas y grado de satisfacción. Por último y no menos importante, esta forma de trabajar genera una mayor motivación y menor burnout.
El título de la noticia es bastante elocuente y más si, como hemos hecho en el título de la entrada, cambiamos, sin rubor y con toda la intención, “éxito silencioso” por “silenciado éxito”. Pues sí, sorprende y mucho que, a pesar de que estos especiales centros de salud obtienen buenos resultados de calidad asistencial, satisfacción de los pacientes y eficiencia económica, apenas se habla de ellos en el debate público y menos aún fuera de Cataluña.
No es cuestión de que la idea y estos centros no estén rodados; no es cuestión de tiempo. Estos centros están ahí desde 1993, que se creó el primero, aunque desde 2013 no se ha creado ninguno nuevo. Como expuso Jaume Sellarés en el reciente congreso de la SEMFyC, la autogestión no es una novedad, es una reforma evaluada. En esta ponencia y en el artículo del Punt Avui, se subraya que estos centros suelen tener mejores indicadores que la media del sistema, a menudo con menos burocracia interna y más capacidad de decisión en el día a día.
¿Cuál es el problema, entonces?
¿Por qué una atención primaria sedienta de ideas y de iniciativas organizativas, no adopta estas nuevas formas de gestión?
En la misma Cataluña, la Generalitat no ha extendido el modelo y las EBAs viven en una especie de “limbo” político, con incertidumbre sobre su continuidad futura. Fuera de Cataluña, esta iniciativa se ve con ese paleto recelo nacido de la desconfianza y el desconocimiento. Se une la polémica ideológica: algunos lo critican por introducir fórmulas empresariales en la sanidad pública. Sí, esos que ven la privatización del SNS como una sempiterna amenaza, nunca cumplida, pero que sirve para mantener el decrépito sistema actual. No hay que olvidar tampoco esa ceguera cognitiva que define la célebre frase de Sinclair y que modificada, quedaría así:
«Es difícil hacer que un directivo de atención primaria inicie algo cuando su puesto depende de que no lo inicie.»
En el resto de España navegamos en un contexto de presión asistencial, falta de profesionales y necesidad de innovación organizativa. La experiencia de las EBAs podría aportar muchas lecciones útiles para reforzar la atención primaria pública, antes de su inevitable declive.
En fin, el reportaje es elocuente y suficiente para que el lector se haga la idea de las ventajas de las EBA. Dejamos aquí el enlace a la versión original en catalán, el PDF y el PDF de la traducción al castellano, gracias a Jaume Sellarés.
La gestión del conocimiento en medicina: a la búsqueda de la información perdida (2002)
parte de Bravo R.La gestión del conocimiento en Medicina: a la búsqueda de la información perdida.ANALES Sis San Navarra 2002; 25 (3):255-272 DOI: https://doi.org/10.23938/ASSN.0802
UN EJEMPLO Y UNA CONCLUSIÓN APRESURADA
El Dr. Beltrán, médico de familia del centro de salud “Conocimiento integrado”, se dispone a comenzar su jornada de trabajo; mientras enciende su ordenador, dirige su mirada a su vacía mesa de trabajo, que solo alberga un teclado inalámbrico de reducidas proporciones y un ratón aún más pequeño. Una vez que la pantalla empieza a parpadear, recibe el aviso de que tiene nuevos mensajes de correo electrónico en su buzón.
El primero de ellos es de la gerencia de su área, que le informa de los cambios de horarios en las consultas de especialistas a los que suele derivar a sus pacientes; le echa un vistazo rápido y no le presta mayor atención, sabedor de que esta información está actualizada en la página web de la intranet de su institución junto a otra información útil, como los tiempos de espera para conseguir cita y los teléfonos y correos electrónicos de los especialistas con los que suele mantener una fluida relación.
El segundo mensaje es de su bibliotecario; como todos los lunes, le informa de los artículos de interés clínico que se han publicado en la semana anterior en las revistas más importantes de su especialidad. El conciso resumen le permite leerlo rápidamente, y sabe que en caso de que uno de los artículos le interese, puede acceder a un resumen más amplio o incluso al texto completo con solo apretar un botón. Está contento con este servicio y más con la última novedad: la unidad de epidemiología clínica del hospital ofrece evaluaciones críticas resumidas de los artículos más importantes y de aquellos que son solicitados por un número suficiente de clínicos. Le encanta porque, aunque es consciente de su importancia, a estos aspectos metodológicos siempre le sonaron un poco a chino.
El tercer mensaje es del laboratorio; le informa del resultado del hemograma y la prueba de Paul-Bunnell en un joven con adenopatías que el Dr. Beltrán vio el día anterior. Normalmente, los resultados se envían directamente por la red y se integran en el historial de cada paciente, pero en este caso el Dr. Beltran había indicado que además se lo comunicaran directamente. Estaba preocupado; el chaval llevaba más de veinte días con adenopatías de gran tamaño, no tenía fiebre ni faringitis, y el pensamiento de una enfermedad más grave había pasado por su cabeza mientras lo auscultaba. Estuvo tentado de pedir una batería de pruebas complementarias, pero tras escribir los síntomas y signos del muchacho y apretar el botón de ayuda diagnóstica, su ordenador le sugirió que lo hiciera de forma escalonada, comenzando con un hemograma simple y serología para el virus de Epstein Barr. Esta recomendación se apoyaba en un texto sacado de una de sus fuentes favoritas de información y se complementaba con enlaces a artículos de revisión clínica sobre el tema. En la misma pantalla aparecía el número de casos que se habían diagnosticado en su área sanitaria, incluyendo las características clínicas porcentuales de estos casos. En ese momento fue cuando pensó que merecía la pena el trabajo de codificar cada actuación que llevaba a cabo en su consulta. Tras leer el mensaje, se dispuso a escribir un correo electrónico a la madre del joven, donde le relataba los resultados del análisis, le tranquilizaba sobre el problema y le adjuntaba un archivo con información para pacientes sobre la mononucleosis infecciosa, citándole para revisión días más tarde.
Ya habían pasado unos diez minutos y el primer paciente del Dr. Beltrán esperaba en la puerta; era un diabético conocido, que minutos antes aguantaba pacientemente el interrogatorio al que la enfermera le estaba sometiendo como parte de su revisión semestral. Con un cuestionario estructurado de preguntas y actuaciones, la enfermera realizaba su trabajo de forma amable pero rigurosa; sabía que el paciente no estaba cumpliendo con el tratamiento prescrito, al menos no recogía las recetas suficientes para cumplirlo como estaba establecido; además, el peso no bajaba. La enfermera del Dr. Beltrán decidió repasar qué actuaciones podría llevar a cabo para solventar este problema; para ello no tenía más que buscar en la base de datos de efectividad clínica en enfermería que estaba disponible en Internet. Aunque llevaba algo de tiempo, no le importaba, ya que el paciente debía ver también al doctor. El programa le había indicado la necesidad de una derivación al médico cuando se recogieron cifras tensiónales por encima de las esperadas en un paciente diabético en dos ocasiones consecutivas.
Para el Dr. Beltrán no está claro si tenía que iniciar tratamiento y qué tratamiento es el más indicado, por lo que decide consultar las guías automatizadas sobre hipertensión. No dispone de mucho tiempo y por eso aprecia el mensaje breve y rotundo que le aparece en su pantalla: “Todos los diabéticos con cifras tensiónales por encima de …/… deben ser controlados. El tratamiento recomendado es un IECA. Nivel de evidencia II”. Una vez que observa la información de las posibles interacciones con la medicación actual, alergias o efectos indeseables previos y cuál de las alternativas entre las diferentes marcas y tipos de IECAs es más costo efectiva. El Dr. Beltrán extiende la receta que lleva incorporada información específica sobre la administración del medicamento, despide a su paciente y piensa que hoy será un largo día……………….
Conclusión
Para finalizar y parafraseando a Wyatt * podemos decir que el futuro de la gestión del conocimiento en sanidad es brillante. Tenemos ya la tecnología adecuada en forma de Internet, y un armazón intelectual de la mano de la atención sanitaria basada en la evidencia. También disponemos de profesionales de la gestión del conocimiento y las herramientas informáticas que ayudan a manejar el conocimiento explícito se han desarrollado y refinado. Solo nos falta un poco de entusiasmo imaginativo y un presupuesto suficiente, esperemos que nuestros gestores, si no nos pueden dar algo de lo primero, al menos aporten una parte de lo segundo.
* Wyatt JC. Management of explicit and tacit knowledge. J R Soc Med. 2001 Jan;94(1):6-9.
Solucionismo tecnológico inadvertido
Se denomina solucionismo tecnológico a la creencia de que casi todos los grandes problemas de la vida pueden abordarse mediante respuestas basadas en la tecnología. Evgeny Morozov acuñó este concepto en su obra La locura del solucionismo tecnológico (Clave intelectual-Katz, 2015), en la que advierte de los riesgos de considerar la tecnología como respuesta prioritaria a cuestiones esencialmente sociales o políticas.
Esta perspectiva impregna a amplios sectores de la población y, de forma especial, a los responsables de la toma de decisiones políticas, que tienden a suponer —de manera consciente o no— que los problemas se resolverán mediante nuevas herramientas tecnológicas. Esta confianza desplaza a un segundo plano el análisis de las causas sociales, estructurales o complejas de muchos fenómenos, que por su naturaleza no admiten soluciones simples ni exclusivamente técnicas.
Ejemplos paradigmáticos son la carga social de la enfermedad, la pobreza, la desigualdad o la propia muerte, dimensiones humanas y sociales que desbordan cualquier intento de resolución tecnológica, pese a los discursos transhumanistas que prometen superar o aplazar radicalmente los límites biológicos. En la pandemia de COVID‑19, la apuesta por aplicaciones móviles de rastreo de contactos para “solucionar” la transmisión del virus ilustró este enfoque y terminó mostrando importantes limitaciones y un rendimiento muy inferior a lo esperado.
Solucionismo tecnológico inadvertido
Más sugerente aún es la noción de solucionismo tecnológico inadvertido, que aparece al añadir calificativos como inadvertido, descuidado o distraído al concepto original. Este término designa la tendencia a presentar una nueva tecnología —por ejemplo, la inteligencia artificial (IA)— como solución a un problema que en realidad ya está resuelto mediante tecnologías previas, cambios organizativos o mera aplicación del sentido común y de una “mentalidad” innovadora.
En estos casos, la promesa tecnológica no se dirige tanto a un vacío de soluciones como a un déficit de voluntad política, de organización o de implementación de modelos ya conocidos. La novedad tecnológica se utiliza entonces como coartada para no abordar reformas estructurales más complejas o menos vistosas desde el punto de vista mediático.
IA y atención primaria: el modelo Care Connect
El concepto de solucionismo tecnológico inadvertido surgió aquí al leer el reportaje “Your next primary care doctor could be online only with an AI partner”, publicado por la cadena estadounidense WBUR. En dicho texto se relata el caso de una paciente que tras el fallecimiento de su médico de cabecera y debido a la escasez de profesionales de medicina de familia en su área, no logra encontrar sustituto. Ante esta situación, cada vez más frecuente, algunos proveedores sanitarios como el hospital General Brigham en Massachusetts, han implementado un modelo de atención virtual denominado Care Connect, que combina videoconsultas con el apoyo de un chatbot de IA. Este sistema recoge información previa, orienta diagnósticos iniciales, sugiere tratamientos o decide la derivación a consulta médica, ya sea en formato en línea o presencial, en función de las necesidades del paciente.
La propuesta de Parkinson
Un modelo organizativo curiosamente similar fue presentado por Jay Parkinson pediatra en el congreso nacional de la Sociedad Española de Medicina de Familia y Comunitaria (SEMFyC) de 2008. Parkinson proponía reorganizar la atención primaria desplazando el foco desde las visitas breves y esporádicas al consultorio hacia un acceso continuo a un pequeño equipo de médicos de familia dedicados en exclusiva a esta tarea. En su propuesta, la puerta de entrada era principalmente en línea, y la relación se sostenía mediante mensajes, teléfono y videollamadas, reservando las visitas presenciales para aquellos casos en los que resultaba imprescindible un examen físico o la realización de procedimientos. Estas visitas se realizaban de manera preferente en el domicilio del paciente, evitando desplazamientos innecesarios a centros sanitarios, y los mismos profesionales seguían a cada persona a lo largo del tiempo, reforzando la longitudinalidad de la relación.
El modelo se apoyaba en un flujo estructurado de preguntas y respuestas y en un software relativamente sencillo, pero muy personalizado, que permitía resolver la mayoría de los problemas de forma asíncrona: los pacientes enviaban sus síntomas y los médicos respondían tras examinarlos con detenimiento. Cuando eran necesarias pruebas complementarias o estudios de imagen, los pacientes acudían a servicios locales y los resultados se incorporaban al sistema digital, de modo que el diagnóstico, el tratamiento y el seguimiento quedaban coordinados en un único entorno.
Continuidad de ideas y falta de visión
Muchas de las características del actual Care Connect parecen derivar de aquella conferencia,celebrada en el marco de un congreso con un contexto de 2008, marcado por los inicios de la llamada web 2.0 y por el entusiasmo hacia entornos virtuales como Second Life, que concentraban buena parte de la atención tecnológica del momento. Faltaban quince años para que supiéramos lo que eran los chatbots o la misma inteligencia artificial. Sin embargo, la propuesta de Parkinson demostraba que no era necesaria una tecnología especialmente sofisticada para anticipar un cambio profundo en la organización de la asistencia sanitaria, sino una visión distinta de la relación médico‑paciente y del uso de herramientas ya disponibles.
En este contexto, puede sostenerse que una parte de los responsables de la sanidad española padece una forma de solucionismo tecnológico inadvertido: confían en que nuevas capas tecnológicas, como la IA aplicada a la atención primaria, resuelvan problemas cuya raíz es organizativa, formativa y estructural, y para los cuales ya existían propuestas viables desde hace años. Esta confianza desmedida en la novedad tecnológica puede retrasar la adopción de reformas de fondo que refuercen la atención primaria y la medicina de familia como ejes del sistema sanitario.