interacciones o cuando el conocimiento importa
Mientras la Comunidad de Madrid-versión Sanidad- sigue muy ocupada en dotar a la Historia Clínica Electrónica (HCE) de un inútil videojuego de pirámides y estratificaciones, se olvida (y ya es demasiado tiempo) de cumplir un aspecto, al que incluso le obliga la ley. No es otro que la implantación de un sistema informatizado de ayuda a la toma de decisiones y en concreto de ayuda a la prescripción. Los usuarios de APedalesMadrid (sobrenombre con el que se conoce el chusco programa de HCE de la Comunidad de Madrid) carecen de una información actualizada para realizar adecuadamente su trabajo.
Afortunadamente la iniciativa privada ofrece soluciones y basta una conexión a Internet para acceder a excelentes recursos como los que ofrece IDoctus (otro día haremos un critica extensa de esta aplicación). Gracias a IDoctus he conocido esta importante interacción que copio a continuación para los que todavía no tiene acceso, aunque deberías registrarte ¡ya!
Este es un servicio proporcionado por iDoctus basado en la base de datos farmacológica del Consejo General de Colegios Oficiales Farmacéuticos (CGCOF) para usuarios del territorio español.
Efecto: La administración conjunta de colchicina con una estatina podría dar lugar a una adición de sus efectos miotóxicos, con mayor incidencia de rabdomiólisis.
Importancia: La interacción ha sido constatada en términos clínico, habiéndose descrito casos de rabdomiólisis con debilidad muscular e incremento de la creatinina y de la creatín-fosfoquinasa al asociar colchicina con una estatina. En la mayoría de los casos, los pacientes en los que se produjo la rabdomiólisis presentaban además distintos grados de insuficiencia renal, aunque no se puede descartar que esta reacción adversa no se produzca en pacientes con funcionalidad renal normal, ya que tanto la colchicina como las estatinas son conocidos fármacos miotóxicos. Ya que la rabdomiólisis es una reacción adversa muy grave, se recomienda evitar la asociación en la medida de lo posible. Si esto no fuera posible, se deben extremar las precauciones, y realizar un control clínico del paciente, prestando especial atención a los niveles de creatín-fosfoquinasa, así como a la aparición de dolor muscular, cansancio o debilidad.
Mecanismo: Desconocido. Se ha descrito miopatía tanto con la administración de estatinas como colchicina de forma aislada y, por consiguiente, sus efectos pueden ser aditivos. Determinadas pruebas sugieren que también podría intervenir una interacción farmacocinética relacionada con la isoenzima CYP3A4 del citocromo P450, que interviene en el metabolismo tanto de determinadas estatinas (lovastatina, atorvastatina y simvastatina) como en el de colchicina, por lo que tras su administración conjunta se podría incrementar el riesgo. Sin embargo, también se han registrado los síntomas en algunos casos en los que se administró una estatina que no es metabolizada por el isoenzima 3A4 del citocromo P450, como fluvastatina y pravastatina, por lo que se ha propuesto que también podría intervenir una miotoxicidad aditiva.
Evidencias: 1. Un paciente de 45 años, con síndrome nefrótico y amiloidosis, en tratamiento durante dos años con colchicina (1,5 mg/día) acudió al hospital con disnea, astenia y depresión mental. Un mes antes el paciente había iniciado un tratamiento con atorvastatina (10 mg/día), experimentando a las dos semanas dolor muscular. Sus niveles de creatinina y creatín-fosfoquinasa se vieron drásticamente elevados.
2. Se describe un caso de rabdomiólisis en un paciente tratado con fluvastatina y colchicina.
3. Se describe un caso clínico de posible interacción en una paciente de 65 años que experimentó miopatía aguda a los 20 días de añadir colchicina (1,5 mg/día) a su tratamiento con pravastatina. La paciente presentó debilidad muscular. Tras suspender la colchicina, la debilidad mejoró y los niveles enzimáticos volvieron a la normalidad. A los 5 días se reinició la colchicina a dosis de 1,0 mg/día, sin apreciarse reacciones adversas.
4. Se describe un caso clínico en un paciente con insuficiencia renal crónica que experimentó debilidad muscular aguda a las dos semanas de haber comenzado a recibir colchicina, tras 2 años de tratamiento con simvastatina. Tras las pruebas realizadas se determinó que el paciente experimentó rabdomiólisis que se solucionó tras la retirada de ambos fármacos.
5. Se recoge otro caso de rabdomiólisis en un paciente con insuficiencia renal tratado con colchicina y simvastatina.
Referencias:
1. Tufan A, Dede DS, Cavus S et al. Rhabdomyolysis in a patient treated with colchicine and atorvastatin. Ann Pharmacother. 2006; 40(7-8): 1466-9.
2. Atasoyu EM, Evrenkaya TR, Solmazgul E. Possible colchicine rhabdomyolysis in a fluvastatin-treated patient. Ann Pharmacother. 2005; 39(7-8): 1368-9.
3. Alayli G, Cengiz K, Canturk F et al. Acute myopathy in a patient with concomitant use of pravastatin and colchicine. Ann Pharmacother. 2005; 39(7-8): 1358-61.
4. Hsu WC, Chen WH, Chang MT. Colchicine-induced acute myopathy in a patient with concomitant use of simvastatin. Clin Neuropharmacol. 2002; 25(5): 266-8.
5. Baker SK, Goodwin S, Sur M et al. Cytoskeletal myotoxicity from simvastatin and colchicine. Muscle Nerve. 2004; 30(6): 799-802.






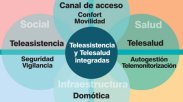
 heroicos aplauden el proceso. Nos deshacemos de los terminales, de los crónicos, de las mujeres, de los niños, de los ancianos… Todo va a unidades específicas. Y cuando parece que el modelo ya no da más de sí, se da una vuelta de tuerca más y aparece una Atención Primaria paralela, pero con base en el hospital. De pronto aparecen en el domicilio del paciente nuevos actores que cubren tareas que realizaban la enfermera y el médico de Atención Primaria. Y lo triste es que aceptamos acríticamente, de nuevo, el papel de suministradores de materia prima para que funcionen las nuevas fábricas de conocimiento, las factorías de cronicidad…
heroicos aplauden el proceso. Nos deshacemos de los terminales, de los crónicos, de las mujeres, de los niños, de los ancianos… Todo va a unidades específicas. Y cuando parece que el modelo ya no da más de sí, se da una vuelta de tuerca más y aparece una Atención Primaria paralela, pero con base en el hospital. De pronto aparecen en el domicilio del paciente nuevos actores que cubren tareas que realizaban la enfermera y el médico de Atención Primaria. Y lo triste es que aceptamos acríticamente, de nuevo, el papel de suministradores de materia prima para que funcionen las nuevas fábricas de conocimiento, las factorías de cronicidad…