Categoría: Medicos
Siete alternativas a la educación médica basada en la evidencia: una exploración de cómo enseñamos realmente
Traducción de Seven alternatives to evidence based medical education: an exploration of how we actually teach. BMJ 2025; 391 doi: https://doi.org/10.1136/bmj.r2551 por Sabine Drossard, Anja Härtl y Johanna Büchel,
El estándar de referencia en la educación médica, al igual que en la práctica clínica, se basa en la evidencia.1,2 Lo ideal es que los métodos de enseñanza se basen en investigaciones rigurosas y principios pedagógicos probados.3
Sin embargo, la realidad de la vida académica a menudo empuja a los educadores hacia métodos menos estructurados y más impulsados por la personalidad. Algunos estilos de enseñanza, aunque no están respaldados por la literatura, son notablemente persistentes en la formación de los médicos del mañana.
Para comprender la brecha entre lo ideal y lo real, hemos recabado la opinión de nuestros colegas sobre cómo abordan la enseñanza en ausencia de evidencia educativa o de tiempo protegido para la enseñanza.
Basándonos en sus conocimientos y en nuestra propia experiencia en el ámbito académico, ofrecemos una taxonomía de siete métodos de enseñanza, destacando sus defectos, sus méritos y, en ocasiones, sus puntos fuertes:
Basado en la tradición: «Siempre se ha hecho así».
El educador tradicional ha perfeccionado su oficio durante décadas, y ningún marco puede rivalizar con sus años de experiencia. Su método preferido es la clase magistral, en la que suelta un monólogo ininterrumpido, pasando 200 diapositivas llenas de texto denso, diagramas de flujo incomprensibles y alguna que otra pintura renacentista.
Basado en una anécdota: «Una vez, durante mi residencia…».
Preferida por los médicos experimentados, la enseñanza basada en anécdotas consiste en relatos desgarradores sobre fiebres misteriosas, reanimaciones dramáticas y casos raros que llegan al servicio de urgencias. Las digresiones espontáneas durante la clase crean una experiencia de aprendizaje cautivadora, pero aleatoria.
Basado en la autorreferencia: «Hablemos de mi último artículo de investigación».
Investigadores de talla mundial que no han tocado un estetoscopio desde la década de 1990 convierten cada conferencia en un extenso club de lectura sobre su propio trabajo. El conocimiento clínico pasa a ser secundario frente al recuento de citas. Una sola cifra de un artículo de Nature justifica 60 diapositivas, o simplemente leen directamente de su artículo. Sus lecciones abarcan investigaciones tan punteras que nadie, ni siquiera ellos mismos, sabe cómo aplicarlas en la vida real.
Basado en el entretenimiento: «Nunca permitas que las necesidades de los alumnos se interpongan en el camino de la creatividad educativa».
Estos educadores deslumbran con su carisma y su uso excesivo de los medios de comunicación. Sus clases elevan la enseñanza médica al nivel del arte escénico, con atrezo, juegos de rol y, en el caso de los educadores avanzados, danza interpretativa.
Basado en la satisfacción: «Es una buena enseñanza si a los alumnos les gusta».
La enseñanza basada en la satisfacción se centra en maximizar la felicidad de los alumnos. El contenido se adapta para evitar la sobrecarga cognitiva o la percepción de dificultad, y la credulidad es más importante que la competencia. La calidad del curso se mide en porciones de pizza y evaluaciones entusiastas.
Basado en la inmersión: «Lo descubrirás con la práctica».
El profesorado da por sentado que los estudiantes absorberán conocimientos con solo estar expuestos a entornos clínicos. Con el tiempo. Los estudiantes se ven inmersos en entornos clínicos con una orientación mínima, se les anima a observar, absorber y ayudar hasta que, como por arte de magia, surja la competencia..
Basado en la independencia: «Esa es una gran pregunta. ¿Por qué no lo buscas en Google?»
Con el aprendizaje basado en la independencia, se anima a los estudiantes a aprender por sí mismos, a menudo sin habilidades básicas de investigación, lo que convierte la facultad de medicina en un proyecto de bricolaje. La enseñanza entre compañeros es la estrategia por defecto, y el aprendizaje mixto se convierte en un eufemismo para externalizar la educación a carismáticos médicos de TikTok, con hashtags y rutinas de baile incluidos. Las redes sociales y las herramientas de inteligencia artificial proporcionan un acceso rápido a una cantidad abrumadora de información, y también de desinformación.
Conclusión
Aunque la educación médica basada en la evidencia sigue siendo el ideal, en la práctica persisten estas siete alternativas, a menudo por tradición, conveniencia o simple fuerza de la costumbre. Es posible que los estudiantes no salgan competentes, pero se graduarán con grandes historias y un sexto sentido para los distractores de las preguntas de opción múltiple. Al reconocer la existencia de estas alternativas a la educación médica basada en la evidencia, nuestro objetivo es animar a los educadores a reflexionar sobre sus métodos y, tal vez, retirar algunas diapositivas antiguas de PowerPoint en favor de algo más atractivo.
Notas al pie
Agradecimiento: A todos los educadores que nos enseñaron más con sus peculiaridades que con sus planes de estudio. Y a los estudiantes, que lo soportan todo con elegancia y cafeína.
Bibliografía
- Isaacs D, Fitzgerald D. Seven alternatives to evidence-based medicine. BMJ1999;319:1618. doi:10.1136/bmj.319.7225.1618 pmid:10600968
- Petersen S. Time for evidence-based medical education. BMJ1999;318:1223-4. doi:10.1136/bmj.318.7193.1223 pmid:10231229
- Thistlethwaite J. Evidence-guided education. Clin Teach 2013;10:350-2. doi:10.1111/tct.12162 pmid:24219516
Aprovechando este post, recupero otras ocho alternativas publicadas previamente.
La necesaria reforma de la atención primaria: propuestas desde la heterodoxia
Tipo de sesión: DEBATE Área temática: Línea estratégica 1
14 de noviembre de 2025 Auditorio (planta baja) 11:10 am – 12:10 pm
Moderador: Rafael Bravo Toledo
Resumen: En un contexto de sobrecarga crónica, agotamiento profesional e ineficiencias estructurales persistentes,las reformas tradicionales han fracasado en producir un cambio transformador y duradero. La Atención Primaria no necesita ajustes, sino una reinvención. Esta sesión parte de la premisa de que con soluciones, no necesariamente complejas y desde el pensamiento heterodoxo, pueden surgir propuestas valientes capaces de impulsar la reforma radical que el sistema necesita.
La mesa se abrirá con una intervención de Minna Johansson, médica de familia y directora del grupo de Atención Sanitaria Sostenible de Cochrane, que cuestionará algunas de las bases sobre las que se sustenta la prevención en la Atención Primaria. Su propuesta, sencilla en apariencia, pone en jaque ideas muy arraigadas y dará pie al debate.
A continuación, tres profesionales de atención primaria, con el denominador común de percibir la necesidad de cambio, presentarán ideas estructuradas o improvisadas, reales o utópicas, sensatas o provocadoras, pero todas orientadas a imaginar una nueva atención primaria para el siglo XXI. Desde el exceso de burocracia a los modelos alternativos de gestión, pasando por nuevas formas de organización profesional, el objetivo es agitar el debate y abrir espacios de posibilidad para una reforma real.
Ponentes, por orden de intervención:
Minna Johansson. Médica de familia y directora de Cochrane Sustainable Healthcare. Especialista en prevención, sobreutilización y sostenibilidad del sistema sanitario. Videoconferencia
Mar Sacristán. Especialista en Medicina Familiar y Comunitaria. Centro de Salud Paseo Imperial. Madrid
Araceli Rivera. Especialista en enfermería familiar y comunitaria. CS Abrantes. Dirección Asistencial Centro. Madrid. Tutora EIR Familia y Comunitaria. Profesora asociada Ciencias de la Salud UAM.
Jaume Sellarès. Especialista en Medicina Familiar y Comunitaria. CSIR Sardenya. Centre Universitari de la UIC. Barcelona
#14SEMFyC
Retos y oportunidades para la práctica generalista en la era de la tecnología y la IA
Está a punto de publicarse un más que interesante artículo titulado Challenges and opportunities for generalist practice in the era of technology and Al de F. BorrellCarriö y Josep Vidal Alaball en Revista Clínica Española.
He tenido la fortuna de poder leerlo y entre Perplexity y yo, hemos hecho un resumen.
Resumen
El artículo aborda cómo la medicina que ejercen los generalistas puede experimentar una transformación (los autores lo dan como hecho) gracias a tres pilares fundamentales:
- Formación continuada enfocada en la adquisición de hábitos clínicos sólidos y adaptativos,
- Integración de tecnología avanzada al alcance de todos los profesionales (desde dispositivos diagnósticos portátiles hasta sistemas de telemedicina)
- Aparición de la inteligencia artificial (IA) como soporte en la reflexión y toma de decisiones clínicas personalizadas.
Supongo que ese último apartado se podía haber incluido en el segundo; al fin y al cabo, la IA es tecnología avanzada, o al menos así lo queremos seguir considerándola.
Pero veamos estos tres pilares con detalle:
1. Formación continuada para modificar hábitos clínicos
Se recalca que, una vez que el acceso al conocimiento está democratizado, el diferencial profesional radica en los hábitos de reflexión y los hábitos clínico-comunicacionales. El desarrollo de hábitos inteligentes —capaces de adaptarse a entornos complejos y siempre basados en las necesidades y valores individuales de los pacientes— (debe) representar el eje de la formación. La formación continuada no debe limitarse a la adquisición de información, sino transformar la práctica clínica mediante ejercicios de reflexión sobre valores, seguridad clínica y comunicación.
Se proponen estrategias formativas tanto institucionales (laboratorios de habilidades clínicas, simulaciones, escenarios de resolución de problemas, entrenamiento en flexibilidad cognitiva y metacognición) como individuales (grabación de consultas, feedback con expertos, consultas compartidas periódicas).
2. Disponibilidad e integración de tecnología avanzada
El profesional generalista del siglo XXI debe disponer (poseer, según los autores) de un set de herramientas tecnológicas fundamentales: estetoscopio digital, ecógrafo de bolsillo, endoscopio digital, electrocardiógrafo portátil, oxímetro avanzado, dermatoscopio espirómetro digital, acceso a telemedicina (síncrona y asíncrona), así como pruebas de laboratorio rápidas para uso en consulta. Estas herramientas deben incorporar tecnología de IA para facilitar diagnósticos, monitorización y toma de decisiones.
A nivel institucional, la IA debe aprovecharse para optimizar procesos organizativos (como agendas inteligentes adaptadas a la complejidad de los pacientes, análisis de adherencia terapéutica, monitorización poblacional). Garantizar la equidad en el acceso y uso de la tecnología, así como la actualización y adquisición de competencias técnicas, requiere políticas institucionales y acuerdos con entidades para facilitar formación y adquisición de herramientas.
3. La IA como ayuda para la reflexión clínica personalizada
La inteligencia artificial puede actuar como consultora clínica, supervisora de la práctica profesional y como instrumento de análisis poblacional. Puede recomendar medidas preventivas personalizadas, evaluar adherencia, detectar enfermedades no diagnosticadas, identificar interacciones farmacológicas y predecir riesgos en pacientes vulnerables.
La aplicación efectiva de la IA requiere validación rigurosa de las herramientas disponibles, con avales de calidad y seguridad clínica. Se recomienda a los profesionales seleccionar sistemas y bots adaptados a sus necesidades y acreditados por expertos, sin depender únicamente de la administración, ¡ojo a la recomendación!
4. Falacias, riesgos y precauciones
El artículo desmonta mitos recurrentes, como la creencia de que la IA reemplazará la necesidad de formación continua en los médicos, o que los médicos serán menos responsables de los resultados clínicos por seguir indicaciones de IA. Al contrario, el médico debe ser un intérprete experto de la información generada por la IA, aportando juicio clínico, experiencia y visión sistémica del paciente en su contexto biopsicosocial. La responsabilidad clínica sigue residiendo plenamente en el profesional.
El texto también señala el riesgo de que los sistemas de IA desarrollados únicamente a nivel local pueden quedar obsoletos o ser menos competitivos que soluciones internacionales, recomendando acuerdos y estándares de calidad para su adopción.
Como conclusiones, se incluyen los siguientes puntos y recomendaciones, no todas soportadas explícitamente en el texto: ¿Mala jugada de Perplexity?
- Promover la formación continuada, activa y contextualizada.
- Facilitar el acceso a tecnología tanto desde el ámbito institucional como favoreciendo y apoyando el individual.
- Priorizar la validación y seguridad de herramientas de IA.
- Fomentar un ejercicio clínico reflexivo, personalizando la medicina basada en evidencia.
- No abandonar los instrumentos clásicos (como la exploración física y la anamnesis exhaustiva) como elementos de “tecnología de punta”.
Sin olvidar que la tecnología, incluida la IA, debe orientarse siempre a potenciar la competencia clínica, la seguridad del paciente y la calidad humana de la atención.
Escribas digitales
Extracto y traducción de Unintended consequences of using ambient scribes in general practice. BMJ 2025; 390 doi: https://doi.org/10.1136/bmj-2025-085754 (Publicado el 27 de agosto 2025)
Los ambient scribes* han despertado rápidamente el interés internacional entre los profesionales sanitarios, los investigadores y los proveedores comerciales, y se estima que más de 100 empresas ofrecen servicios de transcriptores ambientales en entornos sanitarios de todo el mundo. También conocidos como tecnologías de voz ambiental o transcriptores digitales, los transcriptores ambientales transcriben las consultas en tiempo real y generan resúmenes para su uso en las notas de los pacientes. Algunos pueden solicitar pruebas o redactar cartas de derivación, y es posible que pronto puedan generar consejos o indicaciones personalizadas durante las consultas (fig. 1).⁴
*Ambient scribes: El término inglés relacionado con la IA de «ambient scribes» puede traducirse al español como «escribas ambientales», «transcriptores ambientales» o «escribas digitales», incluso «escribientes digitales, dependiendo del contexto.
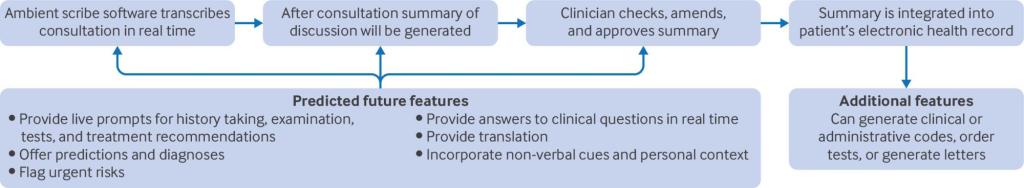
El entusiasmo en torno a los escribas ambientales se ve reforzado por las primeras investigaciones y comentarios que sugieren que ahorran tiempo, permiten a los médicos centrarse en sus pacientes, reducen la carga cognitiva y son aceptables para los pacientes y los médicos. Sin embargo, gran parte de la bibliografía actual se centra en resultados u opiniones a corto plazo.
Los posibles beneficios y riesgos de los escribas ambientales pueden clasificarse en los seis ámbitos de la calidad de la atención (tabla 1). Consideramos estos efectos en el contexto de la precisión, el arte de ejercer o práctica de la medicina, las normativas, responsabilidades y derechos, y el efecto sobre la carga de trabajo.
Un futuro digital seguro
Aún está por ver si los escribas ambientales son la panacea para la sobrecarga de trabajo de los médicos de cabecera, pero parece poco probable, dado que las presiones no se limitan a la toma de notas. No obstante, su rápida adopción no es de extrañar en un contexto en el que el Gobierno del Reino Unido hace hincapié en las tecnologías de inteligencia artificial como posible solución a la crisis de los servicios públicos, junto con el oportunismo comercial. No se trata de si se utilizarán, sino de cómo garantizar que su implementación respalde todos los ámbitos de la asistencia sanitaria de calidad, sin comprometerlos.
| Mensajes clave El uso de escribas ambientales o digitales por parte de los médicos generales está aumentando rápidamente y se considera que tiene el potencial de reducir la carga de trabajo administrativo. Los escribas también tienen el potencial de tener efectos no deseados en la calidad de la atención y la toma de decisiones clínicas. Se carece de pruebas sobre los efectos indirectos y a largo plazo de los escribas ambientales. También es necesario aclarar las responsabilidades y los derechos que conlleva el uso de escribas ambientales. Hasta que se disponga de pruebas, los médicos deben utilizar la tecnología con diligencia y precaución. |
Adenda, fragmento de la editorial: Bravo Toledo R. Atención primaria y transformación digital. Aten Primaria. 2025 Aug 8;57(11):103360. doi: 10.1016/j.aprim.2025.103360.
El pionerismo o adanismo 7, o la costumbre de gestores y políticos de presentar proyectos como novedosos e innovadores, dando por sentado su éxito y como si nadie los hubiera realizado anteriormente, es un fenómeno demasiado presente en cuanto se habla de nuevas tecnologías y TD. Un ejemplo relevante es la reciente implantación de sistemas de escribientes médicos digitales en diversos servicios sanitarios autonómicos 8. Estas aplicaciones, basadas en inteligencia artificial generativa, automatizan la redacción de notas clínicas a partir de la conversación médico-paciente y las versiones más actuales superan ampliamente la simple transcripción 9. Si bien han demostrado utilidad en países como Estados Unidos, donde la documentación clínica rigurosa es imprescindible, su adopción en la atención primaria española siembra una serie de dudas. La ausencia previa de la figura del “medical scribe”, al cual estas aplicaciones sustituyen, la escasa valoración de una documentación clínica detallada en la AP española, sumadas a deficiencias en los actuales historiales electrónicos, sugieren la necesidad de profundas adaptaciones tecnológicas y culturales antes de lograr que estos sistemas tengan un impacto significativo.
La recogida de datos está en el mismo corazón de la asistencia clínica; se facilitan muchas de las actividades relacionadas con la atención al paciente. Estos datos están anonimizados y custodiados, suponemos, por la sanidad pública, pero estas garantías se han visto demasiadas veces quebradas, como para pensar que son inquebrantables. Las nuevas propuestas de IA suponen una amenaza a la confidencialidad, ya que ya no sería necesario acceder a los registros clínicos, ni siquiera contar con la complicidad del médico que transcribe; bastaría con tener acceso, por ejemplo, a las conversaciones grabadas para disponer de una información que se puede utilizar de muy diversas maneras, no relacionadas precisamente con la salud. La ausencia de una planificación adecuada en la transformación digital puede conducir a la aparición de la brecha digital, en tanto en cuanto ocasiona las desigualdades en el acceso, el uso y las habilidades en relación con las TIC entre distintos grupos de personas 10.
Por último, es sorprendente la falta de regulación de todos los proyectos relacionados con las nuevas tecnologías. Al contrario que otras intervenciones sanitarias como medicamentos o dispositivos médicos, a los proyectos de transformación digital no se les pide, en nuestro país, que sean eficaces y eficientes y mucho menos efectivos: podríamos decir que no hay evidencias salvo proyectos piloto trucados y un ensimismamiento general digno del cervantino retablo de las maravillas.
El efecto Rumpelstiltskin: conozca el nombre del alivio que brinda un diagnóstico
Traducción de The Rumpelstiltskin Effect: Meet the Name for the Relief a Diagnosis Brings. Disponible en https://www.psychiatrymargins.com/p/the-rumpelstiltskin-effect-meet-the
Alan Levinovitz (profesor de filosofía y religión en la Universidad James Madison) y yo publicamos un nuevo artículo hoy en BJPsych Bulletin, «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico«, en el que le damos al poder curativo del diagnóstico un nombre apropiado. El artículo es de acceso abierto y los alentamos a todos a leerlo. La siguiente es una versión abreviada del original.
Los médicos de todas las disciplinas están muy familiarizados con una característica inusual de los diagnósticos descriptivos. Los términos diagnósticos, a pesar de su naturaleza no etiológica, parecen ofrecer una perspectiva explicativa a muchos pacientes, a veces con efectos profundos.
En un artículo del New York Times sobre los diagnósticos de TDAH en adultos mayores, una mujer diagnosticada a los 53 años describió su reacción de la siguiente manera: «Lloré de alegría», dijo. «Sabía que no estaba loca. Sabía que no estaba rota. No era un fracaso. No era perezosa, como me habían dicho durante la mayor parte de mi vida. No era estúpida».
Los médicos de diversas disciplinas y entornos observan esta dinámica en diversos diagnósticos: cefalea tensional, tinnitus, síndrome de fatiga crónica, síndrome de piernas inquietas, trastorno de insomnio, síndrome del intestino irritable, dispepsia funcional, urticaria idiopática crónica y espectro autista, por nombrar algunos.
Sus experiencias ponen de relieve un fenómeno médico sorprendente, descuidado y sin nombre:
El efecto terapéutico de un diagnóstico clínico, independiente de cualquier otra intervención, donde el diagnóstico clínico se refiere a la clasificación de las experiencias de la persona en una categoría clínica por parte de un médico o del propio paciente.
A esto lo llamamos el «efecto Rumpelstiltskin».
En el clásico cuento popular de los hermanos Grimm, «Rumpelstiltskin», una joven promete su primogénito a un hombrecillo a cambio de la habilidad de convertir la paja en oro. Cuando él viene a cobrar, ella le suplica clemencia y él le ofrece una salida. Ella debe adivinar su nombre.

Ahora convertida en reina, la mujer repasa todos los nombres de la lengua alemana, así como todos los apodos coloquiales que se le ocurren. Ninguno funciona. Finalmente, su sirviente descubre el nombre altamente esotérico del hombrecillo, Rumpelstiltskin, y ella queda liberada de su obligación.
Es fundamental que la fuente de la grave angustia de la reina no tenga un nombre familiar. Tampoco puede sustituirlo por una descripción profana como «hombrecillo gracioso». Se requiere un conocimiento esotérico del nombre oficial para controlar lo que la aflige. En cuanto conoce el nombre, el problema se resuelve por sí solo.
Este tipo de cuento popular (tipo 500 de Aarne-Thompson) aparece en numerosas culturas. Los detalles varían, pero el tema es idéntico. Descubrir el nombre esotérico, es controlar y destruir la fuente del sufrimiento. El exorcismo tradicional funciona según un principio similar. Existen términos comunes para las aflicciones atribuidas a los demonios: pereza, mendacidad, gula, etc. Sin embargo, cuando los esfuerzos normales para superar la pereza son insuficientes, se recurre a un exorcista. Descubrir el nombre del demonio es crucial para controlarlo, no solo la pereza, sino Belphegor, el demonio de la pereza, por lo que los tratados demonológicos y los exorcistas dedican tanto tiempo a los nombres, desde la antigua China hasta la Inglaterra moderna. Abundan otros ejemplos, desde las prácticas culturales de mantener en secreto los nombres verdaderos, hasta la literatura contemporánea, como la clásica serie de libros Terramar de Ursula Le Guin, en la que los magos solo pueden controlar lo que nombran correctamente.
Este principio también se aplica en la medicina moderna. Si un diagnóstico clínico puede tener un efecto terapéutico, entonces, al menos en algunos casos, los diagnósticos son intervenciones médicas en sí mismas y deben tratarse e investigarse como tales. Del mismo modo, el autodiagnóstico puede entenderse como un intento de garantizar el efecto terapéutico de una intervención médica a la que los pacientes no tienen acceso oficial.
Aunque el fenómeno no se ha estudiado exhaustivamente con este nombre, las investigaciones ya apuntan a su realidad. Las revisiones sistemáticas de las etiquetas diagnósticas (O’Connor et al, 2018; Sims et al, 2021) muestran que un nuevo nombre para una vieja lucha suele aportar validación, alivio y empoderamiento. Proporciona un lenguaje común para hablar con los médicos, la familia y los compañeros. Puede facilitar la conexión con comunidades de apoyo y movimientos de defensa. El efecto Rumpelstiltskin también parece un primo plausible del efecto placebo, en el que las expectativas por sí solas producen cambios medibles en los síntomas.
Posibles mecanismos
1) Perspectiva clínica y avance hermenéutico
Fundamentalmente, un diagnóstico clínico invita a los pacientes a ver sus experiencias a través de la óptica médica. El marco interpretativo médico reconoce el sufrimiento de formas que el lenguaje cotidiano a menudo no puede, ya que este último tiende a caracterizar los problemas como deficiencias personales. El lenguaje clínico también está más estandarizado que el lenguaje cotidiano, lo que ofrece al menos la apariencia de un marco explicativo coherente para la discapacidad de una persona.
La filósofa Miranda Fricker utiliza el ejemplo de la depresión posparto para ilustrar cómo el acto de nombrar un fenómeno puede servir como un momento transformador de comprensión. En su libro de 2007 Epistemic Injustice, cita a una mujer que describe su primer encuentro con la depresión posparto como un diagnóstico médico:
«En mi grupo, la gente empezó a hablar sobre la depresión posparto. En esos cuarenta y cinco minutos, me di cuenta de que lo que me había estado echando en cara a mí misma, y lo que mi marido me había estado echando en cara, no era una deficiencia personal mía. Era una combinación de factores fisiológicos y un problema social real: el aislamiento. Esa revelación fue uno de esos momentos que te convierten en feminista para siempre». (p. 149)
La falta de un concepto reconocido para la depresión posparto creó una «oscuridad hermenéutica», una brecha en la comprensión colectiva que privó a las personas de la capacidad de comprender plenamente sus experiencias.
Además de una etiqueta médica, un diagnóstico también funciona como una herramienta social para hacer comprensible un sufrimiento que antes no se podía expresar. Sentirse comprendido, por uno mismo y por los demás, es un bien psicológico que podría contribuir al efecto Rumpelstiltskin. El nombre oficial sirve de puente entre las experiencias individuales y los patrones generalizados.
2) Asociaciones aprendidas, el poder de los rituales y el papel del enfermo
En la mayoría de los casos, el diagnóstico es el preludio de la atención médica y el tratamiento. Otro mecanismo que interviene en el efecto Rumpelstiltskin puede ser una asociación adquirida entre la denominación de una enfermedad en un contexto médico, la promesa de alivio y el acceso al «papel del enfermo». Cuando un paciente recibe un diagnóstico, este le ofrece esperanza y tranquilidad. La asociación puede seguir actuando incluso en situaciones en las que se realiza un diagnóstico, pero no se busca tratamiento o no hay ninguno disponible.
Este proceso se ve amplificado por el poder de los rituales culturalmente sancionados. Los términos diagnósticos son construcciones ritualizadas imbuidas de autoridad institucional. Cuando un especialista nombra oficialmente una afección, esta actúa como un estímulo condicionado, que evoca una expectativa de atención y recuperación profundamente arraigada en las sociedades humanas. El alivio anticipatorio sería particularmente eficaz en contextos culturales que posicionan los diagnósticos médicos como autoritarios y transformadores.
3) Alivio de la ambigüedad cognitiva.
Recibir un diagnóstico resuelve la ambigüedad cognitiva que acompaña al sufrimiento inexplicable. Los pacientes con problemas sin diagnosticar suelen luchar contra la confusión y tienen dificultades para comunicar sus experiencias a los demás e incluso a sí mismos. Un diagnóstico descriptivo proporciona una explicación prototípica que alivia estas dificultades. Aunque no ofrece una respuesta etiológica, el diagnóstico descriptivo funciona como un marco que organiza síntomas dispares en un patrón legible y estandarizado: un problema reconocido que comparten personas de todo el mundo con síntomas básicos que han sido descritos en libros de texto y estudiados por expertos. Un diagnóstico alivia la incertidumbre al introducir una etiqueta categórica en torno a la cual se puede construir una narrativa. Un diagnóstico proporciona a los pacientes las herramientas para construir una historia que explique su sufrimiento y lo haga comprensible.
Curiosamente, vemos este mecanismo potencial en los orígenes del cuento de Rumpelstiltskin. La etimología del extraño nombre del hombrecillo se remonta típicamente a un duende doméstico alemán, «pequeño traqueteo», al que se culpaba de ruidos inexplicables y movimientos misteriosos de objetos. Este nombre esotérico es en realidad una explicación de lo que de otro modo sería inexplicable.
Diagnóstico y daño iatrogénico
Los diagnósticos médicos también tienen posibles desventajas. Un diagnóstico también puede provocar miedo, estigma y autolimitación involuntaria. Puede alterar la forma en que las personas se ven a sí mismas y cómo las ven los demás, a veces de manera alienante. En psiquiatría especialmente, las etiquetas pueden conllevar una carga cultural, conducir a la discriminación o fomentar efectos circulares en los que el diagnóstico moldea el comportamiento y la identidad en ciclos que se refuerzan a sí mismos. Algunas personas rechazan por completo el marco diagnóstico y prefieren ver sus experiencias como espirituales, creativas o ajenas al lenguaje del trastorno. Para ellas, el nombre oficial puede resultar intrusivo, incluso perjudicial. Y cuando un diagnóstico se malinterpreta como un defecto fijo, puede socavar la capacidad de acción, convirtiéndose en una profecía autocumplida. El impulso terapéutico inicial también puede desvanecerse si los beneficios prometidos, como un tratamiento eficaz y una comunidad de apoyo, no se materializan.
Implicaciones clínicas y líneas de investigación
Si el efecto Rumpelstiltskin es tan real y común como sospechamos, plantea cuestiones prácticas. Los médicos deben ser conscientes de que parte de la mejoría de un paciente puede deberse al propio nombre, y no solo al tratamiento. Cuando un paciente busca un diagnóstico específico, puede ser útil explorar qué espera obtener de ese diagnóstico y considerar si esas necesidades pueden satisfacerse junto con la etiqueta o independientemente de ella. Pedimos un programa de investigación estructurado para explorar y cuantificar este efecto y comprender su relación con fenómenos relacionados, como el efecto placebo. Este trabajo podría perfeccionar la práctica clínica y ayudar a los pacientes a acceder a los beneficios de la denominación sin caer en sus trampas.
El efecto Rumpelstiltskin nos recuerda que lo simbólico, lo cultural y lo narrativo están entretejidos en el tejido de la medicina. Nombrar puede ser parte de la curación. Es hora de que estudiemos este efecto con la atención que merece.
Lea el artículo completo en BJPsych Bulletin: «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico». “The Rumpelstiltskin Effect: Therapeutic Repercussions of Clinical Diagnosis.
La paradoja generalista-especialista de la IA médica
Traducción de The Generalist–Specialist Paradox of Medical AI por V. L. Murthy, M.D., Ph.D., publicado en NEJM-AI Editorial: https://nejm.ai/4nm6054.
Resumen: Los rápidos avances en las herramientas médicas de IA han permitido que las herramientas de software funcionen de manera similar o mejor que muchos expertos en tareas tradicionalmente realizadas por especialistas médicos, como la interpretación de electroencefalogramas por parte de neurólogos. Por el contrario, las herramientas de IA médica han mostrado un progreso más lento para lograr la equivalencia práctica con los médicos generalistas fuera de entornos altamente controlados, por ejemplo, cuando se enfrentan a preguntas de examen de junta simuladas y viñetas clínicas. Esta divergencia se reconoce como la paradoja generalista-especialista de la IA médica y tiene causas multifactoriales y, si persiste, tendrá amplias implicaciones para la medicina, la formación y la política.
En este número de NEJM AI, Li y sus colegas describen un avance significativo en la interpretación de los datos del electroencefalograma (EEG) para la identificación de descargas epileptiformes o «picos».1
Los autores describen el desarrollo y la rigurosa validación de SpikeNet2, un modelo de aprendizaje profundo de última generación que no solo puede identificar los picos distintivos de la epilepsia, sino que también puede clasificar trazados EEG completos como positivos o negativos con una precisión equivalente o superior al 68% de los expertos. El estudio tiene muchas fortalezas notables, incluida una gran base de datos de capacitación de dos centros médicos académicos y dos conjuntos de datos independientes utilizados exclusivamente para la evaluación. El estándar de oro fue el consenso de ocho expertos, y el comparador fue un grupo de 24 especialistas, lo que permitió contextualizar el rendimiento de la nueva herramienta de IA en relación con los humanos.
Este estudio amplía el espectro de campos en los que las herramientas de IA han igualado o superado el rendimiento humano para incluir una prueba diagnóstica clave normalmente interpretada por los neurólogos, que se suma a la interpretación de los cardiólogos de los electrocardiogramas 2, 3y ecocardiogramas 4, 5 y a la interpretación de los radiólogos de las radiografías 6, 7, 8y las imágenes de tomografía computarizada.9 Cientos de herramientas de IA ya han recibido la autorización de la Administración de Alimentos y Medicamentos de EE. UU., con un gran número en campos de especialidades médicas. No obstante, aunque se sigue avanzando a un ritmo rápido, muchas de estas herramientas se centran únicamente en determinados aspectos de la interpretación de las pruebas. Es importante destacar que las herramientas más recientes se han centrado en generar interpretaciones integrales de pruebas especializadas.10
Por el contrario, los avances en las herramientas de IA para fines médicos generales están avanzando, pero parece menos probable que alcancen el nivel de expertos de manera inminente.11 Aunque varias herramientas de IA han demostrado un rendimiento excelente, comparable al de los médicos titulados, en los exámenes estandarizados utilizados para evaluar a estos y a médicos en formación, la importancia de esto sigue siendo discutible.12
¿Qué explica esta aparente paradoja de un rendimiento a nivel experto en tareas especializadas, pero solo un rendimiento justo en tareas médicas generales?
En primer lugar, es posible que las tareas de los expertos parezcan inescrutables para los no expertos debido a las empinadas curvas de aprendizaje y a las estructuras de datos inusuales. Las tareas especializadas pueden ser más estructuradas y, por su naturaleza, estar estrictamente definidas. La mayor inversión en tecnología de la información realizada durante décadas para acelerar los flujos de trabajo de los especialistas altamente remunerados puede haber dado lugar a mayores conjuntos de datos estructurados para la formación y la validación. Quizás, lo más importante, mucho de lo que sucede en el encuentro médico general puede no estar capturado en el registro formal. Las expresiones faciales, el tempo y el tenor de las conversaciones, los gestos, la apariencia y otros factores rara vez se registran, aunque esto puede evolucionar con el despliegue cada vez mayor de herramientas de documentación basadas en modelos de lenguaje ambiental. Tener un panel de expertos readjudicando ciegamente una sola visita a la clínica sin duda sería un desafío.
En consecuencia, es posible que estemos entrando en una era de paradoja de la IA médica generalista y especializada, en la que la IA avanza más rápidamente en la realización de tareas para las que los humanos requieren especial En términos más generales, es concebible que, con el tiempo, la mayoría de las tareas cognitivas que suelen realizar los especialistas médicos puedan ser realizadas suficientemente bien por los generalistas, redefiniendo los límites entre las diferentes especialidades médicas y, quizás aún más impactante, volviendo a enfatizar el papel de la atención primaria. Sin duda, es probable que las herramientas de IA generalistas también acaben teniendo un gran impacto en la medicina clínica. Sin embargo, si continúan rezagados con respecto a las herramientas especializadas, las implicaciones para la formación, las inversiones y las políticas pueden ampliarse, motivando la reorganización de las becas de especialidad y la repriorización y la reingeniería de las residencias generalistas.
Referencias
1. Li J, Goldenholz DM, Alkofer M, et al. Expert-level detection of epileptiform discharges on short and long time scales. NEJM AI 2025;2(7). DOI: 10.1056/AIoa2401221.
2. Al-Zaiti SS, Martin-Gill C, Zègre-Hemsey JK, et al. Machine learning for ECG diagnosis and risk stratification of occlusion myocardial infarction. Nat Med 2023;29:1804-1813. DOI: 10.1038/s41591-023-02396-3.
3. Mayourian J, La Cava WG, de Ferranti SD, et al. Expert-level automated diagnosis of the pediatric ECG using a deep neural network. JACC Clin Electrophysiol 2025; 17 de marzo (Epub ahead of print). DOI: 10.1016/j.jacep.2025.02.003.
4. He B, Kwan AC, Cho JH, et al. Blinded, randomized trial of sonographer versus AI cardiac function assessment. Nature 2023;616:520-524. DOI: 10.1038/s41586-023-05947-3.
5. Elias P, Poterucha TJ, Rajaram V, et al. Deep learning electrocardiographic analysis for detection of left-sided valvular heart disease. J Am Coll Cardiol 2022;80:613-626. DOI: 10.1016/j.jacc.2022.05.029.
6. Liu Y, Liu W, Chen H, et al. Artificial intelligence versus radiologist in the accuracy of fracture detection based on computed tomography images: a multi-dimensional, multi-region analysis. Quant Imaging Med Surg 2023;13:6424-6433. DOI: 10.21037/qims-23-428.
7. Wu JT, Wong KCL, Gur Y, et al. Comparison of chest radiograph interpretations by artificial intelligence algorithm vs. radiology residents. JAMA Netw Open 2020; 3:e2022779. DOI: 10.1001/jamanetworkopen.2020.22779.
8. Plesner LL, Müller FC, Nybing JD, et al. Autonomous chest radiograph reporting using AI: estimation of clinical impact. Radiology 2023;307:e222268. DOI: 10.1148/radiol.222268.
9. Rajpurkar P, Acosta JN, Dogra S, et al. a2z-1 for multi-disease detection in abdomen–pelvis CT: external validation and performance analysis across 21 conditions. December 17, 2024 (http://arxiv.org/abs/2412.12629). Preprint.
10. Vukadinovic M, Tang X, Yuan N, et al. EchoPrime: a multi-video view-informed vision-language model for comprehensive echocardiography interpretation. October 13, 2024 (http://arxiv.org/abs/2410.09704). Preprint.
11. Takita H, Kabata D, Walston SL, et al. A systematic review and meta-analysis of diagnostic performance comparison between generative AI and physicians. NPJ Digit Med 2025; 8:1-13. DOI: 10.1038/s41746-025-01543-z.
12. Raji ID, Daneshjou R, Alsentzer E. It’s time to bench the medical exam benchmark. NEJM AI 2025;2(2). DOI: 10.1056/AIe2401235.
La solución de Astérix
Este año en primavera, tuve el placer de participar en las Jornadas: Nuestras profesiones, tiempos espacios para transformar la realidad, organizadas por la asociación «Encuentro y Solidaridad» e invitado por Emma Contreras con la complicidad de Juan2 y Mercedes. Pasamos un dia estupendo en Torremocha del Jarama, bonito e innovador pueblo de la Sierra Norte de Madrid.
Mi charla versaba sobre «La burocracia que todo lo invade» y la enfoque desde el punto de vista de un profesional sanitario que la sufre a diario.
Creo que estuvo bien, al menos yo así lo pase y fue muy grato compartir, charla , comida y parte de la jornada- incluida representación teatral sobre la trata de mujeres- con los componentes de esta asociación, entre los que había algunos colegas.
La primera historia de la presentación se apoya en una película de de Astérix (que no tebeo) donde se narra como Julio César quiere acabar, una vez más, con la irreductible aldea gala que se le resiste desde hace tiempo. En esta ocasión obliga a los galos a elegir a dos representantes que deberán superar 12 pruebas de las que solo los dioses podrían salir victoriosos. Si no las superan, se rendirán; si las superan, Julio César se pondrá en manos de los galos. Las doce pruebas son cada cual más dificil y van desde cruzar el lago de la isla del Placer hasta subir a la montaña y responder el acertijo del venerable anciano de la montaña. La más dificil fue encontrar el Formulario A-38 en la Casa que Enloquece.
Pero Julio César ignoraba que los dos elegidos, Astérix y Obélix, cuentan con la ayuda de su ingenio y… de la poción mágica de Panorámix. En esta prueba nuestros dos héroes deberían entrar en una locura de edificio, formado por varias plantas, donde trabajan burócratas inútiles que redirigen a sus clientes a otros burócratas igualmente inútiles. La poción mágica no servía para esta prueba y los ánimos de los dos galos empezaron a decaer, parece que César se saldría con la suya.
Cuando ya todo parecía perdido Astérix encuentra la solución y logra derrotar a los burócratas usando su propio juego. El pequeño galo empieza a preguntarles sobre un formulario imaginario, el A-39, supuestamente requerido por el nuevo decreto, la «circular B-65», y consigue que los trabajadores caigan víctimas de su propia locura y sumiendo el lugar en un caos. Finalmente, el prefecto les da el formulario A-38 y enloquece del shock, al darse cuenta de su propia e inconsciente locura.
De igual forma en atención primaria podríamos seguir los paso del ingenioso Asterix:
Que nos solicitan la emisión de certificados específicos para la realización de actividades de ocio, descanso, confort, deporte o mejora estética o cosmética, uso de aguas, balnearios o centros residenciales o similares. Se pide un informe con la orden del BOE donde se indique claramente la necesidad de que ese certificado sea emitido por el médico de familia, rubricado debidamente por la autoridad de la institución requirente.
Que la consejería de familia, juventud y asuntos sociales pide una amplio informe para tramitar el grado de discapacidad en una persona que requiere valoración por medios no presenciales o telemáticos. Se le pide el Real Decreto Ley donde se requiere explícitamente, la necesidad de que el médico de familia rellene este informe. También se le pide certificado del grado de discapacidad de sus equipos multiprofesionales que les impide trasladarse al domicilio del paciente.
Que el Banco o el casero pide un certificado de fe de vida a un paciente que no se puede desplazar. Se le pide a la empresa la solicitud por escrito donde se constante además que se van a hacer cargo de los gastos de desplazamiento y/o del acta notarial de presencia.
y así todo. La solución de Asterix
Muchas veces no es mejor prevenir que curar
Muchas veces no es mejor prevenir que curar
por: Juan Gérvas, Doctor en Medicina, ex-profesor de salud pública, médico general jubilado, Equipo CESCA, Madrid, España. jjgervas@gmail.com https://t.me/gervassalud @JuanGrvas www.equipocesca.org
Mercedes Pérez-Fernández, Especialista en Medicina Interna, médico general jubilada, Equipo CESCA, Madrid, España. mpf1945@gmail.com
Prevenir es intervenir hoy para evitar males en el futuro
Prevenir en salud es intervenir hoy para evitar enfermar en el futuro; por ejemplo con vacunas eficaces tipo la del tétanos o con el consejo médico contra el tabaquismo.
Se suele confundir prevención con:
- promoción de la salud (mejora del estado de salud promoviendo actividades varias; por ejemplo, una visión tolerante de la diversidad sexual o los viajes para ancianos del IMSERSO) y
- protección de la salud (normativa y legislación que protege e impide dañar la salud, por ejemplo reglamentos sobre comercialización de alimentos o sobre seguridad en el trabajo).
En cuanto a la prevención propiamente dicha conviene distinguir las medidas “aditivas” (que “añaden” intervenciones, como vacunas, o suplemento de ácido fólico periconcepcional) de las medidas “restrictivas” (que disminuyen actividades, como el consejo médico contra el tabaquismo o el contener el consumo de alcohol durante el embarazo). Las medidas “aditivas” pueden tener mayores efectos adversos y precisan de mayor conocimiento científico que las fundamente.
La prevención es importante si se tiene futuro
Puesto que la prevención implica intervenir hoy para evitar males futuros, para que la prevención tenga importancia hay que tener un futuro.
Es decir, la prevención es más importante para el sector de población que tiene futuro, para los que tienen empleos estables, pensiones seguras y/o bienes que aseguran un porvenir. También, para quienes tienen formación y pueden entender que el sacrificio de “hoy” es importante para la salud de “mañana”.
En sentido contrario, la prevención tiene poco valor para quienes tienen un futuro inseguro, o directamente no tienen futuro. Es decir, para los marginados por la sociedad, para los pobres, para los analfabetos, para los viejos con pensiones miserables, para los vagabundos, para los drogadictos, para los desempleados de larga duración, para las prostitutas explotadas, etc.
En cierta forma, la prevención es un lujo dañino para los bien adaptados a una sociedad enferma.
La prevención es muy inequitativa, y estigmatiza
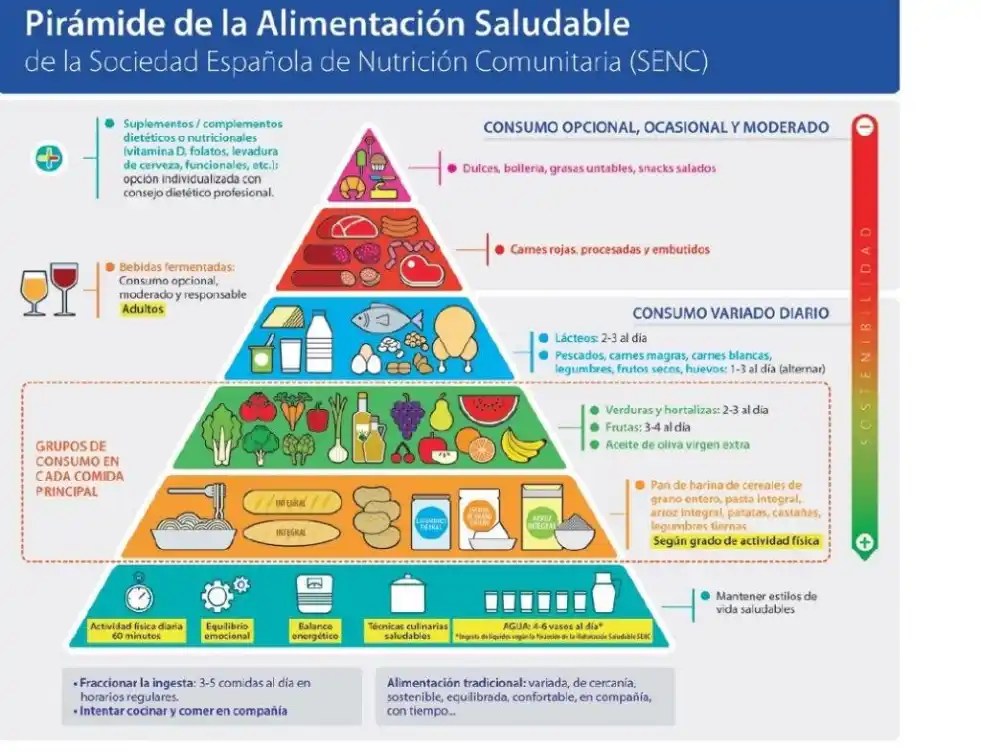
Imagine, amable lector/a, la típica imagen de la pirámide de comida saludable, esa que suele recomendar el consumo diario de 3-4 piezas de fruta y el empleo de aceite de oliva extra, que además suele incluir consejos tipo “actividad física diaria, 60 minutos”. Por ejemplo, eche un ojo a:
Ahora póngase en un hogar típico español con pobreza, donde viven esos casi diez millones de españoles que parecen no existir pero existen. Con sus ojos, con ojos de pobreza, eche una mirada a la pirámide nutricional “saludable”, que por supuesto no lleva anexo una pirámide de precios, ajustada según ingresos. Imagine, además, que la vea con ojos de la madre que no tiene para comprar, o del padre que no puede alimentar a sus hijos, o del niño que asiste a la escuela con hambre y escucha del maestro la lección sobre nutrición saludable.
Tal tabla es insultante, un delirio salubrista que daña y estigmatiza, un ejemplo de la inequidad de la prevención en general.
La prevención es inútil en general
Aunque le pueda parecer mentira, la mayor parte de la prevención que se practica es cuando mínimo inútil. Es decir, que carecen de fundamento científico la mayoría de las pautas preventivas que se ofrecen por la medicina clínica y la salud pública. Se ha impuesto una prevención absurda, sin ciencia ni ética.
Por ejemplo, carecen de fundamento todos los chequeos y revisiones anuales, incluidas las de niños sanos y las ginecológicas.
General health checks in adults for reducing morbidity and mortality from disease (Review)
«Mi ginecólogo». Pero, ¿por qué?
Por ejemplo, en general carecen de fundamento todos los cribados (screening), incluyendo los del cáncer
Por ejemplo, carecen de fundamento los complementos vitamínicos y minerales, incluso en la embarazada sana.
Older Americans Are Hooked On Vitamins Despite Scarce Evidence They Work
Many Pregnancy Vitamins And Mineral Supplements Are A ‘Needless Expense’, Report Claims
Suplementos minerales, ¿son realmente necesarios?
La prevención daña frecuentemente
No es que la prevención sea inútil, es que daña muchísimas veces al iniciar cascadas diagnósticas y terapéuticas de incierto final. Pero, por ejemplo, a los ricos les encanta “ser atendidos por los médicos, y prevenir todo mal”, por mucho daño que les hagan .No saben los ricos, por ejemplo, que si se hacen más pruebas preventivas para diagnosticar precozmente distintos tipos de cáncer lo que se logra es incrementar el número de pacientes diagnosticados de cáncer sin que disminuya la mortalidad por cáncer. Es decir, se diagnostican muchos cánceres que, siéndolo, no tienen ninguna importancia ni nunca matarían.
Se llama “sobrediagnóstico” y conlleva tratamientos y seguimiento de por vida, sin necesidad. Se ha demostrado sobrediagnóstico comparando los pacientes diagnosticados con cáncer en zonas ricas con las zonas pobres de Estados Unidos. Los ricos se someten a más pruebas de cribado de cáncer y al final acaban con más diagnósticos de cáncer de mama, próstata, tiroides y melanoma, pero su mortalidad por estos cánceres es casi la misma que la de los pobres
En otro ejemplo, algunos daños por la “revisión del niño sano” son: “1/ las manías de los tirones del prepucio para que baje en virtud de no se sabe qué necesidad; 2/ los dobles y triples pañales cuando la cadera parecía que no iba bien; 3/ analíticas para confirmar el hierro bajo a los 6 meses o por si acaso; 4/ las derivaciones al cardiólogo por los soplos inocentes o funcionales para que diga que son normales y habituales; 5/ plantillas para pies no desarrollados todavía; 6/ innecesarios cascos para que no se deforme la cabeza, y 7/ esas listas que terminan en la papelera de casa con las cosas que hay que hacer al introducir los alimentos nuevos”.
“Dejad que los pobres no se acerquen a mí”
Los ricos tienen salud a chorros por sus condiciones de vida (condiciones, no estilos), como se vio, por ejemplo, en la pandemia covid19 al poder recluirse y trabajar/estudiar en casas confortables y tener capacidad para que los trabajadores esenciales les llevasen a casa todo lo que precisaban. Por ello pueden sobrevivir a la frenética actividad preventiva a la que los someten los especialistas focales, especialmente de sus seguros privados.
Los pobres son frágiles, sus problemas de salud se cronifican al ser “pegajosos” por interaccionar con sus condiciones de vida, sus malas viviendas, la falta de trabajo estable y sus escasas perspectivas futuras. Los pobres heredan pobreza, enfermedades y código postal (viven condenados a vivir en donde tienen que vivir, no pueden mudarse a los “barrios bonitos” de las ciudades).
Los ricos reciben atención médica especializada y preventiva de más que resisten dadas sus buenas condiciones de vida, pero deberíamos proteger a los pobres para que no sufran tales excesos pues no lo resistirían dada su fragilidad y malas condiciones de vida.
En resumen
La prevención traslada recursos de pobres a ricos, de enfermos a sanos, de analfabetos a universitarios y de viejos a jóvenes La prevención es inequitativa, y culpabiliza a las víctimas (confirma el capitalismo que dice que los pobres lo son porque quieren y los enfermos ídem).
Conviene tener siempre presente que la prevención en pobres carece de impacto, es dañina y llega a ser insultante. Siempre precisamos precaución al tratar de prevención, pero más cuando se pretende (con buena intención) “salvar a los pobres”. El daño puede ser inconmensurable. Los programas preventivos en las personas más pobres son escasamente efectivos, con resultados ínfimos y estableciéndose también en este campo un gradiente social. Todo ello implica un riesgo de introducir más inequidades generadas cuando intervenimos.
En general, conviene valorar la falsedad del “más vale prevenir que curar”. A veces, en pocos casos, la prevención tiene beneficios que superan a los daños pero en muchos, muchísimos casos, la prevención introduce daños e inequidad. Por ejemplo, en la consulta diaria puede detraer recursos (sobre todo el preciado tiempo médico) para el mejor trabajo clínico con los más enfermos y pobres por lo que conviene pensar que no siempre en mejor prevenir que curar.
Olvidos imperdonables
Cuando, por fin, en esa comunidad se implantó el tan deseado programa de cribado de detección del cáncer de colon, parecía una buena noticia. Al contrario que en otros cribados, como el de cáncer de mama, esta vez sí se había pensado en Atención Primaria (AP) como integrante de su implantación y desarrollo. Pero pronto, las cañas se tornaron lanzas. Las críticas al tiempo que demandaba la confección de la plantilla informatizada, y lo farragoso de los protocolos de actuación, se hicieron notar en forma de protestas y quejas.
Surgió este problema porque la AP no había intervenido en el proceso de elaboración, solo se la había considerado como ejecutor sumiso de unas directrices, venidas desde arriba, que desconocían cómo se trabaja en este nivel de atención. Como en otras tantas ocasiones, los «hacedores» de guías, protocolos y campañas de cribado habían olvidado un concepto magníficamente expuesto en un artículo publicado en el BMJ. Esto no es otro que el tiempo necesario para tratar (TNT).
Se podría decir que el TNT es el tiempo que el clínico invierte en la aplicación de las recomendaciones de las guías.
Guidelines should consider clinicians’ time needed to treat
Más exacto sería decir que el TNT se calcula basándose en el concepto de Número Necesario para Tratar (NNT), que representa el número de pacientes durante un periodo de tiempo determinado que sería necesario tratar para alcanzar un criterio de valoración adicional del estudio. como se dice en el articulo citado.
El tiempo necesario para tratar (TNT) hace explícito: el tiempo clínico estimado necesario para mejorar el resultado de una persona en la población objetivo (TNT-NNT), el tiempo clínico necesario para implementar la recomendación para todas las personas elegibles en una consulta (TNT absoluto), y la proporción del tiempo clínico total disponible para la atención al paciente que sería necesario para implementar la recomendación para todos los pacientes elegibles (TNT relativo).
Como ya comentamos anteriormente [esta entrada está basada en un artículo publicado en la sección «Un vistazo a las ultima publicaciones» de la revista AMF] , los profesionales no tienen tiempo suficiente para proporcionar la atención recomendada por las GPC y servicios clínicos preventivos. El estudio que citábamos, y algunos más, ponen de manifiesto que es prácticamente imposible que en la jornada de un médico se puedan aplicar todas las recomendaciones que estos programas imponen. Todo el tiempo que se dedicara al flamante y perfecto programa de cribado se hurtaría a otras actividades; se aplica, por tanto, al encuentro clínico el famoso coste de oportunidad, en el que la moneda de cambio sería el tiempo del profesional. Tras plantear el problema y desarrollar el concepto, el artículo propugna que los organismos que crean las guías consideren explícitamente el TNT, incluyéndolo en las estimaciones a la hora de decidir si se recomienda una intervención, en el balance entre riesgos y beneficios del sistema GRADE.
Helen Salisbury, médica general británica, comenta en un artículo de opinión que el TNT le pareció muy oportuno, sobre todo después de oír a un catedrático de urología recomendar en la radio de la BBC, que «todos los hombres mayores de 50 años pidieran a su médico de cabecera una prueba del antígeno prostático específico» ; o que una nueva guía NICE sobre riesgo cardiovascular sugiriera que todas las personas con más de un 5% de riesgo de sufrir un infarto de miocardio o un ictus en los próximos 10 años deberían considerar la posibilidad de tomar estatinas. Nuestra colega opina que, aparte de que el médico general esté de acuerdo o no con estos consejos, estas invitaciones conllevan una visita al centro de salud que no es sencilla, ni rutinaria y, sobre todo, no es corta.
Algo parecido nos pasa a nosotros cuando vemos que se nos cita una revisión de tratamiento crónico en 3 minutos o se oye a un catedrático de ejercicio físico declarar muy ufano que «pide a los médicos que dejen de enviar a la gente a caminar sin más». Cabría recordar, en este caso, el ejemplo que ponen los autores del concepto de TNT. Según estos, si se siguieran las directrices de la guía NICE sobre «Actividad física: consejos breves para adultos en atención primaria», el TNT absoluto (tiempo clínico necesario para aplicar la recomendación a todas las personas elegibles) en una consulta de 2.000 adultos sería de 10.000 minutos o, lo que es lo mismo, 167 horas, de tiempo de un general practitioner. Trasladado a España, un médico de familia necesitaría más de un mes al año a tiempo completo para poner en marcha estas recomendaciones. Podríamos acabar con una frase de la propia Salisbury:
«Cuando trabajas como médico de cabecera, mucha gente parece tener ideas brillantes sobre lo que deberías hacer para mejorar la salud de tus pacientes. El problema es que solo se dispone de un número limitado de horas a la semana».
Helen Salisbury: Opportunity costs and the time needed to treat
Que las campañas de cribado, protocolos, guías de práctica clínica y otros documentos que pretenden ordenar nuestro trabajo fueran más realistas es un deseo que compartimos con Helen Salisbury. Añadir el tiempo necesario para tratar cada nuevo proyecto sería una excelente forma de comenzar. También sería recomendable que los médicos de familia asistenciales participen o lideren cualquier propuesta que se pretenda implantar en AP
Romper las reglas para una mejor atencion sanitaria
Extracto de Breaking the Rules for Better Care de Berwick DM, Loehrer S, Gunther-Murphy C. JAMA. 2017 Jun 6;317(21):2161-2162. doi: 10.1001/jama.2017.4703 + pagina web de Institute for Healthcare Improvement + Leadership Alliance y sobre todo gracias a @conectantes que me hicieron buscar más información sobre este tema, en su podcast nº 235 se puede encontrar buenos comentarios sobre el asunto
Las cargas y la complejidad administrativas es una de las maneras más costosas de despilfarrar en sanidad. La burocracia merma la experiencia asistencial de los pacientes y restan tiempo y moral a los médicos y demás personal, impidiendo las interacciones de valor añadido. La revista JAMA publicó hace unos años un comentario sobre la iniciativa de una red de ejecutivos de hospitales y clínicas, empresas, gobiernos, asociaciones y organizaciones sin fines de lucro norteamericanas (Institute for Healthcare Improvement (IHI) Leadership Alliance) para estudiar los tipos y magnitud de este despilfarro en la primera línea asistencial.
Uno de los principios de “rediseño radical” que propone la Alianza es el de «Hacerlo fácil». Este exige la eliminación continua de las barreras administrativas que aportan poco o ningún valor a la asistencia, obstaculizan el trabajo de los médicos, frustran a pacientes y familiares y hacen perder tiempo y otros recursos.
En enero de 2016, esta Alianza (Alliance), declaró la «Semana de romper las reglas para mejorar la atención» (Breaking the Rules Week) . En este apartado de “romper las reglas”, la alianza se basó en la premisa de que las reglas y regulaciones existentes a menudo impiden que los profesionales brinden la mejor atención posible a sus pacientes. Al romper estas reglas, la alianza esperaba crear un sistema de atención médica más eficiente, efectivo y centrado en el paciente.
Las organizaciones participantes plantearon a su personal y pacientes una sencilla pregunta:
«Si pudiera interrumpir o cambiar cualquier norma para mejorar la experiencia asistencial para pacientes o profesionales, ¿Cuál sería?».
https://www.ihi.org/networks/leadership-alliance/breaking-the-rules-for-better-care
El personal del Institute for Healthcare Improvement revisó todas las normas propuestas por los participantes y clasifico las normas «a romper» en 3 tipos:
1. Hábitos arraigados en comportamientos organizativos, basados en interpretaciones erróneas y con poco o ningún fundamento real en requisitos legales, reglamentarios o administrativos (por ejemplo, prohibir que haya agua potable a disposición del personal en los puestos de enfermería).
2. Requisitos específicos de la organización que las autoridades locales podrían cambiar sin infringir ningún estatuto o reglamento formal (por ejemplo, obligar a los pacientes y familiares a pagar por el aparcamiento o restringir las horas de visita).
3. Requisitos legales y reglamentarios reales (por ejemplo, la «norma de los 3 días» para el acceso de los pacientes a los centros de enfermería especializada).
De las 342 normas recopiladas, 57 (16%) eran de tipo 1; 211 (62%) de tipo 2; y 74 (22%) eran de tipo 3.
Muchos miembros de la Alianza tomaron medidas en relación con las normas identificadas por sus pacientes y personal. Las acciones más comunes fueron de cuatro tipos: (1) desmentir mitos sobre normas reglamentarias y administrativas inexistentes o malinterpretadas mediante la formación del personal, (2) buscar la claridad de los organismos reguladores pertinentes sobre el verdadero alcance e intención de las normas, (3) cambiar las políticas administrativas locales para las que no se encontró una justificación suficiente y (4) hablar con una «voz colectiva» a los responsables políticos sobre normas perjudiciales para la atención o que suponen un despilfarro de recursos limitados. (La última categoría incluía reunirse con los responsables de los Centros de Servicios de Medicare y Medicaid para debatir los efectos adversos de la norma de los 3 días y el excesivo número de medidas exigidas por el gobierno federal).
Contrariamente a las expectativas iniciales, aunque existían obstáculos legales y reglamentarios que suponían un despilfarro, la mayoría (78%) de las normas obstruccionistas y despilfarradoras identificadas por los pacientes y el personal estaban totalmente bajo el control administrativo de los directivos y gestores sanitarios que podían cambiarlas.
La mayoría de las sugerencias del personal para cambiar las normas no iban dirigidas a sus propias condiciones de trabajo, sino más bien a atender mejor la comodidad de los pacientes y familiares, aliviando sus preocupaciones físicas, emocionales y financieras.
En gran parte de los casos, el personal tenía recomendaciones muy concretas sobre cómo abordar problemas antiguos como el acceso o los tiempos de espera. Aunque las normas que con más frecuencia se sugería cambiar eran a menudo complejas, muchas eran tan sencillas como el límite de una manta por paciente o no ofrecer comida a las parejas de las pacientes de maternidad.
Estas sugerencias de la Leadership Alliance indican que las organizaciones sanitarias pueden emprender acciones directas para reducir una parte sustancial del oneroso despilfarro administrativo tan frecuente en la sanidad, sin necesidad de batallas políticamente difíciles para modificar reglamentos, leyes o políticas de pago. Como suele ocurrir en los sistemas de producción complejos, gran parte de la sabiduría reside en los trabajadores y en las personas a las que prestan sus servicios. Si se les pide, en un entorno seguro, que identifiquen los obstáculos sin sentido al trabajo productivo, pueden hacerlo y lo harán al servicio de una mejor atención a los pacientes y sus familias.
Los responsables sanitarios harían bien en preguntar a sus médicos, personal y pacientes qué hábitos y normas parecen estar perjudicando la atención sin los beneficios correspondientes y, con prudencia y circunspección, cambiarlos.