Categoría: Información para pacientes
Cuando los pacientes llegan con respuestas
Traducido de When Patients Arrive With Answers por Sundar, Kumara Raja en JAMA 2025; 334; (8): 672-673. doi:10.1001/jama.2025.10678
…No es nada nuevo que los pacientes lleguen con información. Desde hace mucho tiempo traen recortes de periódico, resultados de búsquedas en Internet o notas de conversaciones con familiares. Las posibles soluciones que se transmiten en los hilos de WhatsApp han sido en ocasiones una parte integral de mis conversaciones clínicas
La búsqueda de información fuera del ámbito sanitario siempre ha formado parte del panorama asistencial.
Pero hay algo en este momento que parece diferente. La inteligencia artificial generativa (IA), con herramientas como ChatGPT, ofrece información de una manera que parece única, conversacional y personalizada. Su tono invita al diálogo. Su confianza implica competencia. Cada vez más, los pacientes traen a mi consulta conocimientos generados por la IA y, a veces, se sienten lo suficientemente seguros como para cuestionar mi evaluación y mi plan.
Había oído que estas herramientas eran útiles, pero solo comprendí su atractivo después de utilizarlas yo mismo. Estudios recientes han respaldado esta afirmación: los grandes modelos de lenguaje (LLM) muestran una sorprendente fortaleza en el razonamiento y el tono relacional. Después de verlo de primera mano, mi reacción fue sencilla: «Vaya, entiendo por qué a mis pacientes les gusta».
Sin embargo, comparar los LLM con los médicos parece intrínsecamente injusto.
[Comentario: como otras comparaciones, en este ejemplo o este]
Los médicos suelen trabajar bajo presión, con visitas apresuradas y bandejas de entrada desbordadas, ya que los sistemas de salud exigen productividad y rendimiento. Mi preocupación es que la investigación compara a los médicos, que no tienen el lujo de rendir al máximo en sistemas saturados, con los recursos inagotables de la IA generativa. No es una lucha justa, pero es la realidad. Creo que los pacientes pueden buscar respuestas claras, pero, sobre todo, quieren sentirse reconocidos, tranquilos y verdaderamente escuchados. Por desgracia, bajo el peso de las exigencias contrapuestas, eso es lo que a menudo se me escapa, no solo por las limitaciones sistémicas, sino también porque soy humano.
A pesar de las capacidades de la IA generativa, los pacientes siguen acudiendo a mí. Las herramientas que utilizan suelen ofrecer sugerencias fiables, pero al final se remiten a alguna versión de la conocida advertencia: «Consulte a un profesional médico». La responsabilidad de la atención sigue recayendo en el médico. Tanto en términos de responsabilidad civil, quién asumirá la culpa si algo sale mal o alguien resulta perjudicado, como en términos de responsabilidad, quién dará las órdenes para los planes de diagnóstico y las prescripciones de atención. Los médicos siguen siendo los guardianes (gatekeepers). En la práctica, esto significa atender las solicitudes de los pacientes, como una prueba de mesa basculante para los mareos intermitentes, pruebas que no son inusuales, pero que pueden no ser adecuadas en una etapa específica de la atención. Me encuentro explicando conceptos como el sobrediagnóstico, los falsos positivos u otros riesgos de pruebas innecesarias. En el mejor de los casos, el paciente entiende las ideas, aunque es difícil identificarse con ellas cuando uno es la persona que experimenta los síntomas. En el peor de los casos, parezco desdeñoso. No hay ninguna función que le diga a ChatGPT que los médicos carecen de acceso rutinario a las pruebas de mesa basculante o que las citas para ecocardiogramas se retrasan debido a la escasez de personal. Tengo que llevar esas limitaciones a la sala de exploración mientras sigo tratando de mantener la confianza.
Cuando hablo con estudiantes de medicina, noto que se está infiltrando un tipo diferente de paternalismo. Y lo he detectado en mi monólogo interior, aunque no lo diga en voz alta. La obsoleta frase «Probablemente lo hayan buscado en WebMD y crean que tienen cáncer» se ha transformado en una nueva frase, igual de desdeñosa: «Probablemente lo hayan buscado en ChatGPT y vayan a decirnos qué recetar». A menudo refleja una actitud defensiva por parte de los médicos, en lugar de un compromiso genuino, y conlleva un mensaje implícito: nosotros seguimos sabiendo más. Es una actitud que corre el riesgo de erosionar la sagrada y frágil confianza entre los médicos y los pacientes. Refuerza la sensación de que no estamos «en el mismo barco» que nuestros pacientes y que, en realidad, estamos actuando como guardianes en lugar de como socios. Irónicamente, esa es a menudo la razón por la que oigo a los pacientes recurrir a los LLM en primer lugar.
Una paciente dijo claramente: «Así es como puedo defenderme mejor». La palabra «defender» me llamó la atención. Es lo que se hace cuando se intenta convencer a alguien con más poder. Sé que los médicos siguen teniendo la última palabra a la hora de solicitar pruebas, derivaciones y planes de tratamiento, pero la palabra «defender» transmite la sensación de prepararse para una lucha. Cuando los pacientes se sienten ignorados, armarse de conocimientos se convierte en una estrategia para que se les tome en serio. Recuerdo vívidamente a otra paciente que, tras sufrir un aborto espontáneo, llegó con una serie de evaluaciones específicas que quería que se le realizaran. Su petición estaba cargada de dolor, rechazo previo y la silenciosa esperanza de que estar preparada pudiera finalmente llevarla a ser escuchada. No necesitó la estrategia habitual de lanzarse a una explicación sobre los falsos positivos, el sobrediagnóstico y las características de las pruebas. Desde la perspectiva de la paciente, me di cuenta de que todas las explicaciones cognitivas pueden sonar así: «Sigo sabiendo más que tú, independientemente de la herramienta que hayas utilizado, y voy a abrumarte con cosas que no entiendes». Lo que funcionó en ese momento fue muy diferente. Le dije: «Hablaremos de las opciones de pruebas. Pero primero, siento mucho tu pérdida. No puedo imaginar cómo te sientes. Quiero resolver esto con usted y hacer un plan juntos». Ese momento de reconocimiento fue lo que realmente abrió la puerta.
Nuestras funciones como médicos han cambiado constantemente desde mi formación. La atención centrada en el paciente y la colaboración formaban parte del léxico durante la carrera de medicina. Los médicos han evolucionado desde hace tiempo, pasando de ser expertos autoritarios a guías colaborativos, pero ahora el ritmo se está acelerando. La democratización del conocimiento médico exige a los médicos, más que nunca, una humildad relacional como prioridad.
Ver las visitas informadas por la IA como oportunidades para un diálogo más profundo en lugar de amenazas a la autoridad clínica puede parecer una aspiración, pero refleja un cambio necesario. Los retos prácticos son reales. Los pacientes pueden acudir con expectativas poco realistas o citar recomendaciones que no se ajustan a las directrices basadas en la evidencia o que son poco prácticas para un determinado entorno de recursos. Estos momentos no son nuevos. Durante mucho tiempo hemos tenido que explicar por qué no siempre es necesaria una resonancia magnética para el dolor de espalda o por qué los antibióticos no ayudan a una infección viral. Sabemos que la solución no es cerrar estas conversaciones, sino abordarlas con paciencia y curiosidad. La medicina siempre ha dependido de las relaciones. Lo que está cambiando es cómo comienzan esas relaciones y lo que los pacientes aportan. Si los pacientes se arman de información para ser escuchados, nuestra tarea como médicos es recibirlos con reconocimiento, no con resistencia. Al hacerlo, preservamos lo que siempre ha hecho humana a la medicina: la voluntad de compartir juntos el significado, la incertidumbre y la esperanza.
A propósito de la tos
A propósito de la tos por Rafael Bravo Toledo. Centro de Salud Linneo. Madrid.
Publicado en: Bravo Toledo R. A propósito de la tos. AMF. 2024;20(4):238-240. doi: 10.55783/AMF.200410
Dice el refrán que hay tres combinaciones muy peligrosas: ignorancia y poder; soberbia y dinero; tos y diarrea. No hace falta más explicaciones para introducir a este síntoma, leve en la mayoría de las ocasiones, pero molesto como pocos y que interfiere en la vida diaria sobre todo en esa peligrosa combinación. Durante la pandemia y después, la tos se ha convertido además en un poderoso estigma hasta el punto de que empezar a toser en un autobús repleto, le hace sentir a uno como la madre y hermana de Ben Hur en el valle de los leprosos
La tos aguda es uno de los motivos más frecuentes de consulta en los pacientes que acuden a los centros de salud. Es típico que, tras las epidemias invernales de infecciones respiratorias y gripe, un número elevado de personas acudan a nuestras consultas diciendo “que la tos no se le pasa”. Esta tos no se suele acompañar de otros síntomas, salvo los sempiternos “mocos” y la sensación de obstrucción subsiguiente; la exploración tampoco suele ayudar con algún hallazgo, a pesar de lo cual, el paciente termina, en el mejor de los casos con un antitusígeno y, en el peor de ellos con un diagnóstico de bronquitis o bronquiolitis, según la edad. Los médicos nos resistimos a utilizar la rúbrica presente tanto en la CIE con la CIAP, de «simplemente, Tos» y el paciente se resiste a no recibir “algo para la tos” motivando un diagnóstico “aumentado” , que no “sobrediagnóstico” que contenta a ambos. También hay que tener en cuenta que un síntoma tan evidente y frecuente, se ha estudiado poco en su versión no crónica y de etiología leve. Tenemos incluso confusión para denominarla, y así decimos que es una tos subaguda, secuela de las infecciones respiratorias, irritativa, nerviosa, incluso incluimos un pomposo síndrome de tos de las vías respiratorias altas (upper airway cough syndrome- UACS) para la antigua tos por goteo postnasal, dependiendo de donde pongamos los límites temporales de tos subaguda a crónica. La confusión sigue porque incluso el nombre de postinfecciosa es poco exacto, en tanto en cuanto, no sabemos cuando acaba la infección con tos y empieza la tos sin infección.
La revista de la Canadian Medical Asocciation dedica su sección práctica “Cinco cosas que hay que saber sobre…” a la tos postinfecciosa . La define como una tos subaguda, con síntomas que duran entre 3 y 8 semanas y explica su fisiopatología como una cascada inflamatoria que aumenta la sensibilidad bronquial y la producción de moco, al tiempo que reduce su eliminación. Lo que verdadero interés son la cuarta y quinta “cosa que hay que saber”: cuarto, no hay pruebas que apoyen el tratamiento farmacológico, el cual se puede asociar a daños y quinto la mayoría de los estudios muestran que los síntomas de la tos mejoran sin medicación. Se debe tranquilizar a los pacientes diciéndoles que esta tos tiene una duración limitada podría evitar prescripciones innecesarias, incluidas las de antibióticos.
Este es el momento en que el lector esboza una sonrisa irónica y piensa en el enésimo paciente que acudió a su consulta por tos “que no se le quitaba” y es que él sabe que hay un desajuste entre las expectativas de los pacientes con respecto a la duración de la tos y la duración real. Nuestro viejo conocido Mark Ebbel estudió esta discrepancia en un trabajo compuesto por una encuesta y una revisión sistemática de estudios observacionales y de los grupos placebos o sin tratamiento de ensayos clínicos de fármacos para la tos. Con la encuesta sobre un supuesto clínico con variaciones a cerca de quinientos pacientes, estos estimaron una duración media de la tos de 6,9 a 9,3 días. El metanálisis de la revisión sistemática de la literatura sobre tos mostró una duración de 17,8 días (intervalos de 15,3 a 28,6 días). Con estos resultados se concluye que la educación sanitaria del público en general, de los medios de comunicación y de los médicos, si también de los médicos, sería la solución de esta diferencia de apreciaciones entre la realidad y expectativas del paciente. Se evitaría así, la repetición de consultas por este motivo y disminuiría la prescripción de fármacos no indicados.
La información y educación sanitaria es ese comodín, muchas veces falto de evidencia, que utilizamos cuando queremos que los pacientes se comporten como nosotros creemos que se deben de comportar y no como la lógica de las circunstancias que les rodean, les conducen a comportarse. Es ese naipe, a cuya falta, achacamos muchos de los males del sistema sanitario, aunque con toda probabilidad tiene otras causas muchas más importantes. Además, desde la consulta de manera aislada, tiene una eficacia relativa como podemos comprobar temporada tras temporada.
Pero algo si podemos hacer, como nos recuerdan en el blog Evalmed donde recuperan, traducen y comentan un viejo trabajo de Kate B Thomas, titulado “Consultas de medicina general: ¿tiene sentido ser positivo?”. En este estudio se recogió un grupo de 200 pacientes que acudieron a la consulta de medicina general con síntomas, pero sin signos físicos anormales y en los que no se estableció un diagnóstico definitivo. Del total un 40% de los casos tenían síntomas de vías aéreas superiores y un 15,5% tenían tos. Se distribuyó a estos pacientes aleatoriamente a cuatro tipos diferentes de encuentros con el médico , a saber: consulta realizada de «manera positiva», con y sin tratamiento, y una consulta realizada de «manera no positiva», denominada consulta negativa, con y sin tratamiento. En las consultas positivas al paciente se le daba un diagnóstico concreto y se le decía que estaría mejor en unos pocos días. Las consultas negativas consistieron en no dar ninguna garantía firme, el médico comunicaba al paciente que no podía estar seguro de qué es lo que le pasaba, indicado al finalizar que si no mejoraba acudiera de nuevo a consulta. Tras la consulta se pasó un cuestionario de satisfacción por los administrativos del centro y dos semanas más tarde se entrevistó a los pacientes vía postal, con una serie de preguntas sobre cómo se encontraban, cuánto tiempo habían tardado en recuperarse y la satisfacción. Se encontró una diferencia significativa en la satisfacción del paciente entre los grupos positivo y negativo, pero no entre los grupos tratado y no tratado. Además, el 64% de los que recibieron una consulta positiva mejoraron, frente al 39% de los que recibieron una consulta negativa, hubo una diferencia estadísticamente significativa con un riesgo relativo de 0,61 una reducción del riesgo absoluto del 25% y un NNT de 4 (intervalo de 3 a 8) mientras que no se observó diferencias entre los tratados y no tratados. También destacan otros resultados, como que hubo una mayor tasa de mejoría entre los pacientes que veían el médico de su elección y los que no lo hicieron, o que recibir tratamiento o no ,no influía en la tasa de satisfacción ni en la recuperación de los pacientes
Como se remarca en las conclusiones la única intervención que se dio a los pacientes fue el médico, este actuó como placebo ,la misma autora explica en un trabajo posterior (6) que esto puede tener ventajas, pero también inconvenientes. La consulta positiva mejora los pacientes, incluso a esta tosecilla, que no se quita, aunque sin duda ese efecto podría ser más pronunciado si el medico conoce y aporta información pronostica sobre la afección que se esta tratando en ese momento. Una revisión sistemática reciente (7) cuyo objetivo era aportar conocimientos específicos sobre prevalencia, etiología con probabilidades preprueba y pronóstico de la tos en atención primaria. Se encontró en la parte de pronóstico sólo cuatro estudios, de los cuales solo uno tenía un riesgo de sesgo bajo. La duración media de la tos tras la primera consulta fue de ocho días. El 10,8% de los pacientes se sintieron completamente recuperados al cabo de siete días, entre el 40,2y el 67% de los pacientes al cabo de 14 días, y el 79% al cabo de 4 semanas. Se describió una enfermedad prolongada (síntomas moderados o graves más de 3 semanas después de la consulta) en el 7,9% de los pacientes .En el día 28 después de la primera consulta, el 21,3% de los pacientes aún no se sentían recuperados [31]. La tasa de reconsulta osciló entre el 21,1% y el 35%. Otro hallazgo importante fue, como siempre, echar en falta una mayor cantidad de estudios sobre el tema en el ámbito de atención primaria, como ejemplo, se vio que no se identificaron estudios que presentaran pruebas sobre los resultados pronósticos relativos a la tos subaguda o crónica en la atención primaria; este hecho les lleva a los autores a pensar que no sería posible hacer unas guías para la evaluación de la tos en el primer lugar de atención al carecer de pruebas suficientes que las sustentes. Los datos para la elaboración de estas guías proceden de entornos de atención secundaria o terciaria que muestran diferentes probabilidades preprueba y diferente pronóstico.
Como siempre la realización de estudios de evaluación de síntomas en atención primaria es una oportunidad perdida, son necesarios y no serían demasiado difíciles de realizar en un entorno automatizado. Esta investigación igual se hace más adelante porque, por ahora, la atención primaria sigue tosiendo sin saber por qué, como y cuanto durara.
Agradecimientos: A Carlos Coscollar y Galo Sanchez por su comentarios y aporte bibliográfico
De obligada lectura
En medicina hay libros o artículos de esos que te llevan a decir: “todo estudiante (o residente) debería leer”. Aunque la comprendo, a mí no me gusta la frase, es lógico que tu sorpresa o ilusión ante un buen trabajo te lleve a recomendarlo a generaciones venideras, pero esa «obligación» que impones, no es de recibo. Puede que el artículo no sea tan bueno, o el momento no sea el adecuado como lo fue para ti, es probable que esa persona a la que se lo dices, no lo necesite o no lo entienda en ese momento determinado. Seria mejor recomendar, e incluso recomendar solo a demanda del interesado. Solo en contadas ocasiones y conociendo al que crees que lo necesita, le puedes decir eso de “léete esto ¡chaval!”
Gracias a Juan Gérvas (una vez más) he llegado a este antiguo articulo que documenta y explica un hecho típico de la medicina generalista y que todos los que trabajamos en atención primaria deberíamos aprehender, ya que conocer casi todos lo conocemos. Se trata de eso que los bayesianos y evidenciologos llaman la probabilidad preprueba y cómo varía esta probabilidad según el entorno en el que trabajemos
Juan,lo aplica para ilustrar la peligrosidad de la desaforada afición de nuestros conciudadanos para acudir a los servicios de urgencias, y lo explica sencillo y bien. Da igual, casi nadie lo leerá y de los que lo hagan unos será para criticarlo sin misericordia por venir de quien viene, otros porque nunca entenderán, a pesar de su aparente formación intelectual, este sencillo problema de la masificación de las urgencias ambulatorias y el abuso de las hospitalarias.
Bien, pero hablemos del artículo. Se titula: Occurrence and clinical significance of overt blood loss per rectum in the general population and in medical practice (Frecuencia e importancia clínica de la pérdida manifiesta de sangre por recto en la población general y en la práctica médica) y el resumen traducido es este
Aunque la pérdida de sangre por el recto en medicina general es frecuente y no suele ser grave, puede ser el primer síntoma de un trastorno maligno colorrectal. Para determinar la incidencia y la importancia clínica de la pérdida evidente de sangre por el recto, se realizó una búsqueda bibliográfica en Medline. Se informó de que la incidencia de este síntoma en la población general era de aproximadamente 20 por 100 personas al año, la «incidencia de consulta de atención primaria» de aproximadamente seis por 1.000 y la incidencia de derivación a un especialista médico se estimó en aproximadamente siete por 10.000 al año. La importancia clínica del síntoma variaba en función de la población: el valor predictivo de la pérdida de sangre rectal manifiesta para una neoplasia maligna colorrectal se estimaba en menos de uno de cada 1.000 en la población general, aproximadamente dos de cada 100 en la práctica general y hasta 36 de cada 100 en pacientes derivados. Se desconoce cómo contribuye la manifestación de la hemorragia (y otros signos y síntomas) a la selección de pacientes en cada uno de estos estadios, dando lugar a probabilidades previas crecientes.
Juan Gérvas nos lo explica en este articulo :
En general la rectorragia es “inocente”, se debe a hemorroides o fisuras anales, y los pacientes lo suelen saber y manejar por sí mismos, sin consultar con el médico de cabecera y sin ir a urgencias. La probabilidad de que la rectorragia se deba a un cáncer del aparato digestivo es muy baja, del 1 por 1000.
Cuando los pacientes en ese estudio decidieron consultar con su médico de cabecera la probabilidad del cáncer subió al 20 por 1000. Es decir, los pacientes, si deciden consultar es porque “saben” que la rectorragia es distinta, que vale la pena la consulta, y sube a veinte por mil la probabilidad de cáncer, un ejercicio excelente de “auto-cuidado”, de “auto-selección”.
Después, cuando los médicos generales decidieron mandar a los pacientes con rectorragia a los especialistas focales, o a urgencias, la probabilidad de cáncer subió a 360 por 1000. Es decir, los médicos de cabecera seleccionaron a los que tenían mayor probabilidad de cáncer (en los que valía “la pena” el realizar más pruebas) y multiplicaron por 18 la probabilidad de cáncer de aparato digestivo. Así, de 1000 personas con rectorragia que a través del médico de cabecera llegaron a urgencias o especialistas focales, 360 tenían cáncer (640 no)
¿Se imagina si los pacientes con rectorragia de este estudio hubieran ido todos a urgencias hospitalarias o los especialistas “para estar tranquilos”, pruebas y más pruebas, daños sin sentido a 999 de cada 1000?
De todas formas, lo “recomendable” que no obligatorio, es cogerse el artículo completo en PDF con lápiz, «borra» y subrayador de colorines y estudiarlo en profundidad
Más información en El fundamento científico de la función de filtro del médico general del mismo autor y Mercedes Pérez Fernández
Demasiada sensibilización
Las campañas de diseases awareness o de sensibilización, o concienciación sobre una enfermedad, que han proliferado en los últimos años. Con el noble objetivo de influir en el conocimiento público, ocultan en muchas ocasiones propósitos no tan generosos, relacionados con intereses espurios, más que con objetivos de salud. Que una enfermedad sea conocida cuando no lo es, que se promueva el uso de una determinada intervención sanitaria con resultados probados o que se aborde un uso eficiente de los recursos, es claramente positivo. De ello se benefician pacientes, profesionales, políticos y por supuesto, la industria que proporciona el tratamiento y/o dispositivos necesarios para que ese problema se diagnostique o cure.
Estas campañas sobre el papel están diseñadas para lanzar importantes mensajes sanitarios a individuos y poblaciones a través de medios verbales, escritos y visuales que puedan ser comprendidos por todos, promueven, por tanto, la salud individual y pública. “Meses o días de…” , lazos de diversos colores, difusión en redes sociales o por “influencers” e incluso ridículas pelotitas amarillas, simulando moléculas de colesterol, callejeando por nuestras ciudades, son la traducción del marketing a este objetivo de concienciación.
Muchas de estas acciones están reconocidas y promovidas por instituciones gubernamentales, de salud pública y sociedades científicas. También muchas veces, con el respaldo económico de entidades y empresas privadas, en una especie de colusión de intereses nada transparente y mucho menos inocente. Una carta científica que se publica en JAMA evalúa el contenido y la financiación de los sitios web de campañas de concienciación sobre enfermedades realizadas o reconocidas oficialmente por la Organización Mundial de la Salud (OMS), Colaboración Cochrane y el Gobierno de EE. UU. Se evaluaron las afirmaciones sobre beneficios y perjuicios de pruebas diagnósticas y tratamientos, al igual que la información relacionada con los conceptos de sobrediagnóstico y sobretratamiento. También se evaluó la presencia de patrocinios comerciales, enlaces a sitios comerciales, logotipos de empresas o referencias al apoyo de empresas/socios.
De un total de 107 campañas, el 63% menciona los beneficios de las pruebas; se produjo en el 81% de los sitios web, mientras que la mención de los perjuicios de las pruebas se produjo en el 6% de los sitios web. Pocos sitios web cuantificaron los beneficios o los daños. En las tres cuartas partes de las campañas se encontraron indicios de participación comercial, pero sólo en el 37% aparecía claramente. En resumen, se podría decir que los sitios web de las campañas de concienciación sobre enfermedades a menudo fomentan las pruebas y los tratamientos en lugar de limitarse a describirlos, destacan más los beneficios que los perjuicios y rara vez señalaban problemas potenciales como el sobrediagnóstico o el sobretratamiento. En una alta proporción tienen patrocinio comercial, pero rara vez la relación aparece de forma explícita y clara.
Mientras que la promoción y publicidad de medicamentos está muy regulada, este tipo de campañas no lo está, se convierten así, en una buena alternativa para promocionar, de manera subrepticia e indirecta, tratamientos y dispositivos. Convierten campañas que pretenden informar al público para mejorar la toma de decisiones de los consumidores, en un instrumento importante del marketing comercial.
Referencia: Johansson M, Albarqouni L, O’Keeffe M, Jørgensen KJ, Woloshin S. Website Content and Funding of Officially Recognized Disease Awareness Campaigns. JAMA. 2024 ;332(7):589-592. doi: 10.1001/jama.2024.12267
Medicina demasiado impertinente
Cimarrón
Adjetivo. Dicho de una planta: Que es la variedad silvestre de una especie con variedad cultivada.
Real Academia Española.
La necesidad de una vasta, exhaustiva, escalable, veraz e independiente fuente de información sobre medicamentos que sea a la vez rápida, fácil de utilizar es muy importante para los pacientes. También para los prescriptores, en los que además es imprescindible que este acceso este integrado en el medio donde desarrollan su trabajo: la historia clínica electrónica.
Sería un error no reconocer que la información sobre medicamentos en español vía Internet y sobre todo el acceso a esta, no ha mejorado en los últimos años. Atrás queda, como ya señalamos hace quince años, los descacharrantes momentos donde el paciente y el profesional que intentaba buscar información en español sobre un medicamento en internet, utilizando un buscador, solo encontraban páginas web de hospitales privados, editoriales, portales y laboratorios farmacéuticos y ninguna de la administración sanitaria. Esta información era en el mejor de los casos inexacta y en la peor, interesada.
Por fortuna esto ha cambiado, sin embargo, no lo suficiente y sobre todo no con la celeridad que sería necesaria
Pongamos un ejemplo: Si un paciente hace ahora una búsqueda de información con el nombre comercial de un medicamento en Google, el primer enlace que aparece nos lleva al buscador CIMA de la Agencia Española del Medicamentos (AEMPS).
¡Bien!
Que diferencia con la de hace 15 años,
El usuario se encuentra con información independiente y rigurosa.
¿Podemos cantar victoria?
Pues no, cuando el paciente pincha el enlace se encuentra con el prospecto, un documento htmleado de un PDF de 10 páginas, en Times New Roman tamaño 11. Tiene un menú lateral que podría ayudar pero esta más diseñado para resumir la estructura del documento, que para facilitar la búsqueda. Si alguien piensa que un profano, o incluso un profesional ocupado, va a estar navegando en ese documento PDF para encontrar la información que necesita está muy equivocado. Curiosamente, la página inicial de ese medicamento en el buscador CIMA, da mucha menos información, pero su diseño es más más claro y es visualmente más agradable. En ocasiones, no demasiadas, se acompaña de una foto del envase del medicamento y/o un video explicativo, lo que aumenta su utilidad. El buscador por el contrario es demasiado simple e ineficaz ya que para hacer búsquedas mas complejas que la simple por el nombre del medicamento hay que recurrir al denominado buscador para profesionales sanitarios (sic) poco intuitivos y farragoso.
EL buscador CIMA necesita sin duda mejoras y mejoras implementadas con rapidez.
Ya no basta con ser el primero , hay que merecérselo, y esto se logra no solo con un acuerdo con Google, sino dando información útil y adecuadamente presentada.
Es su obligación y el derecho de los pacientes españoles
Prevención (detección precoz) del cáncer de colon/recto. Información necesaria para participar
Por Juan Gérvas, Doctor en Medicina, médico general jubilado, Equipo CESCA, Madrid, España. jjgervas@gmail.com @JuanGrvas https://t.me/gervassalud
A usted le pueden mandar una carta a su domicilio para invitarle a participar en un programa de detección precoz de cáncer de colon/recto (aunque podríamos discutir aspectos éticos sobre esa intrusión postal no solicitada). Lo que no se puede negar es un trato digno y una información suficiente para que usted pueda tomar una decisión apropiada.
Lo que hay que rechazar es una invitación indigna que busca la persuasión y la participación, sin más. Sobre esta cuestión, nada mejor que el comentario de Gerd Gigerenzer, director, Harding Centre for Risk Literacy, Max Planck Institute for Human Development, Berlín, Alemania:
“All screening pamphlets and websites aimed at the public need to abandon persuasion and provide evidence based and transparent information.
“Todos los folletos y sitios web de cribado dirigidos al público deben abandonar la persuasión y proporcionar información transparente y basada en pruebas”.
Towards a paradigm shift in cancer screening: informed citizens instead of greater participation
Esta es la carta, en el caso de la Comunidad de Madrid, del programa PREVECOLON, un ejemplo de indignidad y de violenta persuasión, sin ningún atisbo de datos, ni de transparencia, ni de resultados basados en la ciencia para poder tomar una decisión informada.
Estos son los datos básicos de resultados basados en la ciencia que le permitirían participar de forma informada, en su caso:
Toand de Mateo-Cotera A, Sánchez-Robles GA, Montaño-Barrientos A, Martín-Nava MA, Álvarez-Cienfuegos A, Gómez-Santana MC, Candela-Marroquín E. Revisión GRADE del cribado de Cáncer Colorrectal mediante test bienal de sangre oculta en heces. Web evalmed.es; 26-mayo-2017. Disponible en
Por si prefiere, los datos se pueden resumir así:
Prevención (detección precoz) del cáncer de colon/recto
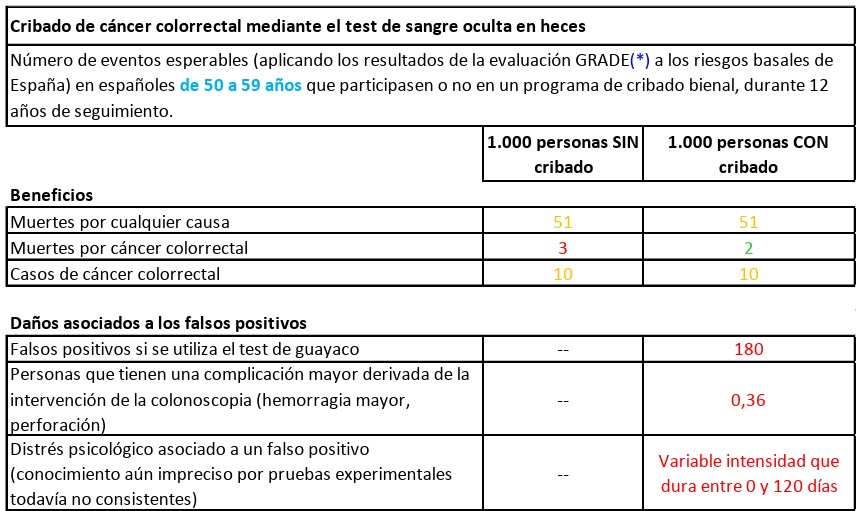
De 50 a 59 AÑOS, durante doce años. Una prueba cada dos años (seis pruebas en total).
1/ No se salva ninguna vida (mueren las mismas personas en los dos grupos, con el cribado y sin el cribado).
2/ Baja la probabilidad de muerte por cáncer de colon/recto del 0,3% al 0,2%.
3/ El resultado es falso positivo (con sus consecuencias en carga psicológica y estudio del caso) en el 18% de los casos.
4/ En el 0,036% hay una complicación grave durante la colonoscopia (hemorragia masiva, perforación de colon).
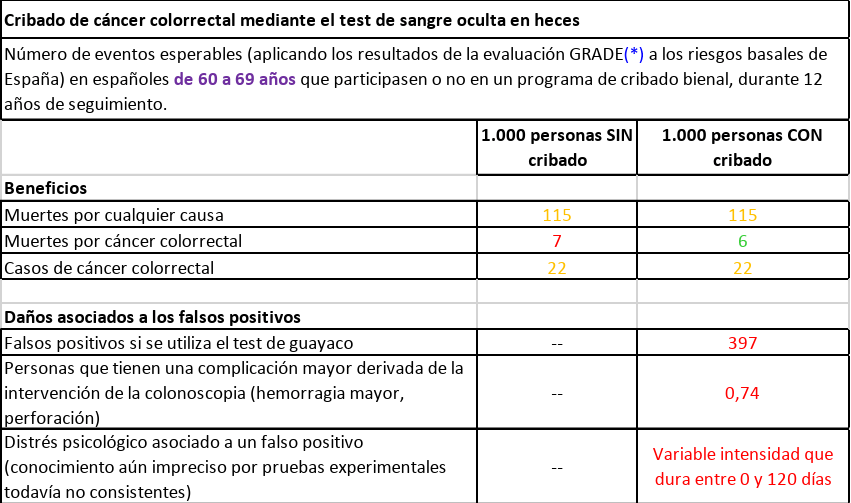
De 60 a 69 años, durante doce años. Una prueba cada dos años ( seis pruebas en total)
1/ No se salva ninguna vida (mueren las mismas personas en los dos grupos, con el cribado y sin el cribado).
2/ Baja la probabilidad de muerte por cáncer de colon/recto del 0,7% al 0,6%.
3/ El resultado es falso positivo (con sus consecuencias en carga psicológica y estudio del caso) en el 39,7% de los casos.
4/ En el 0,074% hay una complicación grave durante la colonoscopia (hemorragia masiva, perforación de colon).
Para saber más sobre cribados:
Why cancer screening has never been shown to “save lives”—and what we can do about it. [Porqué el cribado del cáncer nunca ha demostrado “salvar vidas”, y qué podemos hacer al respecto] https://www.bmj.com/content/352/bmj.h6080
Does screening for disease save lives in asymptomatic adults? Systematic review of meta-analyses and randomized trials. [¿Salvan vidas los cribados en adultos asintomáticos? Revisión sistemática y metaanálisis de ensayos clínicos aleatorizados] https://academic.oup.com/ije/article/44/1/264/654148
Maximising benefit and minimising harm of screening. [Maximizando beneficios y minimizando daños del cribado] https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2258553/
Inducción sanitaria de los cribados: impacto y consecuencias. Aspectos éticos. https://www.gacetasanitaria.org/es-induccion-sanitaria-cribados-impacto-consecuencias–articulo-S0213911106715710
Cribados: una propuesta de racionalización. https://www.gacetasanitaria.org/es-cribados-una-propuesta-racionalizacion-articulo-S0213911113000745
Cáncer colorrectal (CCR) y mortalidad por CCR tras un programa de cribado mediante 1 colonoscopia frente a NO-cribado, en personas de 55 a 65 años sin diagnóstico de CCR, durante 10 años de observación. https://evalmed.es/2023/06/09/vn-eca-nordicc/
¿estas convencido que tu perspectiva ante el sobrepeso y la obesidad es la adecuada?

British Journal of General Practice 2022; 72 (716): 102-103. DOI: https://doi.org/10.3399/bjgp22X718565
El estigma del peso puede definirse como la devaluación social, denigración y marginación de los individuos de mayor peso 1 . El estigma del peso está bien documentado en el contexto de la atención médica, incluso en la práctica general, con sesgos anti-gordos implícitos y explícitos que se encuentran de manera consistente en los médicos de atención primaria y graves implicaciones para la calidad de la atención y con consecuencias en los pacientes 2.
El estigma sobre el peso no solo se dirige a los pacientes. Como médico con peso elevado, en el Reino Unido, yo (Sebastián CK Shaw), experimente numerosos incidentes siendo avergonzado públicamente o señalado como una historia de advertencia por colegas en entornos de atención primaria y secundaria. Tales experiencias son validadas por los hallazgos recientes de un estudio norteamericano, en el que se encontró que el 87% de los médicos albergan un sesgo anti gordos implícito y donde los colegas de mayor peso se sentían preocupados. Curiosamente, cuando se les preguntó explícitamente, la mayoría de los participantes dijeron que tenían bajos niveles de sesgo hacia los médicos de mayor peso, lo que sugiere que muchos pueden no ser conscientes de sus sesgos 3 .
LA SITUACIÓN ACTUAL
«….el estigma sobre el peso no solo está arraigado en nuestra vida cotidiana, sino que también se fomenta, aún más, durante la formación de los médicos»
Parece poco probable que la situación mejore, ya que el estigma sobre el peso no solo está arraigado en nuestra vida cotidiana, sino que también se fomenta, aún más, durante la formación de los médicos. La educación en el cuidado de salud y los discursos que rodean la obesidad promueven una visión de los problemas de los más gordos como menores y, a menudo, parecen reducir la complejidad del peso corporal a una retórica simplista y de culpa individual.4. Además, no es inusual que los estudiantes de medicina observen la denigración y el trato discriminatorio de los pacientes de mayor peso por parte de los profesores y del personal del hospital, lo que contribuye al (no tan) «currículo oculto» que promueve el sesgo anti gordos implícito y, en algunos casos, explícito entre la profesión médica 5. En un estudio del Reino Unido que exploró las creencias en estereotipos negativos sobre las personas obesas, solo el 2.1% de los estudiantes de medicina expresaron actitudes neutrales o mejores hacia este grupo 6 .
La estigmatización del peso no debería tener cabida en una profesión cuyo espíritu es: los primero no hacer daño. Las experiencias de estigma de peso se asocian con morbilidad y mortalidad física y psicológica, independientemente del índice de masa corporal (IMC) 1. En los jóvenes, el estigma experimentado es asociado con un aumento del suicidio: incluso etiquetar a los jóvenes como «sobrepeso» se asocia con una alimentación desordenada, comportamientos poco saludables para controlar el peso y a largo plazo aumento de peso, independientemente del IMC basal 7.
el estigma del peso entre los proveedores de atención médica está vinculados a soslayar la atención medica por parte de los pacientes, incluida la subutilización de la atención preventiva de la salud y los cribados
Como era de esperar, el estigma del peso entre los proveedores de atención médica está vinculados a soslayar la atención medica por parte de los pacientes, incluida la subutilización de la atención preventiva de la salud y los cribados 2 . Y para que uno no crea que el estigma sirve mejor a los intereses de los pacientes , motivándolos a «hacer algo» sobre su peso, la evidencia consistentemente demuestra que el estigma es más probable para conducir a un aumento de la carga alostática*, mayor prevalencia de enfermedades crónicas, y más aumento de peso, de nuevo, independiente del IMC 1. Incluso alentando a los pacientes de mayor peso ver su peso como un problema podría tener efectos paradójicos. La evidencia sugiere que la insatisfacción crónica con el peso a lo largo del tiempo predice un mayor riesgo de desarrollar diabetes mellitus tipo 2, incluso cuando se controla el IMC: el efecto es mayor que tener antecedentes familiares de diabetes 8.
Nuestro entrenamiento y praxis parecen fomentar una cultura de «otredad» * de individuos de mayor peso, que parece darnos licencia para tratar a los individuos de mayor peso como un problema o una carga. Sin embargo, los fundamentos sobre los que aparentemente descansan nuestras actitudes hacia los individuos de mayor peso pueden no ser tan solidas como en general se piensa. La investigación ha demostrado que un peso elevado peso puede no ser el fuerte determinante de la salud que generalmente se considera que es, y que la pérdida de peso no es necesaria para mejorar la salud metabólica 1, 7. También es poco probable que suceda. Las dietas son ineficaces a largo plazo y con frecuencia producen resultados paradójicos, empeorando la salud e impulsando un mayor aumento de peso 9
Si bien el peso corporal varía naturalmente a través de un continuo, al igual que con otras características físicas, la naturaleza interseccional de la prevalencia de la obesidad habla de los determinantes sociales de la salud 10, un problema que no puede resolverse mediante el cambio de comportamiento individual. El hecho de que muchas guías clínicas continúen tratando la obesidad como una enfermedad, cuya solución se encuentra a nivel del paciente individual, puede atribuirse, al menos en parte, a poderosos intereses creados y a un enfoque estrecho en una base de evidencia que es limitada en su alcance, que toma la patología como su punto de partida, y continúa publicando en una cámara de eco* académica, como demuestra O’Hara et al (datos no publicados, retórica versus sustancia: ¿Qué tan nuevas son las «nuevas» pautas de obesidad de Canadá? 2021 unpublished data, rhetoric versus substance: how new are Canada’s ‘new’ obesity guidelines? 2021), y O’Hara y Taylor (2018) 11 . Esta situación no es diferente a la investigación en el campo del autismo, que ha tenido una revolución en los últimos 20 años a través de la introducción del movimiento de la neurodiversidad, replanteando los discursos de investigación lejos de la lente patológica de la desviación y hacia una de diferencia.
la promoción dogmática de la pérdida de peso individual ………… esté en desacuerdo con un enfoque holístico de la atención médica y los principios éticos de beneficencia y justicia social
Por lo tanto, es probable que la promoción dogmática de la pérdida de peso individual sea ineficaz, dañe las relaciones entre el paciente y el médico, promueva la sobre medicalización, propague el estigma del peso y esté en desacuerdo con un enfoque holístico de la atención médica y los principios éticos de beneficencia y justicia social. Las personas tienen «derecho a existir en sus cuerpos sin prejuicios, estigmatización, marginación u opresión» 1 .
Como defensores de nuestros pacientes, incluido su bienestar holístico y autonomía, nuestra capacitación puede colocarnos en una posición difícil. Como médicos, nuestro objetivo es centrar las necesidades de nuestros pacientes, sin embargo, llevamos un instinto profundamente arraigado de proteger el sistema de salud, de la carga económica a largo plazo que representa la obesidad, según nos han enseñado. Sin embargo, este conflicto de roles surge de la falsa base de que nuestros enfoques actuales centrados en el peso para la atención de pacientes individuales producirán resultados de salud sostenidos y mejorados y ahorros de costos para el sistema de atención médica a largo plazo.
CONCLUSION
Pedimos una mejor comprensión y enfoque de la educación los problemas y el discurso que rodean el peso y la salud. Necesitamos construir un sistema de salud que reconozca y tenga como objetivo eliminar el impacto de la desigualdad social en los resultados de salud, y reconocer que el estigma del peso perpetúa y magnifica las disparidades de salud en poblaciones ya marginadas. Si bien la legislación relacionada con la diversidad no protege a las personas de mayor peso de la discriminación, nosotros, como profesionales de la salud, tenemos una obligación de hacerlo. En la atención primaria, somos los gatekeepers de los servicios especializados y, por lo general, somos el primer puerto de escala de los pacientes para los problemas médicos. Lideremos el camino para desafiar la tradición y fomentar un cambio positivo.
Autores versión original
Sebastian CK Shaw, Honorary Clinical Lecturer, Department of Medical Education, Brighton and Sussex Medical School,Brighton.
Angela Meadows, Lecturer, Department of Psychology, University of Essex, Colchester.
- allostatic load, en el original. Es un concepto neurobiológico y psiquiátrico. Cuando el agente estresor se prolonga en el tiempo, no se alcanza la adaptación y se produce una activación desproporcionada o ineficaz, que da lugar a lo que se conoce como “carga alostática” . El concepto de alostasis: un paso más allá del estrés y la homeostasis
- ‘othering’ en el original, en español «otredad» o «alteridad», es un fenómeno en el que algunos individuos o grupos son definidos y etiquetados como que no encajan dentro de las normas de un grupo social. Es un efecto que influye en cómo las personas perciben y tratan a aquellos que son vistos como parte del grupo interno versus aquellos que son vistos como parte del grupo externo. A nivel individual, la otredad juega un papel en la formación de prejuicios contra personas y grupos. A mayor escala, también puede desempeñar un papel en la deshumanización de grupos enteros de personas que luego pueden explotarse para impulsar cambios en instituciones, gobiernos y sociedades. Puede conducir a la persecución de grupos marginados, la negación de derechos basados en identidades grupales o incluso actos de violencia contra otros. de What Is Othering?
- echo chamber en el original, cámara de eco en español. La información puede provenir de muchas fuentes y perspectivas diferentes. Pero cuando solo escuchas las mismas perspectivas y opiniones una y otra vez, puedes estar lo que se llama cámara de eco. Digital Media Literacy: What is an Echo Chamber?En los medios de comunicación de masas, una cámara de eco (en inglés echo chamber) es la descripción metafórica de una situación en la que la información, ideas o creencias son amplificadas por transmisión y repetición en un sistema «cerrado» donde las visiones diferentes o competidoras son censuradas o están prohibidas o minoritariamente representadas. El término se refiere por analogía a la cámara de eco acústica donde los sonidos reverberan. Wikipedia
«Por favor, tocaos las tetas»: el erróneo y dañino consejo de una diputada en el Congreso de España
por Mercedes Pérez-Fernández mpf1945@gmail.com y Juan Gérvas jjgervas@gmail.com
Por favor, tocaos las tetas» fue el consejo en rueda de prensa, en el Congreso de España. de la diputada Aina Vidal (de En Comú Podem) a las mujeres en el Día Contra el Cáncer de Mama. E insistió: «Quería empezar dirigiéndome a todas las mujeres de este país diciéndoles que por favor aprendan a tocarse las tetas. Que es muy importante. Es un grito que es necesario. Es una cuestión de aprendizaje, que es hasta divertido y nos puede salvar la salud y la vida. Es fundamental que desde todas las instituciones participemos de un conocimiento que salva vidas. Así que, por favor: tocaos las tetas», ha dicho la diputada.
La diputada no tiene quien le enseñe que la prevención puede hacer daño, mucho daño. De hecho, la auto-exploración de mamas, el realizar periodicamente un auto-examen de mamas, casi multiplica por dos las cirugías por biopsias innecesarias (con sus daños psicológicos y físicos) sin disminuir la mortalidad por cáncer de mama. La auto-exploración de mamas “no salva vidas” sino lesiona las mamas por las inútiles intervenciones quirúrgicas consiguientes.
Y lo sabemos desde 2001, con datos y estudios que concluyen sin dejar lugar a dudas. Todos las publicaciones confirman estos daños sin beneficios, como, por ejemplo, la Task Force en prevención de Canadá y aquí. De hecho, en Estados Unidos la Task Force en prevención no pide a los médicos que enseñen la auto-exploración de mama a las mujeres. Y, sobre todo, las Revisiones Cochrane lo dejan claro respecto a biopsia innecesarias sin impacto en la mortalidad.
En resumen: es prudente conocer el propio cuerpo, de las orejas a los talones, pasando por las mamas y la rabadilla pero “auto-exploración” de mamas ni para ti, ni para nadie (6).
Que alguien le enseñe a esta diputada que las palabras ignorantes pueden hacer mucho daño y que la prudencia es virtud que podría compatibilizar con ir de moderna e izquierdosa .
Otra cosa, claro, es disfrutar de estas tetas que la Naturaleza ha dado a las mujeres, mamas permanentes sorprendentes (que no se desarrollan sólo para dar de mamar, ni se atrofian después del periodo de lactancia como en otras hembras de mamíferos). Pero esa es otra historia.
«Para prevenir el cáncer de mama, para disminuir la probabilidad de que haya cáncer (prevención primaria, evitar el cáncer de mama; lo de la mamografía y la autoexploración, si sirviera, es prevención secundaria, detección precoz del cáncer):
1/ Menos radiología que afecte a mamas (especialmente en niñas y adolescentes, especialmente TAC-scanner, también especialmente mamografías de rutina innecesarias en todas las mujeres pero más innecesarias en menos de 50 años),
2/ Menos dioxina y otros contaminantes ambientales,
3/ Tenga hijos pronto y deles de mamar por largos periodos
y 4/ Evite hormonas como la terapia hormonal substitutiva (parches y demás) en la menopausia
por Mercedes Pérez-Fernández y Juan Gérvas
Teteras cósmicas y unicornios invisibles
Absence of evidence is not evidence of absence
Traducido de Teapots and unicorns: absence of evidence is not evidence of absence por Linda Ware
Ausencia de evidencia no es evidencia de la ausencia: nadie parece estar seguro de dónde proviene esta frase, aunque comúnmente se atribuye al astrónomo real, Martin Rees, un astrofísico y cosmólogo británico.
Captura en ocho palabras el importante mensaje de que es prácticamente imposible demostrar algo en negativo, es decir, que algo no existe.
El filósofo y matemático Betrand Russell intervino en el argumento. Utilizó el ejemplo de una ‘tetera cósmica’ para ilustrar su punto. Dijo que, aunque no podía ser refutado, nadie debería creerle si afirmaba, sin pruebas, que una pequeña tetera orbitaba el sol entre la Tierra y Marte (Boncheck, 2016). De manera similar, Martin Burton, Director de Cochrane UK, escribió que un unicornio invisible había estado pastando en su oficina e invitó a los lectores a demostrar que estaba equivocado.

Un concepto importante
En el ámbito de la ciencia médica, este concepto es importante. Se afirma, no con poca frecuencia, que un tratamiento ‘no tiene efecto’ o que ‘no hay diferencia’ entre dos tratamientos. Estas afirmaciones se pueden encontrar no solo en los medios de comunicación, sino también en los artículos científicos de los que derivan los titulares periodísticos. Se nos hace creer que si no hay evidencia confiable que pruebe un efecto o una diferencia, entonces no existe. Esto está mal.
La evidencia puede no ser fiable por varias razones, tales como:
- Los estudios pueden ser demasiado pequeños para detectar un efecto o una diferencia.
- El efecto o la diferencia puede ser muy, muy pequeño.
- Puede haber muy pocos datos o estudios insuficientes.
- La evidencia puede ser de muy baja calidad.
- Los estudios pueden haber sido mal diseñados
Perdido en la traducción: algunos ejemplos de los medios
“Giving children full-fat milk will not make them obese, study finds.” [Un estudio halla que ‘darles a los niños leche entera no los hará obesos’] (Telegraph, March 2020)

Una declaración audaz y contradictoria de que la leche entera no está relacionada con la obesidad infantil. Esto puede ser cierto, pero la investigación indicó que no había evidencia de que la leche entera y los productos lácteos con su grasa condujeran a niños con sobrepeso. Siempre existe la posibilidad de que un efecto no se haya detectado o sea muy pequeño. No es posible demostrar de manera concluyente que algo no existe.
Y otro….
“Using talcum powder does NOT raise the risk of ovarian cancer as study of 250000 women debunks fears after decades of uncertainty.” [‘El uso de polvos de talco NO aumenta el riesgo de cáncer de ovario, el estudio de 250000 mujeres desacredita los temores después de décadas de incertidumbre’. (Mail Online, January 2020)
Este titular proviene de una revisión de cuatro grandes estudios clínicos que analizan si el uso de talco en polvo en la vulva está relacionado con un aumento en los tumores de ovario. Aunque los hallazgos son tranquilizadores, los investigadores señalan que no pueden excluir la posibilidad de un aumento muy pequeño en el cáncer de ovario. Explican que el cáncer de ovario es un hallazgo relativamente raro y que los estudios pueden haber sido defectuosos.
Ausencia de evidencia: algunas revisiones Cochrane
Veamos ahora algunas revisiones Cochrane para dar dos ejemplos más.
Plasma convaleciente o inmunoglobulina hiperinmune para personas con COVID ‐ 19: una revisión rápida
Esta revisión sistemática importante y actual se acaba de publicar. Considera si administrar plasma de personas que se han recuperado de COVID-19 y que está lleno de anticuerpos contra el virus, ayuda a aquellos que están gravemente enfermos con la infección. Es una de las revisiones rápidas de Cochrane, que se han producido en respuesta a la pandemia.
La revisión analiza datos de ocho estudios muy pequeños, que incluyen solo 32 participantes. Los autores concluyen que no están seguros si el plasma convaleciente es efectivo para las personas ingresadas en el hospital con COVID-19. Hasta el momento no hay pruebas suficientes de alta certeza para conocer la respuesta a la pregunta. En otras palabras, no hay evidencia fiable de que ayude o perjudique. Hay 47 estudios en curso que se evaluarán a medida que se publiquen y sus datos se incluirán en la revisión. Con suerte, con el tiempo, será más claro si este es un tratamiento efectivo y seguro.
Intervenciones para controlar la halitosis (mal aliento)

Esta revisión considera diferentes formas de ayudar a la halitosis (mal aliento). Estos incluyen la limpieza mecánica (por ejemplo, limpiadores de lengua y cepillos de dientes), gomas de mascar, agentes desodorantes sistémicos (por ejemplo, extracto de hongos que usted come), agentes tópicos (como el gel que aplica), pastas dentales, enjuague bucal, tabletas, y la combinación de diferentes tratamientos. No está claro cuál, si alguno, funciona mejor para controlar el mal aliento. Esto no quiere decir que ninguno funcione, sino que no hay pruebas suficientes y de buena calidad para guiarnos.
Cuidado con las declaraciones audaces
Tenga cuidado con las declaraciones audaces de que algo no es efectivo, o no es diferente a otro tratamiento. Que no hay evidencia de un efecto o diferencia es muy diferente a decir que no hay efecto o diferencia.
Solo recuerda esa tetera cósmica y el unicornio invisible …