Categoría: Relación medico-paciente
Webinar Atención Primaria. Soluciones conocidas, ¿por dónde empezar?
Mi participación en el Crisis de la atención primaria: soluciones” desde el centro de salud de AECS emitido el 22 de enero de 2026
Crisis de la atención primaria: “soluciones” desde el centro de salud.
Cuando los pacientes llegan con respuestas
Traducido de When Patients Arrive With Answers por Sundar, Kumara Raja en JAMA 2025; 334; (8): 672-673. doi:10.1001/jama.2025.10678
…No es nada nuevo que los pacientes lleguen con información. Desde hace mucho tiempo traen recortes de periódico, resultados de búsquedas en Internet o notas de conversaciones con familiares. Las posibles soluciones que se transmiten en los hilos de WhatsApp han sido en ocasiones una parte integral de mis conversaciones clínicas
La búsqueda de información fuera del ámbito sanitario siempre ha formado parte del panorama asistencial.
Pero hay algo en este momento que parece diferente. La inteligencia artificial generativa (IA), con herramientas como ChatGPT, ofrece información de una manera que parece única, conversacional y personalizada. Su tono invita al diálogo. Su confianza implica competencia. Cada vez más, los pacientes traen a mi consulta conocimientos generados por la IA y, a veces, se sienten lo suficientemente seguros como para cuestionar mi evaluación y mi plan.
Había oído que estas herramientas eran útiles, pero solo comprendí su atractivo después de utilizarlas yo mismo. Estudios recientes han respaldado esta afirmación: los grandes modelos de lenguaje (LLM) muestran una sorprendente fortaleza en el razonamiento y el tono relacional. Después de verlo de primera mano, mi reacción fue sencilla: «Vaya, entiendo por qué a mis pacientes les gusta».
Sin embargo, comparar los LLM con los médicos parece intrínsecamente injusto.
[Comentario: como otras comparaciones, en este ejemplo o este]
Los médicos suelen trabajar bajo presión, con visitas apresuradas y bandejas de entrada desbordadas, ya que los sistemas de salud exigen productividad y rendimiento. Mi preocupación es que la investigación compara a los médicos, que no tienen el lujo de rendir al máximo en sistemas saturados, con los recursos inagotables de la IA generativa. No es una lucha justa, pero es la realidad. Creo que los pacientes pueden buscar respuestas claras, pero, sobre todo, quieren sentirse reconocidos, tranquilos y verdaderamente escuchados. Por desgracia, bajo el peso de las exigencias contrapuestas, eso es lo que a menudo se me escapa, no solo por las limitaciones sistémicas, sino también porque soy humano.
A pesar de las capacidades de la IA generativa, los pacientes siguen acudiendo a mí. Las herramientas que utilizan suelen ofrecer sugerencias fiables, pero al final se remiten a alguna versión de la conocida advertencia: «Consulte a un profesional médico». La responsabilidad de la atención sigue recayendo en el médico. Tanto en términos de responsabilidad civil, quién asumirá la culpa si algo sale mal o alguien resulta perjudicado, como en términos de responsabilidad, quién dará las órdenes para los planes de diagnóstico y las prescripciones de atención. Los médicos siguen siendo los guardianes (gatekeepers). En la práctica, esto significa atender las solicitudes de los pacientes, como una prueba de mesa basculante para los mareos intermitentes, pruebas que no son inusuales, pero que pueden no ser adecuadas en una etapa específica de la atención. Me encuentro explicando conceptos como el sobrediagnóstico, los falsos positivos u otros riesgos de pruebas innecesarias. En el mejor de los casos, el paciente entiende las ideas, aunque es difícil identificarse con ellas cuando uno es la persona que experimenta los síntomas. En el peor de los casos, parezco desdeñoso. No hay ninguna función que le diga a ChatGPT que los médicos carecen de acceso rutinario a las pruebas de mesa basculante o que las citas para ecocardiogramas se retrasan debido a la escasez de personal. Tengo que llevar esas limitaciones a la sala de exploración mientras sigo tratando de mantener la confianza.
Cuando hablo con estudiantes de medicina, noto que se está infiltrando un tipo diferente de paternalismo. Y lo he detectado en mi monólogo interior, aunque no lo diga en voz alta. La obsoleta frase «Probablemente lo hayan buscado en WebMD y crean que tienen cáncer» se ha transformado en una nueva frase, igual de desdeñosa: «Probablemente lo hayan buscado en ChatGPT y vayan a decirnos qué recetar». A menudo refleja una actitud defensiva por parte de los médicos, en lugar de un compromiso genuino, y conlleva un mensaje implícito: nosotros seguimos sabiendo más. Es una actitud que corre el riesgo de erosionar la sagrada y frágil confianza entre los médicos y los pacientes. Refuerza la sensación de que no estamos «en el mismo barco» que nuestros pacientes y que, en realidad, estamos actuando como guardianes en lugar de como socios. Irónicamente, esa es a menudo la razón por la que oigo a los pacientes recurrir a los LLM en primer lugar.
Una paciente dijo claramente: «Así es como puedo defenderme mejor». La palabra «defender» me llamó la atención. Es lo que se hace cuando se intenta convencer a alguien con más poder. Sé que los médicos siguen teniendo la última palabra a la hora de solicitar pruebas, derivaciones y planes de tratamiento, pero la palabra «defender» transmite la sensación de prepararse para una lucha. Cuando los pacientes se sienten ignorados, armarse de conocimientos se convierte en una estrategia para que se les tome en serio. Recuerdo vívidamente a otra paciente que, tras sufrir un aborto espontáneo, llegó con una serie de evaluaciones específicas que quería que se le realizaran. Su petición estaba cargada de dolor, rechazo previo y la silenciosa esperanza de que estar preparada pudiera finalmente llevarla a ser escuchada. No necesitó la estrategia habitual de lanzarse a una explicación sobre los falsos positivos, el sobrediagnóstico y las características de las pruebas. Desde la perspectiva de la paciente, me di cuenta de que todas las explicaciones cognitivas pueden sonar así: «Sigo sabiendo más que tú, independientemente de la herramienta que hayas utilizado, y voy a abrumarte con cosas que no entiendes». Lo que funcionó en ese momento fue muy diferente. Le dije: «Hablaremos de las opciones de pruebas. Pero primero, siento mucho tu pérdida. No puedo imaginar cómo te sientes. Quiero resolver esto con usted y hacer un plan juntos». Ese momento de reconocimiento fue lo que realmente abrió la puerta.
Nuestras funciones como médicos han cambiado constantemente desde mi formación. La atención centrada en el paciente y la colaboración formaban parte del léxico durante la carrera de medicina. Los médicos han evolucionado desde hace tiempo, pasando de ser expertos autoritarios a guías colaborativos, pero ahora el ritmo se está acelerando. La democratización del conocimiento médico exige a los médicos, más que nunca, una humildad relacional como prioridad.
Ver las visitas informadas por la IA como oportunidades para un diálogo más profundo en lugar de amenazas a la autoridad clínica puede parecer una aspiración, pero refleja un cambio necesario. Los retos prácticos son reales. Los pacientes pueden acudir con expectativas poco realistas o citar recomendaciones que no se ajustan a las directrices basadas en la evidencia o que son poco prácticas para un determinado entorno de recursos. Estos momentos no son nuevos. Durante mucho tiempo hemos tenido que explicar por qué no siempre es necesaria una resonancia magnética para el dolor de espalda o por qué los antibióticos no ayudan a una infección viral. Sabemos que la solución no es cerrar estas conversaciones, sino abordarlas con paciencia y curiosidad. La medicina siempre ha dependido de las relaciones. Lo que está cambiando es cómo comienzan esas relaciones y lo que los pacientes aportan. Si los pacientes se arman de información para ser escuchados, nuestra tarea como médicos es recibirlos con reconocimiento, no con resistencia. Al hacerlo, preservamos lo que siempre ha hecho humana a la medicina: la voluntad de compartir juntos el significado, la incertidumbre y la esperanza.
Escribas digitales
Extracto y traducción de Unintended consequences of using ambient scribes in general practice. BMJ 2025; 390 doi: https://doi.org/10.1136/bmj-2025-085754 (Publicado el 27 de agosto 2025)
Los ambient scribes* han despertado rápidamente el interés internacional entre los profesionales sanitarios, los investigadores y los proveedores comerciales, y se estima que más de 100 empresas ofrecen servicios de transcriptores ambientales en entornos sanitarios de todo el mundo. También conocidos como tecnologías de voz ambiental o transcriptores digitales, los transcriptores ambientales transcriben las consultas en tiempo real y generan resúmenes para su uso en las notas de los pacientes. Algunos pueden solicitar pruebas o redactar cartas de derivación, y es posible que pronto puedan generar consejos o indicaciones personalizadas durante las consultas (fig. 1).⁴
*Ambient scribes: El término inglés relacionado con la IA de «ambient scribes» puede traducirse al español como «escribas ambientales», «transcriptores ambientales» o «escribas digitales», incluso «escribientes digitales, dependiendo del contexto.
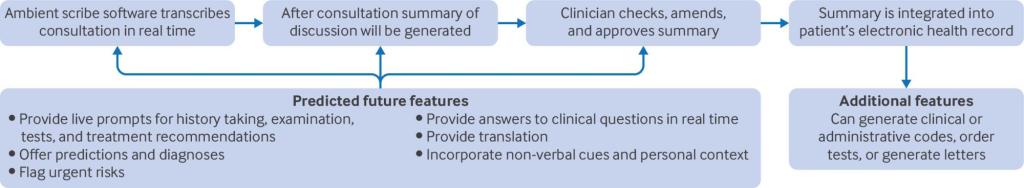
El entusiasmo en torno a los escribas ambientales se ve reforzado por las primeras investigaciones y comentarios que sugieren que ahorran tiempo, permiten a los médicos centrarse en sus pacientes, reducen la carga cognitiva y son aceptables para los pacientes y los médicos. Sin embargo, gran parte de la bibliografía actual se centra en resultados u opiniones a corto plazo.
Los posibles beneficios y riesgos de los escribas ambientales pueden clasificarse en los seis ámbitos de la calidad de la atención (tabla 1). Consideramos estos efectos en el contexto de la precisión, el arte de ejercer o práctica de la medicina, las normativas, responsabilidades y derechos, y el efecto sobre la carga de trabajo.
Un futuro digital seguro
Aún está por ver si los escribas ambientales son la panacea para la sobrecarga de trabajo de los médicos de cabecera, pero parece poco probable, dado que las presiones no se limitan a la toma de notas. No obstante, su rápida adopción no es de extrañar en un contexto en el que el Gobierno del Reino Unido hace hincapié en las tecnologías de inteligencia artificial como posible solución a la crisis de los servicios públicos, junto con el oportunismo comercial. No se trata de si se utilizarán, sino de cómo garantizar que su implementación respalde todos los ámbitos de la asistencia sanitaria de calidad, sin comprometerlos.
| Mensajes clave El uso de escribas ambientales o digitales por parte de los médicos generales está aumentando rápidamente y se considera que tiene el potencial de reducir la carga de trabajo administrativo. Los escribas también tienen el potencial de tener efectos no deseados en la calidad de la atención y la toma de decisiones clínicas. Se carece de pruebas sobre los efectos indirectos y a largo plazo de los escribas ambientales. También es necesario aclarar las responsabilidades y los derechos que conlleva el uso de escribas ambientales. Hasta que se disponga de pruebas, los médicos deben utilizar la tecnología con diligencia y precaución. |
Adenda, fragmento de la editorial: Bravo Toledo R. Atención primaria y transformación digital. Aten Primaria. 2025 Aug 8;57(11):103360. doi: 10.1016/j.aprim.2025.103360.
El pionerismo o adanismo 7, o la costumbre de gestores y políticos de presentar proyectos como novedosos e innovadores, dando por sentado su éxito y como si nadie los hubiera realizado anteriormente, es un fenómeno demasiado presente en cuanto se habla de nuevas tecnologías y TD. Un ejemplo relevante es la reciente implantación de sistemas de escribientes médicos digitales en diversos servicios sanitarios autonómicos 8. Estas aplicaciones, basadas en inteligencia artificial generativa, automatizan la redacción de notas clínicas a partir de la conversación médico-paciente y las versiones más actuales superan ampliamente la simple transcripción 9. Si bien han demostrado utilidad en países como Estados Unidos, donde la documentación clínica rigurosa es imprescindible, su adopción en la atención primaria española siembra una serie de dudas. La ausencia previa de la figura del “medical scribe”, al cual estas aplicaciones sustituyen, la escasa valoración de una documentación clínica detallada en la AP española, sumadas a deficiencias en los actuales historiales electrónicos, sugieren la necesidad de profundas adaptaciones tecnológicas y culturales antes de lograr que estos sistemas tengan un impacto significativo.
La recogida de datos está en el mismo corazón de la asistencia clínica; se facilitan muchas de las actividades relacionadas con la atención al paciente. Estos datos están anonimizados y custodiados, suponemos, por la sanidad pública, pero estas garantías se han visto demasiadas veces quebradas, como para pensar que son inquebrantables. Las nuevas propuestas de IA suponen una amenaza a la confidencialidad, ya que ya no sería necesario acceder a los registros clínicos, ni siquiera contar con la complicidad del médico que transcribe; bastaría con tener acceso, por ejemplo, a las conversaciones grabadas para disponer de una información que se puede utilizar de muy diversas maneras, no relacionadas precisamente con la salud. La ausencia de una planificación adecuada en la transformación digital puede conducir a la aparición de la brecha digital, en tanto en cuanto ocasiona las desigualdades en el acceso, el uso y las habilidades en relación con las TIC entre distintos grupos de personas 10.
Por último, es sorprendente la falta de regulación de todos los proyectos relacionados con las nuevas tecnologías. Al contrario que otras intervenciones sanitarias como medicamentos o dispositivos médicos, a los proyectos de transformación digital no se les pide, en nuestro país, que sean eficaces y eficientes y mucho menos efectivos: podríamos decir que no hay evidencias salvo proyectos piloto trucados y un ensimismamiento general digno del cervantino retablo de las maravillas.
El efecto Rumpelstiltskin: conozca el nombre del alivio que brinda un diagnóstico
Traducción de The Rumpelstiltskin Effect: Meet the Name for the Relief a Diagnosis Brings. Disponible en https://www.psychiatrymargins.com/p/the-rumpelstiltskin-effect-meet-the
Alan Levinovitz (profesor de filosofía y religión en la Universidad James Madison) y yo publicamos un nuevo artículo hoy en BJPsych Bulletin, «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico«, en el que le damos al poder curativo del diagnóstico un nombre apropiado. El artículo es de acceso abierto y los alentamos a todos a leerlo. La siguiente es una versión abreviada del original.
Los médicos de todas las disciplinas están muy familiarizados con una característica inusual de los diagnósticos descriptivos. Los términos diagnósticos, a pesar de su naturaleza no etiológica, parecen ofrecer una perspectiva explicativa a muchos pacientes, a veces con efectos profundos.
En un artículo del New York Times sobre los diagnósticos de TDAH en adultos mayores, una mujer diagnosticada a los 53 años describió su reacción de la siguiente manera: «Lloré de alegría», dijo. «Sabía que no estaba loca. Sabía que no estaba rota. No era un fracaso. No era perezosa, como me habían dicho durante la mayor parte de mi vida. No era estúpida».
Los médicos de diversas disciplinas y entornos observan esta dinámica en diversos diagnósticos: cefalea tensional, tinnitus, síndrome de fatiga crónica, síndrome de piernas inquietas, trastorno de insomnio, síndrome del intestino irritable, dispepsia funcional, urticaria idiopática crónica y espectro autista, por nombrar algunos.
Sus experiencias ponen de relieve un fenómeno médico sorprendente, descuidado y sin nombre:
El efecto terapéutico de un diagnóstico clínico, independiente de cualquier otra intervención, donde el diagnóstico clínico se refiere a la clasificación de las experiencias de la persona en una categoría clínica por parte de un médico o del propio paciente.
A esto lo llamamos el «efecto Rumpelstiltskin».
En el clásico cuento popular de los hermanos Grimm, «Rumpelstiltskin», una joven promete su primogénito a un hombrecillo a cambio de la habilidad de convertir la paja en oro. Cuando él viene a cobrar, ella le suplica clemencia y él le ofrece una salida. Ella debe adivinar su nombre.

Ahora convertida en reina, la mujer repasa todos los nombres de la lengua alemana, así como todos los apodos coloquiales que se le ocurren. Ninguno funciona. Finalmente, su sirviente descubre el nombre altamente esotérico del hombrecillo, Rumpelstiltskin, y ella queda liberada de su obligación.
Es fundamental que la fuente de la grave angustia de la reina no tenga un nombre familiar. Tampoco puede sustituirlo por una descripción profana como «hombrecillo gracioso». Se requiere un conocimiento esotérico del nombre oficial para controlar lo que la aflige. En cuanto conoce el nombre, el problema se resuelve por sí solo.
Este tipo de cuento popular (tipo 500 de Aarne-Thompson) aparece en numerosas culturas. Los detalles varían, pero el tema es idéntico. Descubrir el nombre esotérico, es controlar y destruir la fuente del sufrimiento. El exorcismo tradicional funciona según un principio similar. Existen términos comunes para las aflicciones atribuidas a los demonios: pereza, mendacidad, gula, etc. Sin embargo, cuando los esfuerzos normales para superar la pereza son insuficientes, se recurre a un exorcista. Descubrir el nombre del demonio es crucial para controlarlo, no solo la pereza, sino Belphegor, el demonio de la pereza, por lo que los tratados demonológicos y los exorcistas dedican tanto tiempo a los nombres, desde la antigua China hasta la Inglaterra moderna. Abundan otros ejemplos, desde las prácticas culturales de mantener en secreto los nombres verdaderos, hasta la literatura contemporánea, como la clásica serie de libros Terramar de Ursula Le Guin, en la que los magos solo pueden controlar lo que nombran correctamente.
Este principio también se aplica en la medicina moderna. Si un diagnóstico clínico puede tener un efecto terapéutico, entonces, al menos en algunos casos, los diagnósticos son intervenciones médicas en sí mismas y deben tratarse e investigarse como tales. Del mismo modo, el autodiagnóstico puede entenderse como un intento de garantizar el efecto terapéutico de una intervención médica a la que los pacientes no tienen acceso oficial.
Aunque el fenómeno no se ha estudiado exhaustivamente con este nombre, las investigaciones ya apuntan a su realidad. Las revisiones sistemáticas de las etiquetas diagnósticas (O’Connor et al, 2018; Sims et al, 2021) muestran que un nuevo nombre para una vieja lucha suele aportar validación, alivio y empoderamiento. Proporciona un lenguaje común para hablar con los médicos, la familia y los compañeros. Puede facilitar la conexión con comunidades de apoyo y movimientos de defensa. El efecto Rumpelstiltskin también parece un primo plausible del efecto placebo, en el que las expectativas por sí solas producen cambios medibles en los síntomas.
Posibles mecanismos
1) Perspectiva clínica y avance hermenéutico
Fundamentalmente, un diagnóstico clínico invita a los pacientes a ver sus experiencias a través de la óptica médica. El marco interpretativo médico reconoce el sufrimiento de formas que el lenguaje cotidiano a menudo no puede, ya que este último tiende a caracterizar los problemas como deficiencias personales. El lenguaje clínico también está más estandarizado que el lenguaje cotidiano, lo que ofrece al menos la apariencia de un marco explicativo coherente para la discapacidad de una persona.
La filósofa Miranda Fricker utiliza el ejemplo de la depresión posparto para ilustrar cómo el acto de nombrar un fenómeno puede servir como un momento transformador de comprensión. En su libro de 2007 Epistemic Injustice, cita a una mujer que describe su primer encuentro con la depresión posparto como un diagnóstico médico:
«En mi grupo, la gente empezó a hablar sobre la depresión posparto. En esos cuarenta y cinco minutos, me di cuenta de que lo que me había estado echando en cara a mí misma, y lo que mi marido me había estado echando en cara, no era una deficiencia personal mía. Era una combinación de factores fisiológicos y un problema social real: el aislamiento. Esa revelación fue uno de esos momentos que te convierten en feminista para siempre». (p. 149)
La falta de un concepto reconocido para la depresión posparto creó una «oscuridad hermenéutica», una brecha en la comprensión colectiva que privó a las personas de la capacidad de comprender plenamente sus experiencias.
Además de una etiqueta médica, un diagnóstico también funciona como una herramienta social para hacer comprensible un sufrimiento que antes no se podía expresar. Sentirse comprendido, por uno mismo y por los demás, es un bien psicológico que podría contribuir al efecto Rumpelstiltskin. El nombre oficial sirve de puente entre las experiencias individuales y los patrones generalizados.
2) Asociaciones aprendidas, el poder de los rituales y el papel del enfermo
En la mayoría de los casos, el diagnóstico es el preludio de la atención médica y el tratamiento. Otro mecanismo que interviene en el efecto Rumpelstiltskin puede ser una asociación adquirida entre la denominación de una enfermedad en un contexto médico, la promesa de alivio y el acceso al «papel del enfermo». Cuando un paciente recibe un diagnóstico, este le ofrece esperanza y tranquilidad. La asociación puede seguir actuando incluso en situaciones en las que se realiza un diagnóstico, pero no se busca tratamiento o no hay ninguno disponible.
Este proceso se ve amplificado por el poder de los rituales culturalmente sancionados. Los términos diagnósticos son construcciones ritualizadas imbuidas de autoridad institucional. Cuando un especialista nombra oficialmente una afección, esta actúa como un estímulo condicionado, que evoca una expectativa de atención y recuperación profundamente arraigada en las sociedades humanas. El alivio anticipatorio sería particularmente eficaz en contextos culturales que posicionan los diagnósticos médicos como autoritarios y transformadores.
3) Alivio de la ambigüedad cognitiva.
Recibir un diagnóstico resuelve la ambigüedad cognitiva que acompaña al sufrimiento inexplicable. Los pacientes con problemas sin diagnosticar suelen luchar contra la confusión y tienen dificultades para comunicar sus experiencias a los demás e incluso a sí mismos. Un diagnóstico descriptivo proporciona una explicación prototípica que alivia estas dificultades. Aunque no ofrece una respuesta etiológica, el diagnóstico descriptivo funciona como un marco que organiza síntomas dispares en un patrón legible y estandarizado: un problema reconocido que comparten personas de todo el mundo con síntomas básicos que han sido descritos en libros de texto y estudiados por expertos. Un diagnóstico alivia la incertidumbre al introducir una etiqueta categórica en torno a la cual se puede construir una narrativa. Un diagnóstico proporciona a los pacientes las herramientas para construir una historia que explique su sufrimiento y lo haga comprensible.
Curiosamente, vemos este mecanismo potencial en los orígenes del cuento de Rumpelstiltskin. La etimología del extraño nombre del hombrecillo se remonta típicamente a un duende doméstico alemán, «pequeño traqueteo», al que se culpaba de ruidos inexplicables y movimientos misteriosos de objetos. Este nombre esotérico es en realidad una explicación de lo que de otro modo sería inexplicable.
Diagnóstico y daño iatrogénico
Los diagnósticos médicos también tienen posibles desventajas. Un diagnóstico también puede provocar miedo, estigma y autolimitación involuntaria. Puede alterar la forma en que las personas se ven a sí mismas y cómo las ven los demás, a veces de manera alienante. En psiquiatría especialmente, las etiquetas pueden conllevar una carga cultural, conducir a la discriminación o fomentar efectos circulares en los que el diagnóstico moldea el comportamiento y la identidad en ciclos que se refuerzan a sí mismos. Algunas personas rechazan por completo el marco diagnóstico y prefieren ver sus experiencias como espirituales, creativas o ajenas al lenguaje del trastorno. Para ellas, el nombre oficial puede resultar intrusivo, incluso perjudicial. Y cuando un diagnóstico se malinterpreta como un defecto fijo, puede socavar la capacidad de acción, convirtiéndose en una profecía autocumplida. El impulso terapéutico inicial también puede desvanecerse si los beneficios prometidos, como un tratamiento eficaz y una comunidad de apoyo, no se materializan.
Implicaciones clínicas y líneas de investigación
Si el efecto Rumpelstiltskin es tan real y común como sospechamos, plantea cuestiones prácticas. Los médicos deben ser conscientes de que parte de la mejoría de un paciente puede deberse al propio nombre, y no solo al tratamiento. Cuando un paciente busca un diagnóstico específico, puede ser útil explorar qué espera obtener de ese diagnóstico y considerar si esas necesidades pueden satisfacerse junto con la etiqueta o independientemente de ella. Pedimos un programa de investigación estructurado para explorar y cuantificar este efecto y comprender su relación con fenómenos relacionados, como el efecto placebo. Este trabajo podría perfeccionar la práctica clínica y ayudar a los pacientes a acceder a los beneficios de la denominación sin caer en sus trampas.
El efecto Rumpelstiltskin nos recuerda que lo simbólico, lo cultural y lo narrativo están entretejidos en el tejido de la medicina. Nombrar puede ser parte de la curación. Es hora de que estudiemos este efecto con la atención que merece.
Lea el artículo completo en BJPsych Bulletin: «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico». “The Rumpelstiltskin Effect: Therapeutic Repercussions of Clinical Diagnosis.

Diagnóstico médico: ten cuidado con lo que deseas
Suzanne O’Sullivan es una neuróloga irlandesa que vive en el Reino Unido, y trabaja en una unidad especializada en epilepsia. Sin embargo, su campo de estudio va mucho más allá, mostrando un interés particular por las patologías psicosomáticas. Durante su trayectoria profesional, ha obtenido una significativa experiencia en el tratamiento de pacientes que, después de visitar múltiples doctores y realizar innumerables exámenes diagnóstico, acudían a su consulta en búsqueda de soluciones.
Su primer libro de divulgación, «Todo está en tu cabeza», nos guía con rigor y sin falsa conmiseración por el complejo mundo de las enfermedades psicosomáticas. Relata casos reales y muestra la dificultad de abordar estos trastornos en una sociedad que a menudo los estigmatiza. He comentado este libro en varias ocasiones con colegas y, para mi sorpresa, pese a estar traducido al español, creo que no goza del reconocimiento que merece.
También leí su segundo libro, «El cerebro convulso», donde la autora desentraña los enigmas del cerebro y los retos diagnósticos a los que se enfrenta un neurólogo. Cuando supe del lanzamiento de su tercer libro, «The Age of Diagnosis», no dudé en reservarlo de inmediato, convencido de que me cautivaría tanto por la autora—ya conocida y amena—como por el propio tema, que ha ocupado buena parte de mi interés profesional en los últimos años.
Desde que lo tuve entre mis manos, la intención era escribir una reseña para este blog, pero aún no he terminado el libro y además, hace apenas dos días, se publicó una excelente reseña de Richard Smith en el BMJ, a quien también admiro, y cuya valoración supera sin duda lo que yo podría expresar. Por ello, he decidido traducirla y compartirla aquí para quienes estén interesados en esta obra.
La explosión del diagnóstico: un nuevo e importante libro intenta comprender lo que está ocurriendo
Por Richard Smith, chair
Traducción no autorizada de BMJ 2025; 389 doi: https://doi.org/10.1136/bmj.r772 (Published 16 April 2025)Cite this as: BMJ 2025;389:r772
Darcie es una mujer de unos 20 años con migraña, síndrome de Ehlers-Danlos hipermóvil, anorexia, síndrome del intestino irritable, síndrome de taquicardia postural ortostática, autismo, trastorno por déficit de atención con hiperactividad (TDAH), depresión y ansiedad. Fue remitida a la neuróloga Suzanne O’Sullivan porque desarrolló convulsiones. O’Sullivan, especializada en afecciones psicosomáticas, realizó pruebas minuciosas y, como esperaba, no detectó ninguna enfermedad cerebral en Darcie. Sin embargo, insiste en que Darcie no está fingiendo sus convulsiones y que son «tan perturbadoras para la vida como una enfermedad cerebral como la epilepsia».
Ver a muchos pacientes como Darcie, discapacitados por múltiples diagnósticos ha sido uno de los estímulos que han llevado a O’Sullivan a escribir su nuevo e importante libro, La era del diagnóstico: Enfermedad, salud y por qué la medicina ha ido demasiado lejos.1 ¿Por qué la gente, sobre todo los jóvenes, acumula tantos diagnósticos? Otro estímulo ha sido el enorme aumento del número de personas que padecen una discapacidad, reciben una gama cada vez más amplia de diagnósticos o sufren problemas de salud mental.
En Gran Bretaña, las personas que reciben una prestación por discapacidad han pasado de 3,9 millones en mayo de 2002 a 6,9 millones en febrero de 2024.2 Más de la mitad reciben la prestación por un trastorno de salud mental. Alrededor de dos millones de personas en Gran Bretaña, casi el 3% de la población, padecen covid persistente, una afección que se nombró por primera vez en Twitter (X) el 20 de mayo de 2020.3 O’Sullivan escribe que, en su opinión, la mayoría de los casos son psicosomáticos y, como resultado, ha recibido muchas críticas.
Un estudio de 2023 encontró un aumento de 20 veces en los diagnósticos de TDAH y un aumento de 50 veces en las prescripciones de TDAH en hombres de 18 a 29 años de 2000 a 2018.4 Un estudio de 2021 mostró un aumento de ocho veces en los nuevos diagnósticos de autismo de 1998 a 2018, y 1,2 millones de personas en Inglaterra están a la espera de ser evaluados para la condición.5
Las prescripciones de antidepresivos casi se duplicaron en Inglaterra de 2011 a 2023, pasando de 47,3 millones a 85,6 millones.6 Estos patrones no son exclusivos del Reino Unido. En Estados Unidos, las tasas de depresión y ansiedad en niños aumentaron del 5,4% en 2003 al 8,4% en 2012.7 O’Sullivan escribe: «La institución benéfica sobre la enfermedad de Lyme de Australia estima que hasta medio millón de personas han sido diagnosticadas con la enfermedad de Lyme adquirida en Australia, a pesar de que los científicos afirman que esto es imposible.»
La gente quiere diagnósticos
El aumento de los diagnósticos no se limita a los problemas de salud mental. La aparición de los diagnósticos de prediabetes y prehipertensión aumentó en millones el número de personas con un diagnóstico sólo en el Reino Unido. Las pruebas de cribado -por ejemplo, del cáncer de próstata y de mama- dan a muchas personas un diagnóstico que puede conducir a un tratamiento eficaz, pero que también puede resultar ser finalmente un falso positivo o conducir a un tratamiento drástico que quizá no era necesario. Como señala O’Sullivan, los pacientes operados de cánceres que no les habrían matado contarán como éxitos, lo que aumentará el apetito por el cribado. El riesgo de cirugía innecesaria aumenta con el cribado de genes asociados al cáncer.
¿Reflejan estos aumentos en los diagnósticos un aumento de la enfermedad, una mayor concienciación, una deriva diagnóstica o algo más profundo? Hay pocas pruebas convincentes de un verdadero aumento de la enfermedad y, desde luego, no las suficientes para explicar la explosión de muchos diagnósticos. O’Sullivan muestra que, en la mayoría de los diagnósticos, los aumentos se dan entre personas con afecciones leves. Hay, por ejemplo, niños gravemente discapacitados por autismo, pero el aumento espectacular se da en personas con discapacidad leve a las que hasta hace poco no se les habría diagnosticado autismo. Las ediciones del Manual Diagnóstico y Estadístico de los Trastornos Mentales -la Biblia de los psiquiatras- han ampliado las definiciones de afecciones como el autismo, el TDAH y el trastorno de duelo patológico. Sin embargo, O’Sullivan cree que el gran aumento se produce en el entusiasmo por los diagnósticos entre los profesionales sanitarios y entre las personas que se autodiagnostican. «Los médicos», escribe, «están algo convencidos por [su] papel en la vida de la gente como salvadores y consoladores». Si la gente quiere diagnósticos, los tendrá.
Y la gente quiere diagnósticos. O’Sullivan habló con mucha gente para preparar su libro y descubrió que casi todas las personas con un diagnóstico leve o lo que podría llamarse un diagnóstico «incierto» o «dudoso» estaban contentas de habérselo dado.
«La gente», escribe, «se esfuerza por luchar contra la incertidumbre”. Queremos respuestas. Queremos que nos expliquen nuestros fracasos. Esperamos demasiado de nosotros mismos y de nuestros hijos. La expectativa de una buena salud constante, éxito y una transición suave a través de la vida se encuentra con la decepción cuando no funciona de esa manera. Las explicaciones médicas se han convertido en la tirita que utilizamos para ayudarnos a gestionar esa decepción». Por desgracia, observa O’Sullivan, hay pocas pruebas de que los diagnósticos conduzcan a una mejora de la vida, las relaciones o el trabajo de las personas.
Los diagnósticos también conllevan riesgos. Están los riesgos obvios en torno al empleo y los seguros, pero también pueden acarrear síntomas. O’Sullivan escribe: «Las etiquetas diagnósticas tienen el poder de crear enfermedad en ausencia de enfermedad porque los pensamientos, las ideas y las emociones se promulgan a través del cuerpo». Los síntomas aparecen después del diagnóstico o empeoran con él. Las agitaciones y molestias que todos sentimos en el cuerpo pueden evolucionar para ajustarse al diagnóstico
Los diagnósticos también conllevan riesgos. Están los riesgos obvios en torno al empleo y los seguros, pero también pueden acarrear síntomas. O’Sullivan escribe: «Las etiquetas diagnósticas tienen el poder de crear enfermedad en ausencia de enfermedad porque los pensamientos, las ideas y las emociones se promulgan a través del cuerpo». Los síntomas aparecen después del diagnóstico o empeoran con él. Las agitaciones y molestias que todos sentimos en el cuerpo pueden evolucionar para ajustarse al diagnóstico.
Fundamental para la identidad
O’Sullivan comienza su libro con un capítulo sobre la enfermedad de Huntington: una afección en la que, excepcionalmente, una prueba positiva para el gen significa definitivamente que se tiene o se va a desarrollar la enfermedad y una prueba negativa significa que no se tiene y que nunca se tendrá. Antes de que se desarrollara la prueba genética, los interesados en la enfermedad daban por sentado que todas las personas en riesgo se harían la prueba en cuanto estuviera disponible, pero la mayoría de la gente no lo hace.
De hecho, en el NHS de Inglaterra se necesitan tres consultas con un asesor genético antes de someterse a la prueba de la enfermedad de Huntington, para asegurarse de que se comprenden plenamente las consecuencias de un diagnóstico. Esto contrasta con otros diagnósticos que se dan con demasiada facilidad y con la suposición de que si, por ejemplo, tuviéramos una prueba para la demencia (que nunca tendrá el mismo valor predictivo que una prueba para la enfermedad de Huntington), todo el mundo en situación de riesgo querría hacerse la prueba.
El libro cuenta la historia de dos hijas de una mujer con la enfermedad de Huntington. Habían visto cómo se desarrollaba la enfermedad en su madre y conocían los síntomas. Ambas empezaron a desarrollar síntomas -golpearse con las cosas, olvidar nombres, etc.- y las dos supusieron que padecían la enfermedad. Pero cuando se les hizo la prueba, una de las hermanas la tenía y la otra no.
Un diagnóstico puede convertirse en un elemento central de la identidad de alguien. O’Sullivan incluye una cita de un paciente con autismo leve: «Sin el autismo, no sabría que no soy vago. Ahora sé que no puedo obligarme físicamente a hacer cosas porque tengo la dopamina equivocada. Sin el autismo, nunca habría aprendido que tengo una evitación patológica de la demanda. Nunca habría aprendido que hay una razón por la que tengo todas las cosas por las que he estado tan inseguro toda mi vida.»
La paciente se considera a sí misma una «persona autista» porque ser autista forma parte de su identidad. Padecer COVID persistente, la enfermedad de Lyme o TDAH puede definir quién eres y qué eres, y puede convertirte en parte de una comunidad. Incluso puede darte una causa: por ejemplo, luchar por que se investigue más sobre la afección o participar en la elaboración de directrices sobre la enfermedad. Pero, advierte O’Sullivan, «cuando un problema médico forma parte de la identidad de una persona, se convierte en algo insoslayable.
Las personas con un diagnóstico pueden unirse a un grupo con ese diagnóstico y entonces estar expuestas a información no sólo sobre esa afección, sino sobre otras que pueden causar síntomas similares. Probablemente así es como Darcie consiguió acumular tantos diagnósticos.
Los diagnósticos pueden ser incapacitantes para las personas, y también pueden perjudicar a los demás. La proliferación de personas con enfermedades leves puede restar atención y recursos a las personas con formas más graves de la enfermedad. Las personas pueden verse incapacitadas para trabajar y verse obligadas a vivir de subsidios. El gobierno británico se ha visto desbordado por el aumento de las prestaciones por discapacidad, que pasarán de unos 1.100 millones de libras en 1985-86 a 39.100 millones en 2023-24. La previsión es que el total de prestaciones sanitarias y por incapacidad siga aumentando, hasta alcanzar los 100.700 millones de libras en 2029-30.
El Gobierno ha respondido recortando las prestaciones, pero los recortes son un instrumento contundente para distinguir entre las personas con necesidades profundas y las que no sólo podrían trabajar, sino que se beneficiarían de ello.8 O’Sullivan, cuya compasión se percibe claramente en sus escritos, deja claro en su podcast del BMJ que no apoya los recortes de las prestaciones, pero irónicamente es el enorme aumento de los diagnósticos lo que hace que su libro no sólo sea importante desde el punto de vista médico, sino también político.
Factores externos de estrés
O’Sullivan no tiene una solución para el aumento de los diagnósticos, pero deja claro que el incremento es excesivo y está trayendo más problemas que beneficios. Pide a los médicos que sean más cuidadosos y subraya que los diagnósticos rara vez se basan únicamente en los resultados de las pruebas. Hay que tener muy en cuenta el historial clínico y todas las circunstancias que han llevado a una persona a acudir al médico.
O’Sullivan se describe a sí misma como «psicóloga»: «Espero que ayudar a las personas a entender que algo en su entorno social les ha hecho enfermar les dé control sobre cómo afrontar los factores de estrés externos en el futuro. Temo que una visión que hable demasiado de procesos biológicos internos convierta a las personas en víctimas pasivas de su trastorno médico, lo que les quita el control».
Mientras leía el libro de O’Sullivan empecé a reflexionar sobre lo que podría llamarse la medicalización de toda nuestra sociedad. Junto al aumento de los diagnósticos, los datos muestran que casi la mitad del gasto público se destina al SNS, frente al 25% de hace sólo dos o tres décadas. El NHS es ahora el mayor empleador del país. Entre 1949 y 2018 la población de Inglaterra y Gales creció un 30%, pero el número de consultores hospitalarios en Inglaterra se multiplicó por 13. Sin embargo, hay 7,5 millones de casos en listas de espera, y la satisfacción de los ciudadanos con el NHS ha caído a su punto más bajo, ya que solo el 21% dice estar satisfecho.
En el libro de Ivan Illich de 1976 Los límites de la medicina 9 , un texto denso pero hermoso al que vuelvo con frecuencia, habla de tres tipos de iatrogenia: clínica, social y cultural. En la sección dedicada a la iatrogenia clínica, habla de la medicina ineficaz y de los daños causados por la medicina, temas que ahora nos resultan familiares, pero de los que se hablaba menos en los años setenta, cuando la medicina moderna parecía arrasar con todo. Entre las características de la iatrogenia social que enumera Illich figuran el enorme crecimiento y el aumento del coste de la atención sanitaria y el incremento del tamaño, el alcance y el poder de las empresas farmacéuticas.
Pero la iatrogenia cultural es quizá la más importante y, en última instancia, la más perniciosa. Illich parte de la premisa irrefutable de que el sufrimiento, el dolor, la enfermedad, el deterioro, el fracaso, la decepción, el declive y la muerte son partes inevitables de la vida. Las culturas tradicionales, a menudo con la religión a la cabeza, proporcionaron medios para afrontar y encontrar sentido a estos fenómenos. La medicina moderna, argumenta Illich, ha barrido esos medios tradicionales con la falsa promesa de poder gestionar esos fenómenos con medios en gran medida técnicos. Nos hemos quedado desamparados, sobre todo cuando se trata de dar sentido en lugar de fármacos o cirugía. «La iatrogénesis cultural», escribió, «se instala cuando la corporación médica mina la voluntad de la gente de sufrir su realidad».
Illich, que falleció en 2002, vio cómo la enfermedad se extendía a medida que aumentaba el poder médico, pero no previó que la gente buscara diagnósticos para etiquetar y dar sentido a los problemas, fracasos o decepciones de su vida. Pero no es de extrañar: ¿dónde más puede buscar la gente cuando, como afirmaba Illich, «la atención sanitaria se ha convertido en una monolítica religión mundial»?
Mi último pensamiento al leer el magnífico libro de O’Sullivan fue recordar la predicción de Uwe Reinhardt, el ingenioso profesor de economía sanitaria de Princeton, de que con el tiempo «todo el mundo trabajará para un hospital o en uno».
Ternura clínica
por Mercedes Pérez Fernández y Juan Gérvas. Médicos generales jubilados, Equipo CESCA, Madrid (España)
Introducción
La ternura es ese sentimiento que nos pone “tiernos” ante el amor y el dolor, una conmoción interior que nos une entrañablemente a quien amamos o/y a quien sufre, un estado de ánimo que nos predispone a la ayuda, una maleabilidad para “deformarnos” con facilidad y adaptarnos a quien nos necesita con cordialidad apropiada a la situación. Ternura es lo opuesto a crueldad, dureza, frialdad, indiferencia y maldad pues implica trato digno y respetuoso. En la consulta, la ternura pone al Otro en el centro de nuestro corazón para dar la mejor respuesta clínica posible.
La ternura es parte de la espiritualidad que nos hace vibrar a los humanos, espiritualidad como sentimiento general que responde a lo que el ser humano no logra comprender: la existencia de su propia vida y del universo, el amor y la amistad en su profundidad, la conciencia de libertad, la inevitabilidad del sufrimiento y de la muerte, el ser grupal y personal, la angustia vital, etc. Como tal sentimiento también conlleva conmoción, y muchas veces recogimiento y meditación.
Atención clínica armónica
En nuestra opinión, hay al menos tres claves para prestar una atención clínica armónica (clemente, segura y sensata):
- Comprender y aceptar que el objetivo sanitario no es disminuir morbilidad y muertes en general, sino la morbilidad y mortalidad innecesariamente prematura y sanitariamente evitable (MIPSE).
- Promover que los profesionales ejerzan con dos éticas sociales fundamentales, la de la negativa y la de la ignorancia. Y
- Tener en la práctica clínica compasión, cortesía, piedad y ternura con los pacientes y sus familiares, con los compañeros, con los superiores y con uno mismo.
Compasión
Tener compasión del paciente y de sus familiares es entender su sufrimiento y desear ayudar a resolverlo. La compasión va más allá de la empatía, pues ésta es una forma de inteligencia, de capacidad cognitiva, de «entender inteligentemente», mientras la compasión se refiere a un nivel más básico, de solidaridad ante el sufrimiento. La compasión es un sentimiento, no un conocimiento.
Cortesía
Trabajar con cortesía es respetar las buenas costumbres, según la cultura y situación del paciente. Por ejemplo, no es la misma la cortesía con un niño que con un anciano, ni con una adolescente a la que se conoce desde que nació que con una adolescente extranjera en su primera consulta. Pero en todos los casos hay que buscar que el paciente se sienta cómodo y relajado, con libertad para expresarse al ser tratado con la deferencia apropiada. Cortesía es en parte etiqueta, dar la mano o tratar de usted al anciano, por ejemplo, pero como una forma de expresar reconocimiento, no como mecanismo para establecer barreras.
Piedad
Trabajar con piedad es reconocer el impacto del sufrimiento en el paciente y sus familiares y tener conmiseración. La enfermedad cambia el curso de la vida de los pacientes. Ser enfermo es volverse frágil, es perder la integridad física y/o mental que caracteriza al ser humano. La piedad permite tener clemencia, entender lo que significa la enfermedad en el devenir personal, familiar, laboral y social del paciente. La piedad es también importante con los compañeros, y con uno mismo, pues enfrentarse al sufrimiento, el dolor y la muerte de los pacientes no es fácil, y cambia y afecta a los médicos en formas a veces sutiles, a veces evidentes. Al trabajar con piedad se reconoce ese constante impacto del sufrimiento y se cumplen más fácilmente los deberes, que implican compromiso y exigencia ética y profesional. La piedad se demuestra, por ejemplo, en las consultas en las que el paciente llora, y en general en las «consultas sagradas».
Ternura
Trabajar con ternura es tener una actitud de reconocimiento del «Otro» (paciente y sus familiares) como humano doliente, que precisa de un afecto y delicadeza especiales. Es, en un ejemplo, dar la mano (por cortesía), pero dar un apretón cálido, que diga «aquí estoy, tengo formación y capacidad para ayudarle a seleccionar la mejor alternativa y, además, para hacerlo con cercanía, sencillez y sinceridad, con el calor de un humano que identifica a otro humano que sufre». Equivocadamente, la ternura sólo suele esperarse y/o exigirse en las relaciones amorosas, pero justo el paciente y sus familiares necesitan amor y ternura a chorro, y negarlo es un error. El médico que trabaja con ternura, sin darse cuenta, pone buen cemento que liga sus decisiones clínicas a las expectativas de los pacientes y, por consecuencia, tiene mayor probabilidad de éxito terapéutico.
Algunos ejemplos de ternura en la clínica:
Cuando el paciente responde a la pregunta casi de rutina, al iniciar una historia clínica: “De qué murió su padre”. “De hambre”. Y rompe a llorar.
Cuando una chiquilla de 15 años asiste a la consulta con su hermana pequeña, de 12, que le da vergüenza venir con su madre, y el motivo es: “Pues ya ve, doctora, que dice que tiene los labios de la vulva malformados”. Y son normales.
Cuando tu paciente está muriendo y le has puesto en su casa la sedación terminal, que te agradece apretando la mano que le has dado, que no sueltas, conmovido, hasta que no se relaja.
Cuando viene la madre con su bebé, a presentártelo, tras un primer embarazo tormentoso, ya casi a los 50 años de edad.
Cuando la niña de 5 años te dice en la consulta: “De mayor yo también quiero ser doctora”.
Cuando en la calle te encuentras sentado en un banco a ese paciente que apenas viene, y sabes por su madre que ha tenido un ingreso forzado en psiquiatría, y al pararte a hablar con él se levanta y te abraza sonriendo: “Gracias por verme, doctor, la gente pasa y ni me mira”.
Cuando el anciano viene a la consulta “excesivamente” arreglado y el motivo de visita es: “Que me llevan a una residencia, doctora. Que no tengo ya sitio en la casa de mis hijos (mi casa, en realidad)”.
Cuando la señora de la limpieza cuida amorosamente las flores de tu consulta, y se lo agradeces: “¡Qué bonitas están las flores, gracias por cambiarles el agua cuando me olvido!” y te contesta: “¡Ya me gustaría a mí tener en casa un ramo como ese!”. Y se lo regalas, claro.
¡Son tantos los momentos de ternura, de ternura en la clínica, de ternura terapéutica que sana a profesionales y pacientes-familias!
Síntesis
La ternura es un modo de situarnos en la clínica, una forma desarmada de acompañar sin miedo, un valor esencial para estar sin más (ni menos), para cuidar y sanar en amor, dignidad y libertad.
Desde luego, “la ternura es para valientes«, porque es situarnos desde la debilidad, sabiendo que nos pueden herir”.
Historia clínica digital. Condicionantes sociales y del contexto familiar
Juan Gérvas (@JuanGérvas) y Mercedes Pérez-Fernández, médicos generales rurales jubilados, Equipo CESCA, Madrid, España
Nota
El Ministerio de Sanidad de España publicó “Condicionantes sociales y del contexto familiar que sería recomendable incluir en la historia de salud digital” el pasado 29 de diciembre.
En la portada de dicho texto consta que es una versión preliminar y se dice: “Documento en proceso de revisión y maquetación. Próximamente se publicará una nueva versión del documento”.
Como pasan los meses sin que se publique la versión final, los firmantes hemos decidido no esperar más y analizar tal documento provisional.
Introducción
La historia clínica es el documento que permite el seguimiento del paciente; es decir, enlaza el pasado con el presente y prepara el futuro respecto a la atención clínica. No es un acta notarial, ni un registro administrativo sino un medio para mejorar la atención clínica.
En su versión electrónica permite, además,
1/ el enlace a fuentes de información y decisión de instituciones y organizaciones varias, por ejemplo permite el acceso a guías de práctica clínica aplicables a la situación concreta del paciente, o a bases fármaco- terapéuticas para valorar las interacciones entre los distintos medicamentos que tiene prescrito el paciente.
2/ el compartir datos entre distintos profesionales y niveles del sistema sanitario,por ejemplo, la oficina de farmacia puede dispensar medicamentos autorizados para el paciente, en urgencias hospitalarias acceden directamente a los antecedentes de interés, en servicios sociales pueden conocer la situación laboral registrada, etc.
3/ si se autoriza, la participación a distancia con datos para investigación y salud pública,por ejemplo todo lo que se refiere a estudios observacionales (lo que sucede en la práctica clínica del día a día).
Estos usos tienen ventajas e inconvenientes, como es de esperar. Así, por ejemplo, puede estigmatizar “para siempre” el que conste en la historia clínica electrónica el consumo de droga (legal y/o ilegal), un resultado genético anormal, el pensamiento suicida, el escuchar voces, haber tenido sífilis y otras condiciones que fueron relevantes en algún momento pero que cargan como un fardo para el resto de la vida.
A no olvidar el uso fraudulento de las historias clínicas, como el robo de los datos pero también su utilización sin permiso ni conocimiento, por ejemplo por la industria farmacéutica y por los seguros privados.
Para decirlo todo, también el uso “político” para cumplir con normas “del momento”, como documentar la vacunación covid durante la pandemia en este siglo, y en el siglo pasado, por ejemplo, para pasar la información al partido nazi en Alemania, y denunciar a todos los sujetos “degenerados e indignos”, como enfermos con esquizofrenia, síndrome de Down, espina bífida, sordera congénita, homosexuales y alcohólicos, que fueron asesinados o esterilizados después de la denuncia de los médicos (el 40% del total de médicos alemanes estuvo afiliado al partido nazi, que entre otras cosas promocionaba la eugenesia, la salud, el abandono del tabaco y del alcohol, el ejercicio físico, la dieta vegetariana, etc).
Son necesarias muchas mejoras en el documento del Ministerio de Sanidad
Es de agradecer el énfasis en el registro adecuado en la historia clínica de los condicionantes sociales, lo que en el “yo soy yo y mis circunstancias” serían las circunstancias. Pero la propuesta del Ministerio es manifiestamente mejorable, como señalamos con algunos ejemplos:
- Acepta la definición de salud de la Organización Mundial de la Salud, “el estado de completo bienestar físico, mental y social y no simplemente la ausencia de afecciones o enfermedades», impensable si no es en los instantes que dura un orgasmo, como bien señaló Petr Skrabanek.
- Faltan las definiciones de las variables, sus posibles valores y su uso (justificar el porqué de cada una, su utilidad posible y probable). Por ejemplo, en la edad no basta con lo que consta de “calcular la edad de manera automatizada a partir de la fecha de nacimiento”. Así, para el Instituto Nacional de Estadística de España “La edad en años cumplidos se refiere al número de aniversarios del nacimiento transcurridos en la fecha de referencia, es decir, a la edad en el último cumpleaños”. A tener en cuenta la edad en bebés, que se da en meses, incluso en días en los menores de un mes. Tal falta de definición de las variables se extiende a todas las propuestas. Tampoco consta algo básico, como el estado civil y/o situación de convivencia (incluyendo el vivir en pareja, y “otros modos de convivencia”, tipo tribu y comuna). Tampoco el número de personas en el hogar de convivencia. Por ejemplo, ni siquiera sabemos si la paciente es viuda. O si es nueva (primer contacto con ese profesional o si no ha habido contacto en los últimos 5 años). En una propuesta catalana respecto al registro de condicionantes sociales se repiten los mismos problemas pero no hay la “borrachera” de datos de la del Ministerio de Sanidad
- No se enlaza con la referencia, cuando se precisa. Por ejemplo, respecto a violencia de género: “Se preguntará también siguiendo los protocolos comunes del SNS y el instrumento normalizado para la detección temprana de violencia de género”.
- Se mezclan conceptos que tampoco se definen, por ejemplo en variables biológicas con variables descriptivas. Por ejemplo, respecto al sexo: “¿Se describiría usted como una persona intersexual?” cuando se está refiriendo a características sexuales (anatomía, órganos reproductivos y/o patrones cromosómicos), no a sentimientos.
- Considera que el sexo se asigna al nacer, que es algo cambiable, un poco como considerar que la fecha de nacimiento se “asignará” al nacer y fuera modificable por sentimiento. Acertadamente distingue entre mujer, hombre y “otro”, para acoger los casos en que hay dudas fundadas. Pero resulta absurdo poner fecha (un año) a tal indeterminación.
- Sobre identidad de género y orientación sexual, conviene tener en cuenta que la mayor parte de la población no se ha planteado tales preguntas. Además, es fundamental la inclusión de las definiciones, y en todo caso tener en cuenta que las respuestas no tienen porqué ser “fijas/permanentes”. Estas preguntas no deberían ir al comienzo pues son delicadas, y es importante hacer constar que no son de respuesta obligada.
- La pregunta, tampoco definida, sobre “¿Cómo quiere que me dirija a usted?”, debería aclararse respecto a menores de edad. Y en todo caso ser la primera, para adecuar el resto de las preguntas al tratamiento preferido. En el mismo sentido, sobre barrera idiomática, pues si existe conviene saberlo desde el principio, así como saber cómo superarla (traductor profesional, acompañante, traducción automática, etc), y dicha barrera hay que matizarla (sí/no es excesivamente categórica) y tenerla en cuenta también respecto a nacionales con los idiomas de las distintas Comunidades Autónomas. Ambas preguntas son variables que admiten evolución y cambio. Y que no se han de ceñir al ámbito idiomático sino a todo el espectro de comunicación y contacto (pérdida de visión y de audición incluidas).
- Respecto a la situación laboral, lo lógico es emplear la clasificación de la Encuesta Nacional de Salud (5): trabajando, en desempleo, jubilado, estudiando, incapacitado para trabajar, dedicado principalmente al trabajo doméstico y familiar, otras situaciones.
- En el apartado de cribado de pobreza, no se estudia pobreza sino dificultades económicas. No tiene sentido la excesiva categorización (sí/no). Valdría la pena seguir el estilo de la encuesta europea sobre “living conditions”. Y no consta una pobreza clave, la pobreza energética.
- Tampoco consta algo básico, como el estado civil y/o situación de convivencia (incluyendo el vivir en pareja, y “otros modos de convivencia”, tipo tribu y comuna). Tampoco el número de personas en el hogar de convivencia.
Conclusión
La propuesta Ministerio de Sanidad de España sobre “Condicionantes sociales y del contexto familiar que sería recomendable incluir en la historia de salud digital” no es sencilla, no es práctica y no está fundada.
Recoger tal conjunto de variables y datos puede ser avasallador en la práctica clínica y no contamos con ninguna prueba de que tal volumen de información tenga impacto ni en la clínica ni en la salud pública. En la actualidad, sería un triunfo contar con los “simples” datos de ocupación y nivel de estudios, por ejemplo para analizar la información respecto a covid19 (ingresos y mortalidad).
Conviene, además, la consulta a la Sociedad Española de Salud Pública y Administración Sanitaria (SESPAS), Sociedad Española de Epidemiología (SEE), Asociación Española de Economía (AES) e Instituto Nacional de Estadística (INE).
Autojustificación de bajas breves y otras propuestas de mejora en incapacidad temporal
Leon Vázquez F. Cubero Gonzalez P, Ballarin Gonzalez A. Autojustificación de bajas breves y otras propuestas de mejora en incapacidad temporal. AMF 2022;18(9):507-514.
Disponible en https://www.amf-semfyc.com/es/web/articulo/la-legislacion-sobre-incapacidad-temporal
- La incapacidad temporal (IT) incluye una prestación sanitaria, una prestación económica y un permiso para ausentarse del trabajo.
- La Unión Europea lo reconoce como un derecho de todos los trabajadores comunitarios, desarrollado de forma soberana por cada Estado.
- La IT en España supone anualmente la pérdida de 1.700 millones de horas de trabajo, un coste patronal estimado de 31.000 millones euros y un coste para la Seguridad Social de 10.800 millones euros.
- La tasa de absentismo laboral en España (6,6%) está en la media europea, muy por debajo de países como Francia (18%).
- El médico de familia soporta, por motivos históricos, la mayor parte de las tareas derivadas de la IT durante los primeros 365 días, muchas de las cuales no aportan valor y deben ser revisadas.
- La autojustificación de las bajas breves (hasta 7 días) está presente en muchos países de nuestro entorno y podría aplicarse al nuestro.
- Los primeros 3 días de baja por contingencia común, el trabajador no recibe prestación económica, salvo mejora por vía de convenio colectivo, por lo que una baja breve no tiene relevancia económica para la Seguridad Social.
- El Real Decreto 625/2014 establece que el médico que reconoce al enfermo es quien debe emitir el parte de baja, sin especificar si se trata del médico hospitalario, el de familia, el de urgencias o privado.
- Para que se genere derecho a IT, la norma exige que el paciente reciba tratamiento en la Seguridad Social, lo que deja en un limbo legal la atención privada.
- Debería habilitarse un procedimiento ajeno al médico de familia para la gestión de las bajas nacidas de procesos en seguimiento en centros privados.
- Las mutualidades de funcionarios (MUFACE, ISFAS, MUGEJU) deberían tener una normativa homogénea con el resto de los trabajadores.
- La diferenciación entre contingencias comunes y laborales es fuente de conflictos por algunos casos que resultan mal definidos.
- Gran parte del contenido de los partes de incapacidad temporal son ajenos al acto clínico y al médico y deben ser aportados por el trabajador, la empresa o la mutua
Medicina basada en la cortesía, ¡qué menos!
por Juan Gérvas, Doctor en Medicina, médico general rural jubilado, Equipo CESCA, España
y Mercedes Pérez-Fernández, especialista en Medicina Interna y médica rural jubilada, Equipo CESCA, España
Contacto jjgervas@gmail.com mpf1945@gmail.com
Hace unos años (en 2008) se publicó en el New England un texto titulado “Medicina basada en la etiqueta”, en la que el autor (Michael Kahn, psiquiatra) relataba su experiencia como paciente ingresado en un hospital, incluyendo la falta de cortesía de los profesionales, que ni miraban a los ojos, ni se presentaban a los pacientes. Para paliarlo sugirió en el hospital una conducta apropiada que sintetizó en seis puntos:
1. Pida permiso para entrar en la habitación; espere la respuesta afirmativa.
2. Preséntese mostrando su tarjeta de identificación.
3. Dé la mano.
4. Siéntese. Sonría si es apropiado.
5. Explique brevemente su papel en el equipo que le atiende.
6. Pregunte al paciente cómo se se siente en el hospital.
A nosotros nos asombró su énfasis en las conductas apropiadas a la situación y el entorno, pues de siempre hemos practicado una medicina basada en la cortesía y nos parecía que todo el mundo lo hacía.
Pero no, en atención primaria pocos profesionales practicaban lo que a nosotros nos parecía básico en la consulta, esa “etiqueta” que podríamos resumir en:
- Salga a la puerta y llame por su nombre al paciente.
- Espere de pie, respetuosamente, a que el paciente se levante de la silla y llegue a la puerta.
- Salude apropiadamente, sea dando la mano, dando un beso si hay familiaridad y es conveniente, o un abrazo, llegado el caso (por ejemplo, paciente conocido que asiste por primera vez a consulta después de años en prisión).
- Ayude al paciente a sentarse, si es caso a quitarse el abrigo o dejar paquetes y bultos.
- Inicie la consulta, salvo que conozca el motivo exacto de la visita, con una pregunta abierta tipo “¿Por favor, qué le trae hoy a la consulta?”.
- Deje hablar al paciente (cuando se deja hablar libremente a los pacientes, sin interrumpirles, la mayoría se agota en menos de dos minutos). La escucha es terapéutica y dar fe del sufrimiento es lo mínimo que espera el paciente.
- Mire a los ojos al paciente cuando sea conveniente, pero siempre más que a la pantalla del ordenador/computadora. Si viene acompañado pregunte si hay alguna relación con quien acompaña (no dé por supuesto que sea la esposa, hija, nieto, marido, etc), y sea deferente pero no olvide que el paciente es el paciente, una obviedad que se suele ignorar frecuentemente en la práctica.
- Si el paciente es nuevo, preséntese (y, además, presente a quien le acompañe, residente, estudiante, etc, pidiendo permiso para que esté acompañando esa tercera persona) y siempre pregunte al paciente su nombre añadiendo, con un ejemplo “¿Cómo quiere que lo trate, de usted, de tú? ¿Francisca, Paca,…, usted dirá?”. En la entrevista, no olvide tratar la situación familiar y laboral. No dé por supuesta la heterosexualidad y no deje de tratar la sexualidad si es apropiado al problema.
- Advierta lo que va a hacer, pidiendo permiso con el tono de voz (al menos): “Le voy a hacer la historia clínica, que veo está vacía”, “Voy a actualizar su historia clínica, para confirmar el teléfono y dirección”, “Voy a explorarle y, dado el picor que me cuenta, le tengo que ver la vulva, si no le importa”, etc.
- Recuerde que los especialistas focales no suelen tocar ni explorar físicamente al paciente, no sea pues especialista focal sino generalista y no tema el contacto físico con el paciente.
- Si escribe en la historia clínica, “cante” lo que va escribiendo de forma que el paciente pueda asentir, o disentir.
- Asegúrese de la concordancia con el paciente, el construir “paisajes”. Estos paisajes son interpretaciones comunes entre pacientes-comunidades y profesionales para comprenderse mutuamente y generar una imagen que ayude a hacer “vivibles” las adversidades, las enfermedades-accidentes y el enfrentarse a la muerte. Por supuesto, son paisajes” imaginarios y compartidos en la mente de profesionales y pacientes, familiares y comunidades; en su construcción es clave el conocer a fondo la comunidad y su cultura.
- No tenga miedo a perder el control del tiempo por practicar una “medicina basada en la cortesía”. Como generalista, tiene que ser “especialista” en dicho control y en el control de la incertidumbre. En la consulta, el tiempo ni se crea ni se destruye, simplemente se gestiona.
- Resuma la situación, ayude al paciente a poner el problema en su contexto y ofrézcale un plan de seguimiento y alternativas que sean apropiadas a su situación y cultura. Deje la puerta abierta a un nuevo contacto si el problema tratado se complica o cambia de forma llamativa, y en caso de sospecha de efecto adverso.
- Para terminar la entrevista pregunte al paciente si tiene dudas o si le queda algo por decir, o algo que le preocupe.
- En la despedida, repita el ritual de la recepción, levantándose, ayudando al paciente a ponerse el abrigo, y según sea apropiado dándole la mano en la puerta, o un beso, o un abrazo (por ejemplo, si ha sido una consulta sagrada como despedirse porque se va a vivir a un asilo, “obligado por las circunstancias”).
La cortesía se utiliza para lograr que todos estemos cómodos.
Por ejemplo, bien le duele al anciano ingresado de urgencias por hematemesis, que de pronto es tuteado y llamado «abuelo» por cualquier chiquillo que pasa por allí, de prácticas en la facultad, no digamos por administrativos, celadores, médicos y enfermeras. El anciano rumia su pensamiento sin decir nada: «¿De qué me conocerán?» o «¿Cuántas veces hemos comido juntos?». Nadie le pregunta cómo quiere ser tratado y muchos piensan que esa campechanía estilo Casa Real es expresión de cercanía; craso error en ambos casos.
Trabajar con cortesía es respetar las buenas costumbres, según la cultura y situación del paciente. De ahí la importancia de conocer la sociedad de los pacientes que atendemos, sean rumanos, musulmanes, daneses, británicos o gitanos, o españoles rurales, o catalanes o extremeños. Sobre todo cuando no es uno ni dos, sino un montón.
No puede ser dar por supuesto normas de cortesía de la clase media urbana española de la que solemos proceder.
En cortesía conviene más un punto de exceso que la escasez que casi llega al desprecio, insultante en lo más hondo. Dar la mano al recibir y despedir a un paciente es lo mínimo. Ayudar a quitarse el abrigo se hace con gusto a pacientes de todas las edades y sexos. Saludar cortésmente al paciente que se encuentra en la calle nos abre puertas para después poder prestar una atención de calidad en la consulta. Etc.
Hay que adaptarse. Por ejemplo, no es la misma la cortesía con un niño que con un anciano, ni con una adolescente a la que se conoce desde que nació que con una adolescente extranjera en su primera consulta.
La cortesía pretende que el paciente se sienta cómodo y relajado, con libertad para expresarse al ser tratado con la deferencia apropiada. En seguida ajustamos la cortesía a la situación y al paciente pues no puede ser la misma con quien habla fluidamente español y conocemos «de ciencia propia» que con quien acude por primera vez cubierta con un hiyab y apenas nos entiende.
Cortesía es en parte etiqueta pero como una forma de expresar reconocimiento, no como mecanismo para establecer barreras sino para derribarlas. La cortesía sitúa en plano de igualdad al médico y al paciente, por el respeto y dignidad que expresa al enfermo como persona.
Webgrafía -enlaces:
https://perioperative.files.wordpress.com/2016/04/etiquette-based-medicine.pdf
http://www.bmj.com/content/325/7366/682
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(19)32280-9/fulltext
http://saludineroap.blogspot.com/2023/05/multimorbidad-biologica-psiquica.html
http://e-spacio.uned.es/fez/eserv/bibliuned:500576/n3.9_Como_ejercer_una_medicina_arm__nica.pdf
Periódicos del Reino Unido ‘en pie de guerra’: análisis de los medios de comunicación sobre la consulta no presencial de atención primaria en 2021
Periódicos del Reino Unido ‘en pie de guerra’: análisis de los medios de comunicación de la consultoría remota de práctica general en 2021; traducción del resumen de UK newspapers ‘on the warpath’: media analysis of general practice remote consulting in 2021. British Journal of General Practice 3 October 2022; BJGP.2022.0258. DOI: https://doi.org/10.3399/BJGP.2022.0258
Resumen
Antecedentes Tras un cambio a gran escala impulsado por la pandemia hacia la consulta remota (o no presencial) en la práctica de la medicina general del Reino Unido en 2020, 2021 vio un regreso parcial a las consultas en persona (o presenciales). Esto ocurrió en el contexto de presiones extremas sobre la carga de trabajo debido a los retrasos, la escasez de personal y el cambio de tareas.
Objetivo Estudiar las representaciones de los medios de comunicación de las consultas remotas en la práctica general del Reino Unido en un momento de estrés del sistema.
Diseño y configuración Análisis temático de artículos de periódicos nacionales sobre consultas remotas de médicos de cabecera en dos períodos de tiempo: del 13 al 26 de mayo de 2021, tras una carta del NHS England, y del 14 al 27 de octubre de 2021, siguiendo una directiva respaldada por el gobierno, ambas estipulando un regreso a la consultoría en persona.
Metodo Los artículos se identificaron a través de LexisNexis y se recuperaron de él. Se desarrolló iterativamente un sistema de codificación de temas y recursos narrativos para informar el análisis de datos.
Resultados En total, 25 artículos informaron sobre la carta y 75 sobre la directiva. La cobertura periodística de la consultoría remota fue sorprendentemente negativa. La prensa de tendencia derechista en particular elogió el regreso a las consultas en persona, describiendo la atención remota como la creación de barreras de acceso y comprometiendo la seguridad. Dos periódicos encabezaron campañas nacionales presionando al gobierno para que exigiera a los médicos de cabecera que ofrecieran consultas en persona. Los médicos de cabecera fueron citados como reacios a regresar a un servicio «en persona por defecto» (ya que presionaría aún más a un sistema que ya está cerca del punto de ruptura).
Conclusión Las consultas a distancia se han asociado en los medios de comunicación con malas prácticas. Algunos periódicos estaban liderando activamente la «guerra» contra la práctica general en lugar de limitarse a informar sobre ella. El diálogo proactivo entre los profesionales y los medios de comunicación podría ayudar a minimizar la polarización y mejorar las percepciones en torno a la práctica general.
En 2021, los periódicos del Reino Unido describieron negativamente las consultas remotas de médicos de cabecera; y algunos lideraron campañas impulsadas por la política para volver a la atención presencial. Una nueva investigación de la profesora Trish Greenhalgh y sus colegas examina la tendencia de los periódicos ‘en pie de guerra’ contra la consultoría remota. Después de la descripción inicial de una respuesta ‘heroica’ a la COVID-19 a principios de 2020, muchos periódicos del Reino Unido volvieron a presentar a los médicos de cabecera en términos negativos, describiendo las dificultades para acceder a la atención pero omitiendo el contexto clave de un sistema bajo una tensión sin precedentes.