Categoría: Historia clínica electrónica
No nos saltemos escalones
En colaboración con Miguel Angel Mañez @manyez
¿Qué queremos decir cuando decimos que no pasemos al 2.0 o 3.0 sin haber pasado adecuadamente por el 1.0?
 Vamos a explicarlo, eso sí en su parte tecnológica y con ejemplos reales, la deontológica y sentimental la dejamos para otro día.
Vamos a explicarlo, eso sí en su parte tecnológica y con ejemplos reales, la deontológica y sentimental la dejamos para otro día.
No nos saltemos escalones, antes de posturear con lo 2.0 y sus secuelas convendría que la sanidad española en su cojunto y sobre todo la administracion sanitaria publica, iniciara de una vez una política adecuada de información y comunicación, que se debería ir concretando en:
- Creación de una sede web de información para pacientes rigurosa, comprensiva, ilustrada, actualizada y adaptada a varios niveles de alfabetización sanitaria.
Ejemplo: MEDLINE –PLUS
- Acceso sin restricciones a Internet de alta velocidad desde cualquier consulta y recinto sanitario para profesionales (al menos) y pacientes.
Ejemplo: Después de mucho dudar servicios públicos de transportes, hoteles, etc y otros están dando este servicio
- Acceso rápido, gratuito y sin cortapisas a fuentes de información necesaria para la práctica de una toma de decisiones informada y basada en la evidencia
Ejemplo: La suscripción del Ministerio de Sanidad a UptoDate para toda España
- Observatorio institucional dinámico y moderno sobre información y comunicación sanitaria orientada al ciudadano, que dé respuesta inmediata a informaciones de los mass y social media relacionadas con la salud, problemas con la prestación de servicios, crisis sanitarias, etc.
Ejemplo: Behind the Headlines NHS
- Portales sanitarios donde los servicios de salud expusieran toda la información que un paciente pudiera necesitar cuando se “enfrenta” al sistema de salud. La información que debería contener iría desde directorios de profesionales, horas de consulta, formas de contacto, cartera de servicios, hasta localización y servicios de atención información rápida on-line.
Ejemplo: Portal de pacientes en Dinamarca.No tenemos ni idea de danés pero lo que cuenta su CEO en esta entrevista es puro sentido común.
- Acceso a datos sanitarios por parte del usuario y profesionales de tal forma que cualquier paciente o profesional pueda acceder on line a todos los datos sanitarios necesarios, con las únicas restricciones que imponga la una seguridad bien entendida. El acceso se debe poder realizar desde cualquier lugar a asegurando la interoperabilidad de los sistemas sanitarios.
Ejemplos: el futuro que se lleva anunciando desde hace años (10 por lo menos) con la introducción e implantación de la fantasmagórica Historia Clínica Digital del Sistema Nacional de Salud (HCDSNS)
- Garantizar la confidencialidad y privacidad de los datos sanitarios de forma exquisita. Para que estos datos estén en la red se debe contar con la autorización previa, explícita y documentada del usuario, el cual tendrá derecho a cancelar la información cuando crea oportuno y a conocer de forma instantánea, quien y cuando accede a su datos. Los permisos de acceso serán restrictivos, temporales, revocables y limitados a la información necesaria para la toma de decisiones en aspectos concretos de la atención sanitaria.
Ejemplo: “los pacientes pueden ver qué profesional de salud ha consultado su expediente” En teoría el modelo español incluye, pero desde que la estrategia de la HCDSNS lleva en marcha y pocos sitios han cumplido los plazos.
- Base de datos compresiva sobre medicamentos actualizada, gratuita, gráfica y fácil de utilizar que incluya información de valor añadido (precios, alertas, toxicidad, interacciones, etc.) con versiones para profesionales y público en general
Ejemplos: aunque mejorable la página web y app de IDoctus o Medimecum
- Comunicación entre niveles profesionales y médico-paciente mediante aplicaciones electrónicas (correo, mensajería, chats, etc.) instalados en plataformas que aseguren la confidencialidad y de titularidad pública.
Ejemplo: Programa de comunicación telemática con el centro de salud del Servicio Murciano de Salud . Además se han intentado iniciativas muy interesantes pero en general han fenecido por carecer de apoyo institucional en su desarrollo, véase este post de hace seis años, que se complementa con esta presentación.
Be right back (ahora vuelvo)
Después de enterarse de un nuevo servicio que permite a la gente estar en contacto con los muertos, Martha, solitaria y afligida, conecta con su difunto novio. Así comienza el primer episodio de la segunda temporada de la inteligente y futurista serie de televisión inglesa Black Mirror.
Episodio completo en youtube aquí
 En realidad, no conecta con su prometido, sino con un software que recrea la personalidad del muerto en base a toda la información que figura en sus redes sociales. Al principio le ayuda a sobrellevar el duelo, pero pronto se da cuenta de que necesita más; de ahí a aceptar el nuevo proyecto de la compañía va un solo paso. Se trata de un androide que reproduce a su extinta pareja; un robot que, al igual que el programa previo, imita su manera de ser, escribir, reaccionar, interactuar y cuya apariencia física, salvo insignificantes detalles, es idéntica a la de él; incluso en algunos aspectos, superior
En realidad, no conecta con su prometido, sino con un software que recrea la personalidad del muerto en base a toda la información que figura en sus redes sociales. Al principio le ayuda a sobrellevar el duelo, pero pronto se da cuenta de que necesita más; de ahí a aceptar el nuevo proyecto de la compañía va un solo paso. Se trata de un androide que reproduce a su extinta pareja; un robot que, al igual que el programa previo, imita su manera de ser, escribir, reaccionar, interactuar y cuya apariencia física, salvo insignificantes detalles, es idéntica a la de él; incluso en algunos aspectos, superior
Be right back
por Rafael Bravo Toledo. Centro de salud Linneo
Publicado en 7DM en noviembre-diciembre de 2015
Después de enterarse de un nuevo servicio que permite a la gente estar en contacto con los muertos, Martha solitaria y afligida conecta con su difunto novio……Así comienza el primer episodio del segundo año de la inteligente y futurista serie de televisión inglesa Black Mirror. En realidad, no conecta con su prometido, sino con un software que recrea la personalidad del muerto en base a toda la información que figura en sus redes sociales. Al principio le ayuda a sobrellevar el duelo, pero pronto se da cuenta que necesita más, de ahí a aceptar el nuevo proyecto de la compañía, va un solo paso. Se trata de un androide que reproduce a su extinta pareja; un robot que, al igual que el programa previo, imita su manera de ser, escribir, reaccionar, interactuar y cuya apariencia física, salvo insignificantes detalles, es idéntica a la de él; incluso en algunos aspectos, superior. Tampoco es esta la solución. Martha lo descubre en pequeños detalles de la convivencia diaria y termina confinando a su novio “automático” al sitio donde se almacenan los recuerdos: el desván, de donde solo es recuperado en ocasiones especiales. Aunque de esta ficción se pueden extraer ideas importantes como, por ejemplo, la identidad que presentamos en las redes sociales, lo que nos interesa es la analogía que se puede hacer con el desarrollo de la historia clínica electrónica en la atención primaria de nuestro país.
Una gran parte de los médicos de familia de este país hemos sentido que esta historia no colma, ni de lejos, las expectativas que habíamos depositado en la informatización de la atención primaria. Gestores, políticos e informáticos nos han devuelto un calco sin alma de lo que habíamos intuido, tal vez soñado, como la gran esperanza para una reforma necesaria. Sin la necesidad de desarrollar leyes, ni normas, la informatización se nos presentaba como la oportunidad de dar valor a una actividad y enterrar los rescoldos de otra anticuada y burocratizada que lastraba nuestro trabajo diario.
No fue así ; y un claro ejemplo es donde se concreta el capítulo de informatización en el manifiesto de un foro reivindicativo de médicos de atención primaria. Para ellos, todo lo relacionado con la historia clínica y receta electrónica entra en el epígrafe de “Desburocratización”. Tal vez el inconsciente les traiciones y refleje con claridad donde sitúan las nuevas tecnologías. En sus mentes, la “informática” solo sirve para que los papeles lo haga la máquina, no para dar una asistencia mejor; o lograr, como se propuso en su momento, que la informatización fuera la excusa y el motor para un cambio real de la anquilosada asistencia primaria.
Trisha Greenhlagh, médico general británica y famosa en nuestro ámbito por su libro sobre medicina basada en la evidencia “How to read a paper” colaboró con el servicio de salud durante los juegos olímpicos de Londres 2012. Nada más acabar escribió un artículo en el que reseñaba las diez lecciones que, según su criterio, se habían aprendido en la asistencia sanitaria de los juegos. Quitando las más locales y específicas destacan algunas que, como remarca la misma autora, serían de utilidad en la asistencia sanitaria general, sin confinarlas al breve y concreto espacio temporal de un evento deportivo, por muy importante que este sea. Para los profesionales que trabajaban en la villa olímpica fue frustrante tener que adaptarse a un sistema de información médico, diseñado y proporcionado por la misma empresa que suministraba todas las tecnologías de la información necesarias para los juegos. La consecuencia lógica de esta frustración fue que pronto encontraron y utilizaron rodeos para sortear la rigidez de un programa cuyos diseñadores no habían tenido ni un ratito, para pasarse por la clínica y ver como los médicos hacían su trabajo.
Algo similar sucede en la atención primaria, los profesionales han arrinconado sus ilusiones y ven como su herramienta de trabajo, se ha llenado de funciones e “iconitos” que vienen desde arriba. Sortean estas imposturas con atajos y utilizan la historia clínica como un repositorio de hechos clínicos, sin orden ni concierto, cuyo único sentido es hacer más fácil la confección de documentos con los que alimentar una incansable máquina administrativa.
No sé si todavía estamos a tiempo de recuperar el ilusionante proyecto de una herramienta útil y transformadora de nuestro trabajo; la versión dos punto cero de los sistemas de información no dan muchas esperanzas. Por ahora, se limitan a adornar las elucubraciones “crónicas” de nuestros gestores, sin aportar ese revulsivo tecnológico que los médicos asistenciales necesitan. Como Martha, seremos pragmáticos y la arrumbaremos a ese lugar de donde solo sale para cumplir una burda y mecanicista necesidad.
deus ex machina
 El más que prescindible Foro de atención primaria madrileña constituido por una serie de intrascendentes sociedades científicas, sindicatos y nuestro estrambotico colegio se reunió hace poco con el nuevo consejero, tambien conocido como «Finn el humano», fruto de esta cálida reunión fue que los chicos de los logotipos redactarían unas propuestas, carta a los reyes magos like, exponiendo todas sus peticiones. Entre ellas muchas razonables y otras, las menos, no tanto. Sorprende eso si, la importancia que se le da a a la estructura, se nota que muchos de los firmantes forman parte de ella.
El más que prescindible Foro de atención primaria madrileña constituido por una serie de intrascendentes sociedades científicas, sindicatos y nuestro estrambotico colegio se reunió hace poco con el nuevo consejero, tambien conocido como «Finn el humano», fruto de esta cálida reunión fue que los chicos de los logotipos redactarían unas propuestas, carta a los reyes magos like, exponiendo todas sus peticiones. Entre ellas muchas razonables y otras, las menos, no tanto. Sorprende eso si, la importancia que se le da a a la estructura, se nota que muchos de los firmantes forman parte de ella.
En la parte digital destaca en primer lugar el lugar donde la sitúan. Disponer lo relacionado con la historia clínica y receta electrónica bajo el epígrafe de «Desburocratización» refleja con claridad donde sitúan nuestros prohombres de la atención primaria las nuevas tecnologías. En su mente la «informática» solo sirve para que los papeles lo haga la maquina, no para dar una asistencia mejor, o lograr como se propuso en su momento, que la informatización fuera la excusa y el motor para un cambio real de la anquilosada asistencia primaria.
En el apartado relativo en la receta electrónica se quejan (solo) de que un denominado «Comité Director de Receta Electrónica» lleva más de un año sin reunirse, estando paradas las iniciativas más necesarias en esta fase (visado electrónico, extensión a Hospitales, ayuda y control de la prescripción, interoperabilidad, alertas, comunicación farmacia-centro de salud…).  Tienen razon nuestros chicos de que «da la impresión de que una vez cumplida la promesa electoral, ya da igual lo que pase con la receta y sobre todo con las propuestas de mejora de los profesionales» pero aparte de lo sangrante del visado, se olvidan tambien de aspectos no operativos y cuasi filosóficos relacionadas con los actores (lo de la extensión a hospitales tiene mas peligro que un Gremling en el Aquapark), con la identificación (que se puedan hacer recetas electrónicas sin la mas mínima identificación y validación es de juzgado de guardia) y con la comunicación (eso de que íbamos a poder «hablar» con los farmacéuticos).
Tienen razon nuestros chicos de que «da la impresión de que una vez cumplida la promesa electoral, ya da igual lo que pase con la receta y sobre todo con las propuestas de mejora de los profesionales» pero aparte de lo sangrante del visado, se olvidan tambien de aspectos no operativos y cuasi filosóficos relacionadas con los actores (lo de la extensión a hospitales tiene mas peligro que un Gremling en el Aquapark), con la identificación (que se puedan hacer recetas electrónicas sin la mas mínima identificación y validación es de juzgado de guardia) y con la comunicación (eso de que íbamos a poder «hablar» con los farmacéuticos).
¡En fin Pilarin!
,
interacciones o cuando el conocimiento importa
Mientras la Comunidad de Madrid-versión Sanidad- sigue muy ocupada en dotar a la Historia Clínica Electrónica (HCE) de un inútil videojuego de pirámides y estratificaciones, se olvida (y ya es demasiado tiempo) de cumplir un aspecto, al que incluso le obliga la ley. No es otro que la implantación de un sistema informatizado de ayuda a la toma de decisiones y en concreto de ayuda a la prescripción. Los usuarios de APedalesMadrid (sobrenombre con el que se conoce el chusco programa de HCE de la Comunidad de Madrid) carecen de una información actualizada para realizar adecuadamente su trabajo.
Afortunadamente la iniciativa privada ofrece soluciones y basta una conexión a Internet para acceder a excelentes recursos como los que ofrece IDoctus (otro día haremos un critica extensa de esta aplicación). Gracias a IDoctus he conocido esta importante interacción que copio a continuación para los que todavía no tiene acceso, aunque deberías registrarte ¡ya!
Este es un servicio proporcionado por iDoctus basado en la base de datos farmacológica del Consejo General de Colegios Oficiales Farmacéuticos (CGCOF) para usuarios del territorio español.
Efecto: La administración conjunta de colchicina con una estatina podría dar lugar a una adición de sus efectos miotóxicos, con mayor incidencia de rabdomiólisis.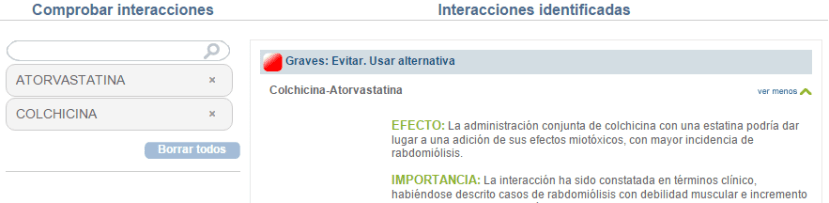
Importancia: La interacción ha sido constatada en términos clínico, habiéndose descrito casos de rabdomiólisis con debilidad muscular e incremento de la creatinina y de la creatín-fosfoquinasa al asociar colchicina con una estatina. En la mayoría de los casos, los pacientes en los que se produjo la rabdomiólisis presentaban además distintos grados de insuficiencia renal, aunque no se puede descartar que esta reacción adversa no se produzca en pacientes con funcionalidad renal normal, ya que tanto la colchicina como las estatinas son conocidos fármacos miotóxicos. Ya que la rabdomiólisis es una reacción adversa muy grave, se recomienda evitar la asociación en la medida de lo posible. Si esto no fuera posible, se deben extremar las precauciones, y realizar un control clínico del paciente, prestando especial atención a los niveles de creatín-fosfoquinasa, así como a la aparición de dolor muscular, cansancio o debilidad.
Mecanismo: Desconocido. Se ha descrito miopatía tanto con la administración de estatinas como colchicina de forma aislada y, por consiguiente, sus efectos pueden ser aditivos. Determinadas pruebas sugieren que también podría intervenir una interacción farmacocinética relacionada con la isoenzima CYP3A4 del citocromo P450, que interviene en el metabolismo tanto de determinadas estatinas (lovastatina, atorvastatina y simvastatina) como en el de colchicina, por lo que tras su administración conjunta se podría incrementar el riesgo. Sin embargo, también se han registrado los síntomas en algunos casos en los que se administró una estatina que no es metabolizada por el isoenzima 3A4 del citocromo P450, como fluvastatina y pravastatina, por lo que se ha propuesto que también podría intervenir una miotoxicidad aditiva.
Evidencias: 1. Un paciente de 45 años, con síndrome nefrótico y amiloidosis, en tratamiento durante dos años con colchicina (1,5 mg/día) acudió al hospital con disnea, astenia y depresión mental. Un mes antes el paciente había iniciado un tratamiento con atorvastatina (10 mg/día), experimentando a las dos semanas dolor muscular. Sus niveles de creatinina y creatín-fosfoquinasa se vieron drásticamente elevados.
2. Se describe un caso de rabdomiólisis en un paciente tratado con fluvastatina y colchicina.
3. Se describe un caso clínico de posible interacción en una paciente de 65 años que experimentó miopatía aguda a los 20 días de añadir colchicina (1,5 mg/día) a su tratamiento con pravastatina. La paciente presentó debilidad muscular. Tras suspender la colchicina, la debilidad mejoró y los niveles enzimáticos volvieron a la normalidad. A los 5 días se reinició la colchicina a dosis de 1,0 mg/día, sin apreciarse reacciones adversas.
4. Se describe un caso clínico en un paciente con insuficiencia renal crónica que experimentó debilidad muscular aguda a las dos semanas de haber comenzado a recibir colchicina, tras 2 años de tratamiento con simvastatina. Tras las pruebas realizadas se determinó que el paciente experimentó rabdomiólisis que se solucionó tras la retirada de ambos fármacos.
5. Se recoge otro caso de rabdomiólisis en un paciente con insuficiencia renal tratado con colchicina y simvastatina.
Referencias:
1. Tufan A, Dede DS, Cavus S et al. Rhabdomyolysis in a patient treated with colchicine and atorvastatin. Ann Pharmacother. 2006; 40(7-8): 1466-9.
2. Atasoyu EM, Evrenkaya TR, Solmazgul E. Possible colchicine rhabdomyolysis in a fluvastatin-treated patient. Ann Pharmacother. 2005; 39(7-8): 1368-9.
3. Alayli G, Cengiz K, Canturk F et al. Acute myopathy in a patient with concomitant use of pravastatin and colchicine. Ann Pharmacother. 2005; 39(7-8): 1358-61.
4. Hsu WC, Chen WH, Chang MT. Colchicine-induced acute myopathy in a patient with concomitant use of simvastatin. Clin Neuropharmacol. 2002; 25(5): 266-8.
5. Baker SK, Goodwin S, Sur M et al. Cytoskeletal myotoxicity from simvastatin and colchicine. Muscle Nerve. 2004; 30(6): 799-802.
En Madrid seguimos esperando
Del texto refundido de la Ley de garantías y uso racional de los medicamentos y productos sanitarios.
Artículo 88. Sistemas de información para apoyo a la prescripción.
1. Los órganos competentes de las comunidades autónomas dotarán a sus prescriptores de un sistema de prescripción electrónica común e interoperable y que permitirá el registro de la información sobre el número de dosis ajustada a las necesidades del tratamiento, en el que se incorporarán subsistemas de apoyo a la prescripción, tales como: nomenclátor de medicamentos en línea; correspondencia entre principios activos, medicamentos disponibles y patologías en las que están indicados; protocolos de tratamiento por patología recomendados desde las instituciones sanitarias y las sociedades médicas, con indicación de los estándares de elección y los beneficios esperados; coste del tratamiento prescrito y alternativas de elección terapéutica, según criterios de eficiencia; base de datos de interacciones; base de datos de ensayos clínicos en su provincia o comunidad autónoma; información periódica en línea (autorización y retirada de medicamentos y productos sanitarios, alertas y comunicaciones de interés para la protección de la salud pública); difusión de noticias sobre medicamentos que, sin ser alertas en sentido estricto, contribuyan a mejorar el nivel de salud de la población.
2. Los sistemas de apoyo a la prescripción recogerán la información correspondiente a los precios seleccionados vía aportación reducida, de modo que el médico pueda tomar en consideración el impacto económico durante la prescripción de medicamentos y productos sanitarios.
3. Los sistemas de apoyo a la prescripción serán gestionados desde los órganos competentes a nivel de comunidad autónoma. El Consejo Interterritorial del Sistema Nacional de Salud velará por que los mismos se articulen de modo eficiente y contribuyan a mantener la equidad del sistema sanitario.
4. El Ministerio de Sanidad, Servicios Sociales e Igualdad, en coordinación con las comunidades autónomas, establecerá protocolos asistenciales de carácter básico de modo que se oriente la prescripción y utilización de aquellos medicamentos que, por sus características singulares, requieran especial atención y cautela en su prescripción y dispensación.
En Madrid seguimos esperando
La carpeta indiscreta
La carpeta indiscreta. Articulo de opinión publicado en 7DM, mayo 2015 por Rafael Bravo Toledo. Centro de salud Linneo. Madrid
Coincidiendo con las citas electorales y siguiendo la tradición, los políticos autonómicos, en cuyas manos está la sanidad, hacen nuevas promesas para atraer a un puñado de votos.
La sanidad es un territorio de donde sacar fácilmente réditos electorales; basta con inaugurar un centro de salud o un hospital para que el objetivo de trabajar para los ciudadanos parezca cumplido. La crisis que nos sacude aleja estos estrenos de la cabeza de los políticos, que deben relajar sus aspiraciones inaugurando «secciones» de hospital o «iniciativas pioneras» de mucho menor calado.
La unión de sanidad y nuevas tecnologías puede dar juego, y puesto que la historia clínica electrónica y otros «avances» ya están desplegados, hay que procurar nuevos inventos para alimentar, de cara al votante, la modernidad del mejor sistema sanitario del mundo.
Un instrumento que cumple bien con los presupuestos populistas de los políticos en tiempos de escasez, es la denominada carpeta de salud on line, una herramienta de gestión y archivo de información sanitaria particular, almacenada en Internet y disponible en línea. Mediante esta carpeta el paciente tiene acceso a información y datos relacionados con su salud. Entronca con las tendencias más actuales de lo que se piensa debe ser una sanidad moderna al ser una iniciativa digital, “dospuntocero” y aparentemente innovadora. A la vez, satisface y empodera al paciente y, como siempre, se olvida al profesional.
Nuestras carpetas de salud autonómicas son la versión nacionalizada de los Personal Health Record o registro personales de salud, que tanto Google como Microsoft y otras compañías lanzaron, con poca fortuna, en la primera década de este siglo. Registros y carpetas comparten dos objetivos comunes: la de proporcionar un resumen completo de la historia clínica de un individuo, y ser accesibles online. Sin embargo, hay una diferencia fundamental, en los registros personales se almacena información recogida y generada por el propio paciente, sin necesidad de que intervengan ni la administración sanitaria, ni los profesionales Estos actores, si bien ayudan al paciente proporcionándoles información generada por ellos, no tienen control sobre la información contenida en el registro. Por el contrario, nuestras vernáculas carpetas son servidas y gestionadas por el servicio público de salud y contienen los datos que los gestores consideran adecuados para el paciente. Se convierten así en un remedo de historia clínica para “dummies”.
Es difícil oponerse cuando alguien nos promete un espacio virtual muy accesible donde podamos ojear la información de nuestras analíticas, pruebas diagnósticas, informes médicos etc. Sin embargo, deberíamos hacerlo. En primer lugar, porque ninguna información sanitaria personal debería estar en Internet, sin nuestro consentimiento expreso y previo; en segundo lugar, por una serie de consecuencias imprevistas que la buena voluntad, a veces estulticia, de nuestros dirigentes no pueden ni siquiera vislumbrar.
Por ejemplo: una consecuencia indeseada es el riesgo real que supone la exposición de los datos sanitarios a terceros. Desde el burdo robo o hackeo de información hasta la identificación personal de las páginas que uno visita. Muchas organizaciones gubernamentales o no, exponen inadvertidamente información de sus usuarios, y no es ninguna extravagancia tener presente este peligro, más común de los que se imagina. Otro efecto perjudicial deriva del acceso directo a sus datos de los ciudadanos, particularmente aquellos con enfermedad crónica. Aunque se han postulado mejoras en la relación médico-paciente y la satisfacción, hay voces que alertan sobre la capacidad de los pacientes para utilizar eficazmente la información que se deposita en las cuestionadas carpetas de salud. Habría que asegurarse de que los pacientes pueden discutir a posteriori los resultados con los profesionales que les atienden así como invertir un gran esfuerzo en formación sanitaria para que el acceso de los pacientes a los informes, sea realmente provechoso y no un terreno donde los malentendidos y los equívocos campen por sus respetos.
Como en otras ocasiones, la tecnología es susceptible de ser manejada de forma artera por el poder político. Para colgarse medallas, ganar votos o simplemente alardear de modernidad se implantan aplicaciones atractivas y útiles sobre el papel, sin pararse a debatir sus consecuencias y necesidad real, la carpeta de salud es una de ellas hasta el punto que se le puede citar como la carpeta indiscreta.
articulo original, aquí
¿Y tú que hiciste? (II)
2ª parte
Por Angel Ruiz @artcymap
Creo que no preciso airear mi condición de médico, ni mi condición de experto en informática, ni mi condición de creador y fabricante de software para desmentir lo inaudito de este incompetente dictamen de la Agencia de Protección de Datos (APD) y de su Director Pariente.
Las Historias Clínicas en papel eran considerados medios de soporte para el pensamiento, la decisión y el tratamiento clínicos. La anotación y el papel que lo soportaba eran un todo cuya alteración, manipulación o destrucción solo estaba y está regulada por la legislación penal. La modificación en papel era evidente. Debía hacerme con la carpeta, buscar la hoja, corregirla, modificarla o destruirla para ejecutar el delito.
Las Historias Clínicas informatizadas solo son Bases de Datos BBDD, formadas por diferentes Tablas, compuestas por conjuntos de Campos. Los interfaces de trabajo, es decir, las carátulas en la que los profesionales trabajamos para introducir, consultar o gestionar información, solo son vehículos que facilitan la grabación de los datos en las Tablas, cuyo conjunto es lo que realmente conforma la Historia Clínica.
 En otras palabras, las interfaces o carátulas de manejo de la Historia Clínica NO SON la Hª Clínica. La Historia Clínica SOLO son sus Tablas.
En otras palabras, las interfaces o carátulas de manejo de la Historia Clínica NO SON la Hª Clínica. La Historia Clínica SOLO son sus Tablas.
Al parecer nuestro ínclito Director Pariente, afirma que la Hª Clínica solo es la Interfaz y no las Tablas, y que mientras no accedas a las Tablas por la carátula, por el Interfaz, sentado en una silla, accediendo con una clave y un password, modificar las Tablas por la puerta de atrás no tiene delito alguno, ni alteración anómala alguna de la Historia.
¿No es eso mismo lo que han hecho los bancos con las Preferentes, tocando las tablas, para que aparezca que tú dijiste lo que no dijiste, bloqueando el acceso del dinero al 100% de los depositantes, masiva y “automáticamente, mediante un procedimiento informático”?
Este dictamen, abre la puerta, por fin, a poder modificar legalmente la información retrospectiva de las Historias Clínicas, a gusto del poder de turno, amparado por organizaciones, como las APDs, complacientes como poco, por deudoras del mismo al no ser entes independientes de ese poder.
Las administraciones públicas, al contrario que las organizaciones privadas, pueden descansar tranquilas en sus desmanes, porque las sanciones, lo disuasorio, no se les imponen, por ser ambas, administración pública. Mientras un particular, se mueve en multas individuales de 600.000€ por sanción, las Administraciones Públicas se quedan con el papelito de falta grave o muy grave, sin mayores consecuencias.
El sueño de todo conductor descerebrado. Ir a 200km/hora de Barcelona a Sevilla, sin otro riesgo que unos papelitos únicamente descriptores de sus desmanes.
115.000 historias clínicas alteradas, fuera de la administración, serían 115.000 delitos penales por alteración de documento público, que les hubiera costado el gobierno, por un lado, y, por otro, la hacienda para repararlo en indemnizaciones.
O, también podrían ser 115.000 alteraciones graves de la confidencialidad por haber entrado en la historia, para alterarla a conveniencia, lo que alcanzaría el monto de 69.000 Millones de € en multas, si la APD fuera otra. ¿O es que matar a uno tiene la misma pena que a veinte?
Sin embargo, Spain is different.
El primer párrafo de este escrito (1ª parte) era ficción. Pero ¿cuánto tiempo pasará hasta que deje de serlo? Si se ha abierto la veda de modificar documentos públicos por la puerta de atrás, ya que hacerlo automática e informáticamente es igual a no delinquir, ¿qué seguridad tiene, desde la semana pasada, cualquier profesional que haya entrado en la ‘lista negra’ del poder de cualquier signo? ¿o qué le va a impedir a éste que se modifiquen masivamente complejas e inconvenientes decisiones individuales, en la relación médico-paciente, para adecuarse a los intereses de la Big Pharma, el dinero y el poder?
El despreciable y alarmante gesto del Director de la Agencia Tributaria, Santiago Menéndez, que pavoneaba su poder y conocimiento de los secretos ajenos con aquello de la ‘repera patatera’, en opuesta actitud al respeto que debiera mostrar como garante de su privilegiado acceso a información sensible del ciudadano, me recordó el comentario similar que, con un codazo, hace unos años, el Director General de Hospitales de Castilla La Mancha, me hizo, a modo de confidencia, al tiempo de la informatización de la Hª Clínica de Atención Primaria.
“Ahora sabemos todas las que toman Anticonceptivos”. ¿Viste a tu mujer en la lista?
No pude contenerme.
Es evidente que acceder a los secretos médicos ha sido un objetivo largamente acariciado.
¡Qué fácil se ha desmontado el poder profesional, que estaba basado en la custodia del secreto y la confianza! ¡Qué poder tan extraordinario ha cedido el profesional y el paciente en este conjunto de pasos de aparente mejora, en los que nunca han tenido oportunidad alguna para el Opt-in y Opt-out!
Opt-in para decidir qué información y cual no se compartiría en ‘la nube’ y Opt-out para decidir qué información se borrara, a modo de ‘derecho al olvido’, de ‘la nube’.
Paradójicamente, la inseguridad jurídica del dictamen de la APD vasca ha creado un colchón de impunidad desconocido e inexistente hasta hoy.
Cualquiera podrá aducir, a modo de defensa, que esa información que ahí está grabada, que le inculpa, por ejemplo por mala praxis, jamás él la introdujo, puesto que hay precedentes de que hacerlo ‘automáticamente y por medios informáticos, sin rastro de acceso de terceras personas’ es no solo posible, sino legal y “amparado por la Ley de Autonomía del Paciente 41/2002 y la de Garantías de Uso Racional del Medicamento de 2006”, Pariente’s dixit.
Este desafortunado dictamen deja en el aire una pregunta poliédrica y polisémica.
Y ¿tú qué hiciste?
Y ¿tu qu……,ante la aberrante informatización de la historia clínica española?
Y ¿tú qu….? ¿Hiciste algo de eso que está anotado?
Y ¿tú qu……, ante una falsa imputación futura?
Y ¿tú qu……, ante la posibilidad de librarte de una mala praxis realmente ejecutada?
Y ¿tú qué hiciste?
Y ¿tú qué harás?
¿Y tú que hiciste? (I)
Una corta reseña en la columna de sucesos, que sin embargo me sobrecogió. No pudo resistir la presión y acabó ahorcándose en la celda, un mes antes de la fecha de señalamiento de su juicio. La familia desolada declaró que él insistía continua y desesperadamente que aquello que se encontró en su ordenador nunca había sido suyo.
“¿Qué parte del ‘Te lo dije’ era la que no habías entendido?”
Detective Spooner en la película Yo, Robot del director Alex Proyas.
Detective Del Spooner: [to Susan, after the robots have started a revolution] You know, somehow, «I told you so» just doesn’t quite say it.
____________________________________________________
Por Angel Ruiz @artcymap
La semana pasada por fin ha ocurrido.
Es verdad que, con años de antelación, se han dado los pasos previos, lenta pero inexorablemente.
Se comenzó por obligar, por todos los medios legales, sociales y propagandísticos, a retirar la Historia Clínica de su secular y legítimo depositario. Aquel que había sido elegido por el paciente para consultar su temor, su mal y depositar su confianza, su confidencia.
Al paciente se le introdujo una idea viral en su cerebro, que también infectó al ingenuo profesional. “Es bueno que tus secretos estén accesibles para TODOS, no solo para los que tu elegiste, para todos, pues ¡sabe dios! dónde se va a necesitar saber qué catarros tuviste a los 12, qué esquince de tobillo a los 17, qué picores pudendos a los 23, o qué HIV a los 34”. .-“¡Vaya!, las alergias ya me parece bien, el saber lo de la diabetes, puede, pero ¿qué interés tiene saber lo de los catarros, las purgaciones, o el HIV? ¿No habían quitado el punto rojo de las historias para que pudiéramos nosotros controlar el secreto y así evitar la estigmatización?” Bueno, siempre será mejor que el médico que le atienda lo sepa todo, todo. .-“¿Un fisio, mi aborto a los 17? ¿No me deberían preguntar qué y qué no? Silencio, hasta hoy.
A pesar de que sabemos que el volumen de la Hª Clínica de Atención Primaria de un paciente, con más de 10 años de informatización de su historial, supera los 300 folios impresos y que solo, para la famosa continuidad asistencial, solo, se precisa del 2,5% de la toda la información grabada, la pertinente y relevante, ¿por qué se quiso que el otro 97,5% de la información, solo pertinente para su Médico de Familia, se moviera del centro de salud, de su consulta, y transitara por todas las redes?
En plena Semana Santa de hace un mes, el 1 de Abril de 2015, con estudiada estacionalidad y alevosía, por plena hégira y asueto laboral, la Consejería de Salud de la Generalitat Catalana, rectificando el aparente parón y retirada del Proyecto VISC+, que pretendía vender y vender, TODOS LOS DATOS SANITARIOS de TODOS LOS CATALANES, al mejor postor, por un pico de millones de euros, más unas cuantas ‘Puertas Giratorias’, rectifica y lo ejecuta definitivamente, con el cuento de que son anonimizados. Como los del Pentágono, la NSA, Wikileaks y un largo etcétera.
¿Qué negocio habría habido si solo se estuviera moviendo ese 2,5% de información pertinente y relevante? ¿Qué otro negocio del cable habrían conseguido, con sus ‘puertas giratorias’ preceptivas, las correspondientes compañías regionales de telefonía, sin el apetitoso tráfico del 100% del dato sanitario?
Pero ha sido la semana pasada cuando por fin ha ocurrido.
 Hace 5 años, en 2010, por la presión de la crisis, por la necesidad de ajustes, el Consejero Bengoa del Departamento de Sanidad del Gobierno Vasco, ordena a los informáticos del Osabide (programa de Hª Clínica oficial de Osakidetza-Servicio Vasco de Salud) que modifiquen, a las bravas, las históricas indicaciones farmacológicas, de varios fármacos de marca, de 115.000 pacientes, sustituyéndolas por genéricos, sin conocimiento previo de pacientes ni médicos.
Hace 5 años, en 2010, por la presión de la crisis, por la necesidad de ajustes, el Consejero Bengoa del Departamento de Sanidad del Gobierno Vasco, ordena a los informáticos del Osabide (programa de Hª Clínica oficial de Osakidetza-Servicio Vasco de Salud) que modifiquen, a las bravas, las históricas indicaciones farmacológicas, de varios fármacos de marca, de 115.000 pacientes, sustituyéndolas por genéricos, sin conocimiento previo de pacientes ni médicos.
¿Para qué contar con los médicos si es el propio político, gracias al nuevo poder que le otorga la nueva informática, el que puede ‘enmendar la plana’ de la “desafección e ineficiencia” de los mismos, sin contar con ellos?
La cuestión no está en la justificación del hecho, sino en el hecho de romper, tan fácil y masivamente, el sello de inviolabilidad de las Historias Clínicas, pues, una vez roto, el arcón del tesoro del secreto queda abierto.
A partir de ahí se abre un largo proceso que puede conocerse en el sintético resumen de prensa que puedes leer aquí 
El Consejo General de Colegios de Médicos CGCOM y los Colegios de Álava y Guipúzcoa denunciaron los hechos, por diferentes vías, pero centrados en que la modificación de los datos era constitutivo de algún tipo de delito contra la confidencialidad, seguridad jurídica, etc.
La conclusión de las dos Agencias de Protección de Datos APD, la española y la vasca, son extraordinarias. La primera archivó la denuncia, descartando el investigarla ¡Vaya! Ello provocó que el CGCOM planteara un contencioso ante la Audiencia Nacional. Ésta, en verano del 2014, ordenó una investigación, que recayó en la APD Vasca, que dictaminó, la semana pasada, que eso de que el político te enmiende la plana, modificando a su albedrío historiales médicos, no solo es legal y amparado por las leyes, sino que, mientras no se haga a mano, es decir, entrando paciente por paciente, puede hacerse masivamente, vía informática, pues alterar o modificar los historiales “automáticamente, mediante un procedimiento informático”, ES LEGAL. ¡Insuperable!
El presidente de la APD Vasca, Iñaki Pariente, afirma, aparentado una solvencia tecnológica, a todas luces invisible, que el objetivo de su investigación había sido “establecer si una tercera persona había accedido a los historiales de los pacientes para cambiar la medicación”. Ya hemos visto su conclusión: NO.
Supongamos que al tal Pariente, alguien, “automáticamente y por medios informáticos” colocara fotos comprometidas en su móvil o su ordenador que le inculparan directamente de algo que jamás hizo. ¿Cuál sería ahora su veredicto? Elemental. “Debo ser culpable porque eso está ahí y es lo que hay, porque no ha habido acceso ilegítimo alguno en mi móvil, dado que ‘se ha realizado automáticamente y por medios informáticos’, sin intervención directa de terceros”. Estúpido, ¿no?.
Continuara……..
mi carpeta de salud (VIII)
a partir de este año , las personas que tienen acceso a las historias clínicas realizadas por sus medicos también podrán acceder a la auditoria del rastro de quién ha visto sus datos
La historia clínica debería contener sólo registros ciertos, compasivos, honrados y prudentes con el paciente y ser siempre accesible al paciente
ser siempre accesible al paciente, constantemente, cuando quiera. Desde luego, lo mínimo es tener comunicación instantánea de quién, cuándo y porqué ha entrado en la historia. En un ejemplo, el paciente está en la sala de espera de urgencias hospitalarias por una herida por navaja, en una agresión callejera. Si alguien consulta su historia clínica antes de entrar a consulta, debería llegarle al paciente un aviso por mensajería instantánea de forma que supiera sin dudas qué médico está consultándola. ¿Por qué no? Lo mismo debería suceder si el paciente está de baja y el médico inspector accede a su historia clínica. ¿Por qué no?
mi carpeta de salud (VII)
Aparte de SU Medico hay otra gente que quiere acceder a los datos de su historia clínica (algunos ya lo hacen) :
- Médicos
- Enfermeras
- Auxiliares
- Trabajadores Sociales
- Inspectores Médicos
- Inspectores Farmacéuticos
- Inspectores
- Autoridades Sanitarias
- Gestores Sanitarios
- Mutuas Patronales
- Farmacéuticos Comunitarios (el de su farmacia)
- Farmacéuticos de Hospital
- Farmacéuticos de Atención Primaria
- Estudiantes de Medicina
- Investigadores
- Epidemiologos
- Estadísticos
- Informáticos
Y si esta en Internet todavía muchos más……
En fin Ud verá


