Categoría: Enfermedades infecciosas
Atención a personas con síntomas persistentes por COVID-19 2/2
Esperanza Martín Correa. Especialista en Medicina Familiar y Comunitaria EAP Congrés. CAP Maragall. Barcelona.
Gemma Torrell Vallespin. Especialista en Medicina Familiar y Comunitaria. EAP Les Indianes. Montcada i Reixac. Barcelona.
Documento completo en formato PDF
Lectura crítica:
General
- Ante el avance de los conocimientos sobre la persistencia de los síntomas, proponen que la guía sea un documento vivo y que se vaya actualizando a medida que existan nuevos datos disponibles (Context).
- La guía incluye un apartado donde expone los argumentos utilizados para realizar las diferentes recomendaciones y otro donde expone qué preguntas quedan por responder para guiar trabajos futuros de investigación. (Recommendations for research)
Acerca de la nomenclatura:
- Definición “long covid” o “covid persistente”: Ambos términos responden a una denominación provisional descrita por los propios pacientes que engloba la persistencia de síntomas más allá de la fase aguda establecida por la OMS en 4 semanas (1.3)
- Es cuestionable el uso del término “post-COVID-19 syndrome” puesto que desconocemos aún qué mecanismos provocan la persistencia de los síntomas no pudiendo descartar que uno de ellos sea la persistencia de un reservorio del SARS-COV2 (por tanto, tampoco podríamos descartar que hubiera desaparecido la infección en el caso de las personas con síntomas persistentes).
- La guía no hace mención a las hipótesis planteadas sobre la persistencia de los síntomas. La descripción de estas podría ayudar a los profesionales a hacerse una idea de los escenarios fisiopatológicos posibles para ayudar a identificar los patrones de persistencia que observan en la consulta (cuadros febriles persistentes, cuadros de grupos de síntomas que se presentan en brotes).
- Al tratarse la COVID19 de una enfermedad nueva de la que no conocemos aún toda su historia natural, cualquier intento de categorización terminológica es temeraria y puede llegar a ser maleficente para las personas afectadas, pues puede convertir a la enfermedad persistente en un cajón de sastre, como ha pasado con otras enfermedades, al simplificar su complejidad. Mantener una denominación descriptiva, permite que el término evolucione con los nuevos conocimientos y no deja de ser un reconocimiento a las personas afectadas, pues se adopta un término acuñado por ellos y con el que se identifican. La persistencia de los síntomas es una forma de evolución de la enfermedad independiente de la gravedad de la enfermedad en su fase aguda, por lo que podría afectar tanto a personas hospitalizadas como no hospitalizadas. La guía incluye a ambos grupos, en la definición de síntomas persistentes, utilizando únicamente un criterio temporal. Sin embargo, el hecho de no establecer una diferenciación entre ambos grupos de pacientes puede suponer un factor de confusión ya que las personas hospitalizadas pueden presentar secuelas derivadas de la gravedad de la enfermedad, pero también de la inevitable agresividad de los tratamientos recibidos en las UCIs y los causados por la hospitalización prolongada.
- Por otro lado, sería esperable en el contexto de una enfermedad nueva en la que los y las pacientes han compartido su experiencia de enfermedad a través de las redes sociales y los grupos de apoyo, que la experiencia de la enfermedad tuviera un papel más relevante en la construcción de la guía. Se sigue incurriendo en una especie de injusticia epistémica que separa de forma importante los datos duros (lo que conocemos como “lo científico”) de los datos blandos “la experiencia”. Es necesaria una complementariedad entre ambos tipos de datos para poder abarcar la realidad poliédrica de esta nueva enfermedad. Con qué escala, con qué número medimos la afectación de la anosmia, por ejemplo, ¿en una madre que acaba de parir y no puede oler a su hijo? Ambas aproximaciones tienen forzosamente que reconocerse como complementarias en la construcción del relato de la enfermedad.
Fragmentación de la atención:
La guía insiste en la derivación a los servicios de salud mental ante cualquier síntoma de ansiedad o depresión leve promoviendo la intervención psicológica o psiquiátrica en estos casos (3.9). Es evidente que los efectos derivados de la persistencia prolongada de síntomas afectarán a la esfera emocional en estas personas condicionando su recuperación. Sin embargo, la longitudinalidad que permite el seguimiento desde Atención Primaria, garantizando el vínculo asistencial y permitiendo la escucha activa y empática por parte del profesional puede evitar, en muchos de estos casos, la medicalización innecesaria.
También plantea repetidamente el abordaje de estos pacientes en unidades multidisciplinarias específicas (8.1) Sin embargo, creemos que esto atenta una vez más contra la longitudinalidad en la atención a las personas, atributo de la atención primaria que permite realizar un abordaje integral de las personas y que ya ha demostrado repetidamente los beneficios que suponen en la salud de la población que atendemos. En el contexto de una nueva enfermedad con síntomas y evolución todavía desconcertantes parece importante conseguir el vínculo, la confianza y el conocimiento continuo que garantiza la longitudinalidad en la atención.
Pruebas diagnósticas y clasificación:
- Insiste en la no-obligatoriedad de una prueba diagnóstica confirmatoria para incluir a estos pacientes como covid-persistentes (3.11). Los pacientes no pueden ser penalizados por las insuficiencias del sistema. No parece adecuado descartar el diagnóstico de COVID19 en personas que presentaron síntomas leves o moderados compatibles con la infección y que no tuvieron acceso en aquel momento a ninguna prueba diagnóstica (debemos recordar que las pruebas diagnósticas no estuvieron disponibles en los centros de atención primaria hasta mayo del 2020). La clínica compatible junto con la plausibilidad epidemiológica del momento tiene que ser suficiente para establecer el diagnóstico sin que pongamos en duda (de nuevo, doble violencia del sistema) a las personas afectadas. Este es un punto muy relevante de esta guía NICE.
- Incide una y otra vez en el impacto de la afectación multisistémica en la vida laboral, social y emocional de las personas afectadas y ordena la información disponible para ser adaptada en la consulta (p.ej. punto 1.1).
Reconocimiento de los síntomas:
- Otro de los beneficios que aporta la guía es el reconocimiento específico de los síntomas persistentes, no solo en personas adultas sino también en los niños (5.8). Ésta ha sido una de las reivindicaciones de los colectivos de pacientes desde el principio motivada por el escepticismo con que han sido tratados muchos de ellos al demandar atención en los servicios de salud al presentar dichos síntomas.
- Pone de relieve también la posible existencia de síntomas persistentes en las personas mayores (5.7), pudiendo tenerlo como parte del diagnóstico diferencial cuando estas presentan empeoramiento del estado de consciencia, empeoramiento del estado general, mayor inapetencia habiendo pasado una enfermedad leve o moderada en el momento agudo por COVID19..
Atención a personas con síntomas persistentes por COVID-19 1/2
Esperanza Martín Correa. Especialista en Medicina Familiar y Comunitaria EAP Congrés. CAP Maragall. Barcelona.
Gemma Torrell Vallespin. Especialista en Medicina Familiar y Comunitaria. EAP Les Indianes. Montcada i Reixac. Barcelona
Acaba de publicarse la guía NICE de atención a personas con síntomas persistentes por COVID.
Organizada en ocho apartados propone una serie de recomendaciones dirigidas a los profesionales de salud aceptando la incertidumbre que supone, en el momento actual, el seguimiento, control, tratamiento y pronóstico de estas personas. Añade un listado de síntomas más frecuentes, un apartado de recomendaciones para la investigación y la argumentación en la que basan las recomendaciones de cada apartado.
Incide además en la importancia que deben tener las personas afectadas en los procesos de toma de decisiones.
La guía incluye recomendaciones para adultos, niños y personas mayores con síntomas persistentes.
Resumen:
La guía define como personas afectadas con síntomas persistentes a aquellas que presentan síntomas una vez transcurridas 12 semanas del contagio (con independencia de si fueron o no ingresadas en el hospital y si tuvieron o no prueba diagnóstica confirmatoria). La definición incluye al conjunto de síntomas fluctuantes que pueden afectar a cualquier sistema del organismo.
La guía distingue tres períodos de la enfermedad:
- “COVID-19 agudo” (signos y síntomas de COVID19 que duran <4 semanas)
- “Síndrome sintomático continuo” (4-12 semanas post contagio)
- “Síndrome post-covid” (>12 semanas post contagio).
En el abordaje inicial de estas personas, propone consensuar el tipo de atención (presencial, telefónica o telemática) y utilizar un registro sistemático (a través de un cuestionario) para todos los síntomas referidos por la persona afectada. Se sugiere facilitar información sobre los síntomas y las posibilidades de autocuidado a las personas afectadas y se desvincula la presencia de la persistencia de síntomas de la gravedad del cuadro inicial. En esta primera evaluación deberá también valorarse la presencia de signos de alarma que condicionen una derivación a un servicio de urgencias.
Finalmente, propone la coordinación comunitaria en los casos en que se detecte vulnerabilidad y también contempla el seguimiento por parte de especialistas hospitalarios a las 6 semanas del alta en el caso de las personas que hayan sido hospitalizadas.
La evaluación de la persona afectada debe ser holística, centrada en la persona y teniendo en cuenta los aspectos físicos, cognitivos, psicológicos y su capacidad funcional tal y como ya proponía T. Greenhalgh.
Deberán registrarse los síntomas tal y como los definan las personas afectadas así como las fluctuaciones en el caso de que existan. Insiste la guía en valorar el impacto de los síntomas en la vida de las personas afectadas (trabajo, relaciones sociales, bienestar,…). Propone utilizar herramientas validadas para detectar la afectación cognitiva.
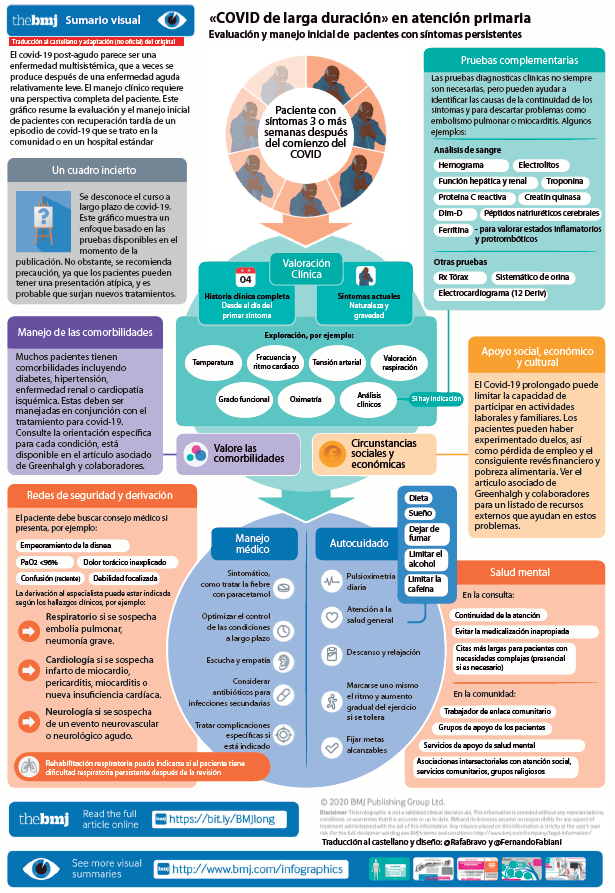
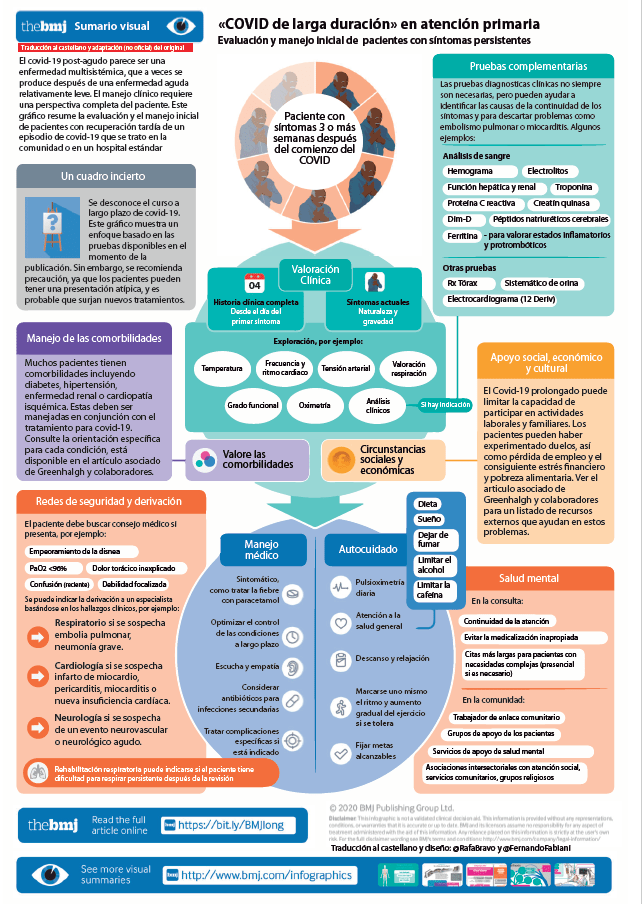
Establece algunos de los criterios de derivación urgente (desaturación de oxígeno, dolor torácico, signos de enfermedad pulmonar grave…) y plantea exploraciones complementarias orientadas a realizar el diagnóstico diferencial. Sugiere la aplicación de algunas pruebas de forma más generalizada como la analítica sanguínea (con hemograma completo, pruebas de función renal y hepática, prueba de proteína C reactiva, ferritina, péptido natriurético tipo B (BNP) y pruebas de función tiroidea), el 1min sit-to-stand-test para valorar la tolerancia al ejercicio, las pruebas de bipedestación activa para valorar alteraciones tensionales de posible origen disautonómico y establece la realización de una radiografía de tórax a las 12 semanas post contagio si persisten los síntomas respiratorios.
En relación al abordaje del malestar emocional, la guía sugiere la derivación a los servicios de salud mental a cualquier persona con síntomas de ansiedad leve. También propone el abordaje de este tipo de pacientes en unidades multidisciplinares específicas en caso de que la clínica se alargue más de 4 semanas post-contagio
La guía plantea un escenario de decisiones compartidas en las que profesional y paciente consensuen la autogestión de la enfermedad o la derivación a otros servicios (unidades multidisciplinares o servicios hospitalarios específicos en función de la presencia de síntomas de alarma)- Propone la observación de la fluctuación de los síntomas para adecuar la atención y el cuidado en función del momento en que se encuentre la persona afectada
La guía propone ofrecer información a la persona afectada sobre de qué forma puede “controlar” sus síntomas, estableciendo objetivos que se ajusten a su realidad lo mejor posible. También plantea utilizar los recursos que existan en la comunidad de soporte (social, laboral, económico y de vivienda), los grupos de apoyo (en caso de que existan) y aprovechar el entorno familiar y de personas allegadas para dar a conocer los síntomas que padece.
Apunta a que desconocemos si la toma de complejos vitamínicos puede tener un beneficio, ser perjudicial o bien no tener ningún efecto. En el caso de reiniciar la actividad laboral o escolar, insiste en la importancia de dar soporte a la persona afectada para que dicha reincorporación esté adaptada a sus circunstancias actuales de salud.
Acerca de la rehabilitación, sugiere haber evaluado los síntomas persistentes previamente al inicio de la misma para que esta pueda darse en condiciones físicas de seguridad. El abordaje de la rehabilitación propuesto se orienta a tres niveles: físico, psicológico y psiquiátrico. Insiste en la necesidad de observar los síntomas para detectar cambios y mejoras en los mismos durante la rehabilitación.
En el abordaje de las personas mayores que presenten síntomas persistentes, propone aunar el soporte clínico con el soporte social, haciendo hincapié en la soledad, el duelo y el aislamiento, en caso de que estén presentes. En el caso de los niños, la recomendación es considerar derivarlos a otro nivel asistencial si los síntomas persisten más de 4 semanas.
En relación al seguimiento, plantea nuevamente un escenario de decisiones compartidas centrado en la autonomía de la persona afectada para decidir la frecuencia y el tipo de visitas de seguimiento (presencial, telefónica o a través de video llamada).
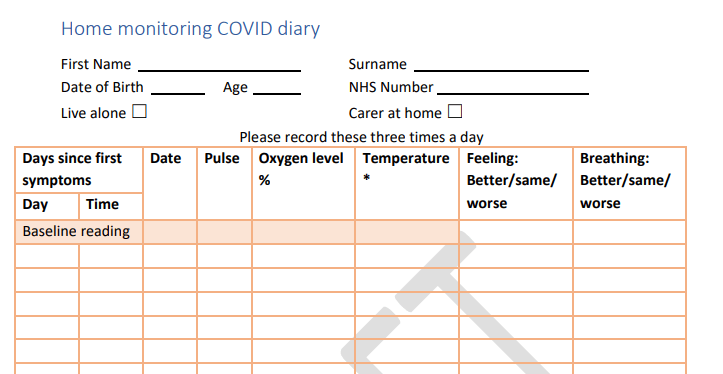
Propone también la posibilidad de tomar registros de tensión arterial y oximetría en el domicilio y actuar en función de los resultados obtenidos o el empeoramiento de los síntomas.
La guía insiste en mantener la longitudinalidad en la atención a estos pacientes con estrecha coordinación con los diferentes niveles asistenciales en los que hayan sido atendidas así como sistematizar la recogida de datos objetivos (tensión arterial, saturación de oxígeno, .)
Insiste en la derivación a unidades multidisciplinares presentes en la comunidad coordinadas por especialistas que tengan experiencia y que incluyan servicios de rehabilitación, salud mental, fisioterapia y terapia ocupacional. Finalmente, incluye algunas recomendaciones para la investigación
Resumen de algunas de las preguntas más relevantes que quedan por responder, sobre la afectación persistente de la COVID19:
- ¿Cuáles son los factores de riesgo para desarrollar un síndrome post-COVID?
- ¿Qué eficacia tienen las intervenciones sobre el síndrome post-COVID?
- ¿Cuál es la prevalencia del síndrome post-COVID?
El hospital de las tres mentiras
Se abre un nuevo hospital en Madrid, para unos la continuación del milagro IFEMA para otros un despilfarro megalómano de la administración autonómica. !Cosas de la política!
La geografía española está salpicada de pueblos o villas, a los que la desafortunada toponimia y la inquina de los pueblos colindantes les ha dado el sobrenombre de “pueblo de las tres mentiras”. Desde Santillana del Mar, que ni es santa, ni es llana ni tiene mar, hasta Villafranca de los Caballeros, que ni es villa, ni es franca, ni tiene caballeros. Pues bien, el nuevo Hospital Enfermera Isabel Zendal podría llamarse también de las tres mentiras ya que, de las cuatro palabras que lleva el nombre, tres son mentiras; bueno mentiras, mentiras no, más bien mentirijillas o inexactitudes, pero teníamos que poner algo para que el titular nos saliera redondo.

–
Hospital Enfermera Isabel Zendal, este es el nombre del hospital, el problema es que, de estas cuatro palabras, tres al menos son objeto de controversia.
Aunque el nuevo hospital es un establecimiento destinado al diagnóstico y tratamiento de enfermos, carece de una cosa fundamental: el personal sanitario necesario para ejercer su función. Un hospital sin plantilla estable que no garantice su función ¿puede llamarse hospital?. Lo será mientras diagnostique y trate enfermos y se convertirá en un mero edificio habilitado como tal, cuando deje de hacerlo.
Isabel Cendal no era enfermera, sino rectora de la casa de expósitos de A Coruña. Francisco Xavier Balmis, director de la Real Expedición Filantrópica de la Vacuna, la conoció cuando acudió en busca de niños y decidió contratarla para que los acompañara en la expedición. Su ocupación era el cuidado de los 22 niños elegidos para trasladar de brazo en brazo la vacuna hasta América.
Es verdad y está documentado, que Balmis la asimiló al sueldo y obligaciones de “enfermero”, de los que ya constaban tres en la plantilla; pero la rectora no tenía tal consideración hasta su participación en la expedición. Hay que tener en cuenta que en aquella época la enfermería, no tenía consideración de profesión sino de oficio, se consideraba un escalón por debajo de los practicantes y sus obligaciones: proveer cuidado a los enfermos, no eran muy diferente que las que se le asignaron a Isabel.
Los sobrenombres de “primera enfermera de la historia en misión internacional”, “la primera enfermera de la historia de salud pública»o “la primera ATS de la Historia” no son sino el producto de los elogios, a medio camino entre lo paternalista y lo reivindicativo, de algunos autores, pero no de un reconocimiento nacional o internacional.
Por ejemplo: en los medios de comunicación se reproduce, sin mucho rigor, que fue reconocida en 1950 por la Organización Mundial de la Salud (OMS) como la primera enfermera de la historia en misión internacional. Esto no es así realmente, lo que hay es un editorial del Boletín de la Oficina Sanitaria Panamericana donde, con motivo de la celebración del día de la salud dedicado a las enfermeras, el insigne doctor mejicano Miguel E. Bustamante, hace una loa a la “desconocida” primera enfermera de salubridad en misión internacional: Isabel Cendal.
Este mismo doctor, a la sazón alto cargo de la Organización Panamericana de la Salud (OPS, que no de la OMS) y director del Boletín, siguió interesado en la vida de Isabel Cendala y Gómez; a este interés se le deben varios artículos sobre la aportación de Isabel a la expedición Balmis y el reconocimiento en México de su figura.
El lector se habrá percatado de que nuestra protagonista aparece a lo largo de texto con apellidos distintos y es que, aunque casi todas las fuentes coinciden en que se llamaba Isabel y de segundo apellido Gómez, de su primer apellido hay treinta y tantas versiones según los autores y documentos que se consulten.
Esta circunstancia ha dado lugar a situaciones algo chuscas, como el cambio de nombre al que el ayuntamiento de A Coruña se vio obligado, al poco despues de dedicarle una calle, o que en el proyecto inicial de la Comunidad de Madrid se la llamara Cendal con c, como se puede ver más arriba.
Tras el trabajo de la Asociación Isabel Zendal y de la publicación del libro Isabel Zendal en los archivos de Galicia de Antonio López Mariño, parece que Zendal se adopta como apellido definitivo.
La razón por la que los dirigentes de la Comunidad de Madrid decidieron poner este nombre al nuevo “hospital de pandemias” son desconocidas para nosotros, pero suponemos que estará relacionado con la importancia del lobby gallego del partido popular, por un lado y el oportunismo social y político, por el otro.
añadido Mayo de 2021: Según una entrevista la presidenta de la Comunidad de Madrid Isabel Diaz Ayuso, que no termino de localizar, el nombre del hospital se le ocurrió tras leer el libro de Javier Moro «A flor de piel» que narra de forma novelada la hazaña de la expedición Balmis
Nominar un polémico hospital como tributo a un género -las mujeres- y a una profesión – la enfermería- prácticamente ausentes de nuestra toponimia hospitalaria es muy loable, aunque este hecho no debería implicar la falta de reconocimiento de otros personajes. Parece injusto dedicar el nombre de un hospital a un actor secundario y olvidarse del protagonista Francisco Xavier Balmis o incluso de José Salvany y Lleopart que dejó su vida en el empeño.
Dar oxígeno a la lucha contra el COVID desde atención primaria
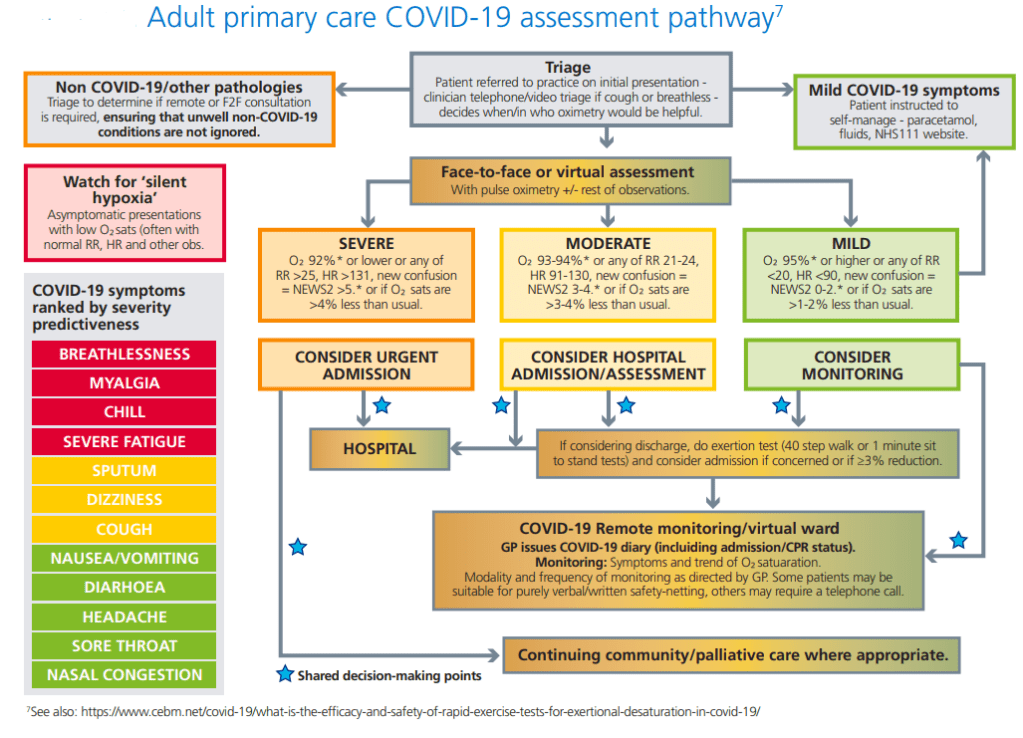
Durante el seguimiento domiciliario de los pacientes con sospecha de COVID-19 es fundamental conocer de forma precoz, aquellos síntomas, signos o hallazgos que nos indiquen deterioro y por tanto requieran una consulta presencial o derivación al hospital. A principio de la pandemia se utilizaban de forma empírica criterios de gravedad extrapolados de otras enfermedades que cursan con distrés respiratorio. Sin embargo, la elevada exigencia de estos criterios y el desconocimiento de la historia natural de la enfermedad, hacían los protocolos basados en ellos poco útiles en el ámbito de la atención primaria. No hacía falta llegar a la estricta descompensación de esos criterios. La impresión clínica se adelantaba y el paciente era “obligado” a venir a consulta, o remitido directamente al hospital. Por desgracia, tampoco era suficiente, el desconocimiento y demasiadas novedades, ciertas o no, en el manejo de la enfermedad hacía que los errores y retrasos se dieran con más frecuencia que la deseada.
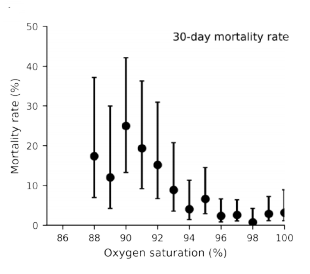
En un estudio de cohortes retrospectivo de 1080 pacientes con un diagnóstico de COVID-19 que fueron trasladados en ambulancia a dos hospitales del condado de North Hampshire (Inglaterra), se observó una correlación (establecido mediante análisis de curvas ROC) entre los resultados de los signos vitales, medidos por el personal de la ambulancia en el primer contacto y la mortalidad a corto plazo del paciente o el ingreso en la UCI. La saturacion de oxígeno fue las más predictivas de mortalidad o ingreso en UCI , seguidas por la puntuación en la puntuación del National Early Warning Score (NEWS) 2 , la edad del paciente y la frecuencia respiratoria.
Estos resultado les llevan a concluir que, las mediciones iniciales de saturación de oxígeno en pacientes con COVID-19, antes de su traslado al hospital, se correlacionan con la mortalidad del paciente o ingreso en la UCI a corto plazo (treinta días). Tambien vieron que incluso pequeñas desviaciones en las saturaciones de oxígeno del 1-2% por debajo del 96% confieren un mayor riesgo de mortalidad en pacientes con COVID confirmado.
Este estudio tiene dos importantes repercusiones prácticas: por una parte, los médicos que lleven pacientes de este tipo tienen que saber que cuanto más bajo sea el nivel de oxígeno en sangre de un paciente con Covid-19 agudo, más urgentemente debe ser enviado al hospital. También, que no se debe tranquilizar a un paciente hipóxico porque no tenga síntomas.
Por otro lado confirmar la utilidad del reparto individual de oxímetros a estos pacientes, o el establecimiento de las denominadas consultas COVID virtuales (COVID virtual wards) presentes en diferentes países y con diferentes modelos.
Covid persistente
La revista secundaria Evidencia publica un artículo titulado Manejo de los síntomas persistentes de COVID-19 en atención primaria en el que básicamente traducen, como ya hicimos en este blog, el artículo Management of post-acute covid-19 in primary care. Además, añaden el resumen de un estudio cualitativo, sobre narrativas de pacientes argentinos que sufren este problema y la traducción de los principios para la atención de pacientes con síntomas persistentes de COVID que se describen en una extensa investigación cualitativa: Persistent symptoms after Covid-19: qualitative study of 114 “long Covid” patients and draft quality criteria for services
En este último artículo, se hace notar que no es su objetivo rediseñar a gran escala de los servicios clínicos para Covid de larga duración pero que sí pueden aportar información sobre unos principios de calidad para informar y respaldar los servicios tanto generalistas como especializados para el Covid persistente o de larga duración. Aprovechamos la traducción de estos principios de nuestros colegas argentinos y la incluimos en esta entrada:
1. Accesibilidad
Todas las personas con COVID-19 prolongado deben tener acceso a la atención adecuada, hayan tenido o no,una prueba de laboratorio positiva para SARS-CoV-2 o un ingreso hospitalario.
2. Carga de la enfermedad
Debe minimizarse la carga que soporta el paciente para acceder, navegar y coordinar su propia atención médica. Las vías de atención deben ser claras y los criterios de derivación deben ser explícitos.
3. Responsabilidad clínica y continuidad de la atención
La responsabilidad clínica del paciente debe ser clara. Si bien es importante la investigación y el tratamiento de las complicaciones particulares, un médico debe ocuparse del paciente de manera integral y proporcionar la continuidad de la atención.
4. Servicios de rehabilitación multidisciplinaria
Los pacientes que requieran un paquete de rehabilitación formal deben ser asistidos por un equipo multidisciplinario. Se sugiere que este incluya, por ej. fisioterapeuta, consultor en cardiología o neumonología, terapeuta ocupacional, psicólogo y -de ser necesario- un neurólogo.
5. Estándares basados en evidencias
Se deben desarrollar, publicar y utilizar estándares y protocolos para que la investigación y la administración de los cuidados de salud sean consistentes donde quiera que se reciban.
6. Mayor desarrollo de la base de conocimientos y de los servicios clínicos
Los equipos clínicos deben recopilar y analizar de forma proactiva datos sobre esta nueva enfermedad para mejorar los servicios y construir la base de conocimientos. Los pacientes deben ser socios en este esfuerzo. Como primer paso, es necesario hacer un recuento de los pacientes y establecer las tasas de prevalencia y el pronóstico.
Informacion visual sobre el COVID-19
Three very useful infographics, more precisely two infographics and a figure on covid-19, published in the BMJ in three articles, that have one thing in common: the authorship of our favorite british general practitioner, Trisha Greenhalgh.
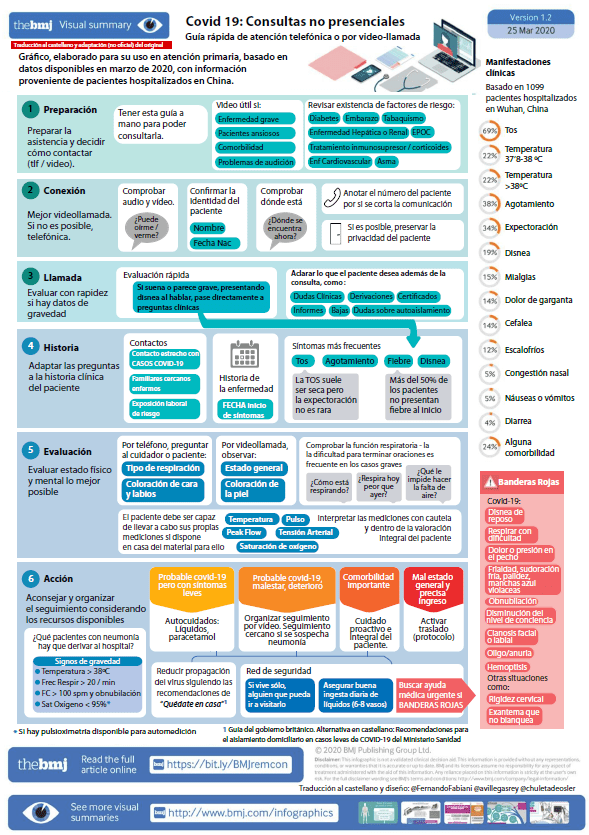
Covid-19: a remote assessment in primary care (spanish) March 2020 by Fernando Fabiani.
Más información en español (artículo completo e infografía tamaño mayor) aquí.
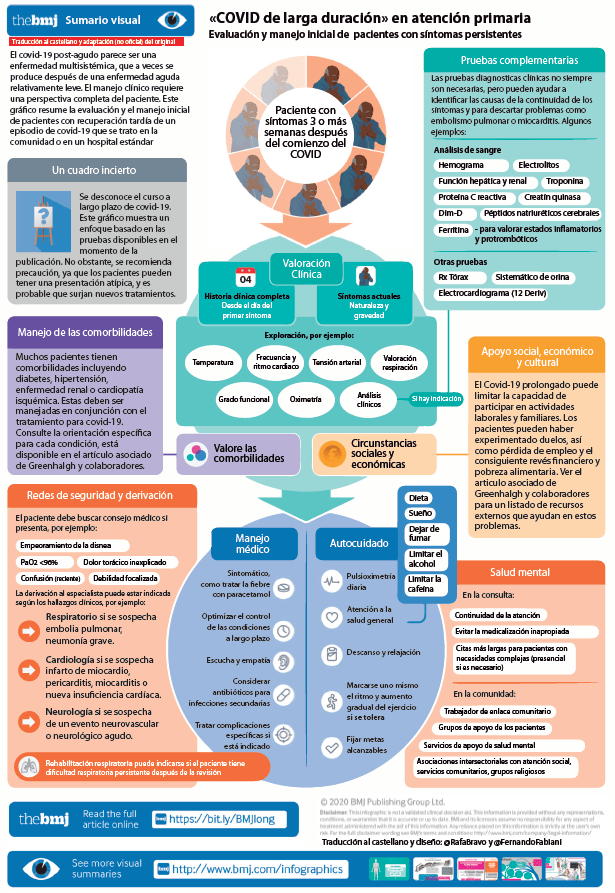
Management of post-acute covid-19 in primary care. (spanish) august 2020 por Fernando Fabiani y Rafael Bravo.
Más información en español (artículo completo e infografía tamaño mayor) aquí.
To metres or one: what is the evidence for physical distancing in covid-19? por Eduardo Suárez
Más información en español (extracto del artículo e infografía tamaño mayor) aquí.

Necesitamos pruebas
Necesitamos mejores evidencias sobre las intervenciones no farmacológicas para el covid-19 por Margaret McCartney . 28 de agosto de 2020
Traducción libre de Margaret McCartney: We need better evidence on non-drug interventions for covid-19
Las intervenciones no farmacológicas deben basarse en la evidencia. Necesitamos generar estas pruebas para informar sobre el covid-19 y futuras pandemias.
Se han registrado casi 1300 ensayos controlados para intervenciones farmacológicas para el covid-19. Entre ellos, se han realizado grandes ensayos internacionales y de gran potencia que han evaluado la eficacia de tratamientos como la dexametasona y la hidroxicloroquina para el covid-19.
Pero, ¿por qué las intervenciones no farmacológicas no han sido sometidas al mismo interrogatorio?
Actualmente se está desarrollando la Colaboración BESSI (Intervenciones de comportamiento, ambientales, sociales y de sistemas -para la preparación para una pandemia-). Pero hasta ahora solo se han registrado diez ensayos controlados de intervenciones no farmacológicas, y se han informado tres. Esto no tiene sentido. Las intervenciones farmacológicas generalmente están dirigidas a un grupo relativamente pequeño de personas que han sido infectadas y están enfermas. Las intervenciones no relacionadas con fármacos, como el distanciamiento físico, ponerse mascarillas o los patrones escolares de reapertura, están dirigidas a grupos de población enteros y, sin embargo, apenas se están probando.
Estas intervenciones afectan a más personas. En las primeras semanas de una pandemia, entiendo la necesidad de tomar decisiones urgentes utilizando el criterio más acertado. Pero con el tiempo, tenemos una amplia oportunidad para considerar qué intervenciones son efectivas, cuáles no lo son y cuáles tienen consecuencias no deseadas que superan los beneficios potenciales. Nos tomamos en serio los ensayos de medicamentos porque reconocemos la posibilidad de muertes por iatrogenia: buscamos la protección de un comité de seguimiento de datos y reconocemos que las buenas intenciones no son suficientes.
¿Por qué no es éste el caso de las estrategias sin fármacos?
Es como si las intervenciones no farmacológicas no se consideraran capaces de causar daño, que sean consideradas demasiado difíciles de investigar o tan obviamente beneficiosas como para molestarse en hacer ensayos. Creo que esto es un error. Un análisis reciente en BMJ argumentó que las preocupaciones sobre la compensación de riesgos * eran un dead horse (asunto terminado) que “ahora necesita ser enterrado para tratar de prevenir la amenaza que representa desacelerar la adopción de intervenciones efectivas de salud pública”.

Usando el ejemplo de las mascarillas faciales, se citaron pruebas que no encontraron una reducción clara en el lavado de manos simultáneo con el uso de las mascarillas. Pero esta no es la única forma posible de compensación de riesgos. La pregunta fundamental es si las mascarillas reducen el daño a las personas de la población. Por ejemplo, ¿los supermercados confían en cubrirse la cara en lugar del distanciamiento físico y esto es perjudicial. ¿El uso de mascarillas da a las personas confianza para salir más de casa y correr más riesgos cuando están fuera?
Hay grandes lagunas en nuestro conocimiento y, sin una evidencia clara sobre el uso de mascarillas de tela en la comunidad, podemos estar dando una falsa seguridad. La observación del uso de mascarillas faciales, en la vida real, encuentra que se usan incorrectamente de manera habitual. Tampoco hemos considerado suficientemente un impacto social más amplio. Las personas con antecedentes de trauma o que tienen dificultades auditivas se encuentran en desventaja. Los defensores de las mascarillas clasifican a los que no se cubren el rostro como desviados de la nueva normalidad. La cohesión social se arriesga dividiendo, en lugar de comprender los comportamientos. Todos esto son daños. Tampoco tenemos una estrategia clara del fin. Necesitamos menos pánico y una investigación más práctica y pragmática.
¿Pero cómo? En los últimos días, el gobierno del Reino Unido ha cambiado de opinión sobre las mascarillas en las escuelas. Sería mucho más honesto y transparente que el gobierno explicara la dificultad de hacer recomendaciones sin evidencia y que los asesores médicos explicaran la necesidad de obtenerla. Sin subestimar el esfuerzo requerido, sería posible aleatorizar escuelas en áreas geográficas a “cuidados habituales” o “mascarillas suministradas”, dando a los niños recursos e instrucción sobre cómo usarlas, obteniendo datos sobre infecciones tanto en la escuela como en la comunidad. También serían posibles ensayos de cuña escalonada las pruebas de cuña escalonada. Saber qué funciona apoyará la implementación o asegurará que no desperdiciemos recursos. Si podemos hacer ensayos internacionales de medicamentos, deberíamos poder trabajar con las autoridades locales. Los departamentos de salud pública, con su profundo conocimiento de las regiones, podrían apoyar a los investigadores de la comunidad. El público del Reino Unido debe tener la oportunidad de contribuir, de acuerdo con el modelo de asociación entre pacientes y médicos que apoya el NHS. Si queremos la confianza del público, posiblemente lo más importante en el manejo de una pandemia, debemos ganarla.

Otro argumento es que los ensayos a gran escala, digamos del uso de mascarillas en las escuelas, son imposibles, debido a la creencia de que todos los niños necesitarían un tutor para dar su consentimiento, lo que hace que el reclutamiento sea prácticamente imposible. Pero esto es profundamente problemático. Esto sugiere que el gobierno puede elegir e implementar cualquier política, sin requerir ningún consentimiento individual, siempre que no se llame ensayo. Mientras se permita que este doble rasero persista, dando resultados menos poderosos e incertidumbre innecesaria, las personas pueden sufrir daños evitables. La información valiosa tampoco proviene solo de ensayos controlados aleatorios. Las intervenciones complejas requieren múltiples disciplinas y tipos de investigación para su evaluación. ¿Pero dónde están?
Felicitaciones a los alemanes por el proyecto Restart19, que es un estudio que comprende varios subproyectos para evaluar el riesgo de realizar un gran evento deportivo o cultural en interiores. Chapeau a los daneses, que han organizado dos ensayos. El ensayo controlado aleatorizado DANMASK estudiará si las mascarillas protegen al usuario contra el covid-19. Otro grupo danés está realizando una prueba de máscaras de tela hechas por la comunidad en Guinea-Bissau. En Noruega, se planeó probar la apertura total versus la reapertura parcial en todas las escuelas primarias durante cuatro semanas, pero el gobierno retiró el apoyo. Sin embargo, los investigadores tienen la intención de preparar un ensayo similar para que pueda comenzar si aumentan las infecciones en Noruega. Además, están planeando un estudio prospectivo de estudiantes universitarios para evaluar si la enseñanza en el campus está asociada con un mayor riesgo de infección por covid-19 en comparación con el aprendizaje en línea. Este trabajo puede informar racionalmente lo que hacemos ahora y en el futuro. Además, la investigación detallada puede identificar las desigualdades en salud y generar información sobre cómo reducirlas.
Necesitamos ensayos porque no podemos suponer que las intervenciones no farmacológicas no harán daño ni desperdiciarán recursos, desviando así la atención y el dinero. Hay un ejemplo pasado sobre esto, en Australia se usaron simuladores de bebés para tratar de reducir el embarazo en la adolescencia. Un ensayo clínico aleatorizado encontró que, en cambio, aumentó. El programa “Scared Straight” se utilizó para tratar de disuadir a los jóvenes con alto riesgo de cometer actos delictivos, pero terminó incrementándolos a un alto costo. El consejo aparentemente sensato y bien intencionado del Dr. Spock de poner a los bebés boca abajo para dormir se asoció con al menos 50.000 muertes infantiles.
En Escocia, se abandonaron los arreglos para el aprendizaje combinado (una combinación de enseñanza en línea y en el aula) y se decidió que todos los niños regresaran a la escuela a tiempo completo después de que se hubieran hecho los preparativos. Sin embargo, esta habría sido una buena oportunidad para un ensayo, aleatorizando a través de áreas geográficas. Podría haber dado resultados rápidos y útiles, y la oportunidad de realizar una investigación cualitativa sobre los impactos sociales más amplios. Ensayos para colegios y universidades deben planificarse ahora mismo. Covid-19 no va a desaparecer pronto, y estamos desperdiciando la oportunidad de aprender sobre esta pandemia y la próxima.
Margaret McCartney es GP en Glasgow
* La compensación de riesgos es una teoría que sugiere que las personas suelen ajustar su comportamiento en respuesta al nivel de riesgo percibido, cada vez más cuidadosos cuando sienten un mayor riesgo y menos cuidadoso si se sienten más protegidos.Wikipedia
2 metros o más: ¿cual es la evidencia sobre el distanciamiento físico en covid-19?
Extracto traducido de Jones Nicholas R, Qureshi Zeshan U, Temple Robert J, Larwood Jessica P J, Greenhalgh Trisha, Bourouiba Lydia et al. Two metres or one: what is the evidence for physical distancing in covid-19? BMJ 2020; 370 :m3223
El distanciamiento físico es una parte importante de las medidas para controlar el covid-19, pero no está claro exactamente cuán lejos y por cuánto tiempo el contacto es seguro en diferentes contextos. Las normas que estipulan una única distancia física específica (1 o 2 metros) entre individuos para reducir la transmisión del SARS-CoV-2, el virus que causa el covid-19, se basan en una noción anticuada y dicotómica del tamaño de las gotas respiratorias. Esto pasa por alto la física de las emisiones respiratorias, donde las gotas de todos los tamaños quedan atrapadas y movidas por una nube de gas exhalado turbulento húmedo y caliente, que las mantiene concentradas mientras las transporta por metros en unos pocos segundos. Después de que la nube se desacelera lo suficiente, la ventilación, los patrones específicos de flujo de aire y el tipo de actividad se vuelven importantes. También son importantes la carga viral del emisor, la duración de la exposición y la susceptibilidad de un individuo a la infección.
En lugar de reglas únicas de distancia física fija, se propone unas recomendaciones que reflejan mejor los múltiples factores que se combinan para determinar el riesgo. Esto proporcionaría una mayor protección en los entornos de mayor riesgo, pero también una mayor libertad en entornos de menor riesgo, lo que permitiría potencialmente un retorno a la normalidad en algunos aspectos de la vida social y económica.
Las influencias ambientales son complejas y es probable que se refuercen mutuamente. Las reglas de distanciamiento físico serían más efectivas si reflejaran niveles escalonados de riesgo. La figura presenta una guía de cómo el riesgo de transmisión puede variar según el entorno, el nivel de ocupación, el tiempo de contacto y si se usan mascarillas. Estas estimaciones se aplican cuando todos están asintomáticos. En las situaciones de mayor riesgo (interiores con poca ventilación, altos niveles de ocupación, tiempo de contacto prolongado y sin cubrirse la cara, como un bar lleno de gente o un club nocturno), se debe considerar una distancia física de más de 2 m y minimizar el tiempo de ocupación. Es probable que un distanciamiento menos estricto sea adecuado en escenarios de bajo riesgo. Las personas con síntomas (que en cualquier caso deberían aislarse por sí mismas) tienden a tener una carga viral elevada y exhalaciones respiratorias violentas más frecuentes.

Figura. Riesgo de transmisión del SARS-CoV-2 de personas asintomáticas en diferentes entornos y para diferente tiempo de estancia, ventilación y niveles de hacinamiento (ignorando la variación en la susceptibilidad y las tasas de diseminación viral). Las mascarillas se refieren a aquellas destinada para la población en general y no a mascarillas tipo FFP2 o FFP3 (high grade respirators en el original) . Las calificaciones son indicativas de riesgo relativo cualitativo y no representan una medida cuantitativa. Es posible que también se deban tener en cuenta otros factores que no se presentan en estas tablas al considerar el riesgo de transmisión, incluida la carga viral de una persona infectada y la susceptibilidad de las personas a la infección. Toser o estornudar, incluso si se deben a irritación o alergias mientras se está asintomático, agravaría el riesgo de exposición en un espacio interior, independientemente de la ventilación.
Mensajes clave
Las normas actuales sobre el distanciamiento físico seguro se basan en ciencia obsoleta.
La distribución de partículas virales se ve afectada por numerosos factores, incluido el flujo de aire.
La evidencia sugiere que el SARS-CoV-2 puede viajar más de 2 m cuando se tose o grita.
Las reglas sobre el distanciamiento deben reflejar los múltiples factores que afectan el riesgo, incluida la ventilación, la ocupación y el tiempo de exposición.
Manejo del covid-19 postagudo en atención primaria
Se ha publicado en la revista BMJ el artículo Management of post-acute covid-19 in primary care. Al igual que el anterior de la médico general británica Trisha Greenhalgh, sobre la evaluación a distancia en atención primaria publicado en plena pandemia de COVID-19, es un articulo oportuno, interesante y muy útil.
Por ese motivo publicamos a continuación un resumen traducido y el acceso a una traducción libre y apresurada del artículo completo + infografía.
Management of post-acute covid-19 in primary care
Trisha Greenhalgh, Matthew Knight, Christine A’Court, Maria Buxton, Laiba Husain.
BMJ 2020; 370:m3026 doi: https://doi.org/10.1136/bmj.m3026
Lo que necesitas saber
- La atención sanitaria del covid-19 después de las tres primeras semanas se basa actualmente en pruebas limitadas.
- Aproximadamente el 10% de las personas experimentan una enfermedad prolongada después del covid-19.
- Muchos de estos pacientes se recuperan espontánea (aunque lentamente) con apoyo holístico, descanso, tratamiento sintomático y aumento gradual de la actividad.
- La determinación de la saturación de oxigeno con oximetría de pulso en casa puede ser útil para controlar la disnea.
- Las indicaciones para la evaluación especializada incluyen seguimiento clínico de síntomas respiratorios, cardíacos o neurológicos que sean nuevos, persistentes o progresivos.
Definición de covid-19 postagudo
En ausencia de definiciones acordadas, para los propósitos de este artículo se define covid-19 postagudo como aquel que se extiende más allá de las tres semanas desde el inicio de los primeros síntomas y covid-19 crónico como el que se extiende más allá de las 12 semanas.
¿Cuál es su frecuencia?
Alrededor del 10% de los pacientes que han dado positivo en la prueba del virus del SARS-CoV-2 permanecen enfermos más allá de las tres semanas, y una proporción menor durante meses.
¿Por qué algunas personas se afectan?
No se sabe por qué la recuperación de algunas personas se prolonga.
¿Cuáles son los síntomas?
Los síntomas del covid-19 postagudo varían ampliamente. Incluso el llamado covid-19 leve puede estar asociado con síntomas a largo plazo, más comúnmente tos, fiebre no muy alta y fatiga, todos los cuales pueden reaparecer o remitir. Otros síntomas reportados incluyen dificultad para respirar, dolor en el pecho, dolores de cabeza, dificultades neurocognitivas, dolores musculares y debilidad, malestar gastrointestinal, erupciones cutáneas, alteración metabólica (como un control deficiente de la diabetes), enfermedades tromboembólicas, depresión y otras enfermedades mentales. Las erupciones cutáneas pueden adoptar muchas formas, incluidas vesicular, maculopapular, urticaria o lesiones en las extremidades tipo sabañón (el llamado dedo covid).
¿Qué pruebas se requieren?
Los análisis de sangre deben solicitarse de forma selectiva y para indicaciones clínicas específicas después de una historia y un examen cuidadosos (ver infografía); es posible que el paciente no necesite ninguno. Debe excluirse la anemia en el paciente con dificultad para respirar.
Para los pacientes que no fueron ingresados en cuidados intensivos, la guía de la British Thoracic Society sobre el seguimiento de los pacientes con covid-19 que han tenido una enfermedad respiratoria significativa propone un seguimiento comunitario con una radiografía de tórax a las 12 semanas y la derivación para síntomas nuevos, persistentes, o progresivos 26.
Apoyo a la recuperación de covid-19
Después de excluir las complicaciones graves en curso o las comorbilidades, y hasta que los resultados de los estudios de seguimiento a largo plazo estén disponibles, los pacientes deben ser tratados de manera pragmática y sintomática con un énfasis en el apoyo holístico mientras se evita el sobreestudio.
La monitorización del estado funcional en pacientes con covid-19 post-aguda aún no es una ciencia exacta. Se ha desarrollado de forma pragmática una escala de estado funcional post-covid-19, pero no se ha validado formalmente.
Apoyo y síntomas respiratorios
Tos
La British Thoracic Society define la tos crónica como aquella que persiste más allá de las ocho semanas. Hasta ese momento, y a menos que haya signos de sobreinfección u otras complicaciones como inflamación pleural dolorosa, la tos parece tratarse mejor con ejercicios simples de control de la respiración (ver cuadro 2) y medicación donde esté indicado
Disnea
Es común cierto grado de disnea después del covid-19 agudo. La disnea importante, que es rara en pacientes que no fueron hospitalizados, puede requerir una derivación urgente. La disnea tiende a mejorar con los ejercicios de respiración (cuadro 2). Los oxímetros de pulso pueden ser extremadamente útiles para evaluar y monitorear los síntomas respiratorios después del covid-19, y no pudimos encontrar evidencia de que su uso en el hogar conduzca a un aumento de la ansiedad.
Rehabilitación pulmonar
Muchos pacientes todavía se están recuperando espontáneamente en las primeras seis semanas después del covid-19 agudo y, por lo general, no requieren una entrada rápida en un programa de rehabilitación pulmonar. Aquellos que han tenido una enfermedad respiratoria significativa pueden beneficiarse de la rehabilitación pulmonar, definida como “una intervención multidisciplinar basada en una evaluación y un tratamiento personalizados que incluye, entre otros, entrenamiento físico, educación y modificación del comportamiento diseñada para mejorar la condición física y psicológica de personas con enfermedades respiratorias” En el contexto de covid-19, la rehabilitación se ofrece mediante varios modelos virtuales, incluidas clases vinculadas por video y folletos de educación en el hogar con soporte telefónico adicional. Describimos uno de estos programas en el material complementario de bmj.com.
Fatiga
La profunda y prolongada naturaleza de la fatiga en algunos pacientes con covid-19 postagudo comparte características con el síndrome de fatiga crónica descrito después de otras infecciones graves como el SARS, el MERS y la neumonía adquirida en la comunidad. No encontramos evidencia de investigación publicada sobre la eficacia de ninguna intervención farmacológica o no, sobre la fatiga después del covid-19. Los recursos para pacientes sobre el manejo de la fatiga y la orientación para los médicos sobre el regreso al ejercicio, así como del regreso gradual al rendimiento para los atletas (recuadro 4) en covid-19 se basan actualmente en evidencia indirecta.
Complicaciones cardiopulmonares, evaluación y manejo
Quizás el 20% de los pacientes ingresados con covid-19 tienen una afectación cardíaca clínicamente significativa; la afectación oculta puede ser incluso más común. Las complicaciones cardiopulmonares incluyen miocarditis, pericarditis, infarto de miocardio, arritmias y embolia pulmonar; Pueden presentarse varias semanas después del covid-19 agudo. Son más frecuentes en pacientes con enfermedad cardiovascular preexistente, pero también se han descrito en pacientes jóvenes previamente activos. Se han propuesto diversos mecanismos fisiopatológicos, entre los que se encuentran la infiltración viral, la inflamación y microtrombos, así como la regulación a la baja de la de los receptores ECA-2.
Dolor torácico
El dolor torácico es común en el covid-19 posaguda. La prioridad clínica es separar los dolores musculoesqueléticos y otros dolores de pecho inespecíficos (por ejemplo, el síntoma descrito por una gran encuesta dirigida por pacientes como “quemazon en el pecho” de las afecciones cardiovasculares graves. La evaluación clínica del paciente con covid-19 posaguda con dolor torácico debe seguir principios similares a los de cualquier dolor torácico.
Tromboembolismo
Covid-19 es un estado inflamatorio e hipercoagulable, con un mayor riesgo de eventos tromboembólicos. Muchos pacientes hospitalizados reciben anticoagulación profiláctica. Las recomendaciones para la anticoagulación después del alta varían, pero los pacientes de mayor riesgo suelen ser dados de alta del hospital con 10 días de tromboprofilaxis prolongada.
Disfunción ventricular
La disfunción sistólica del ventrículo izquierdo y la insuficiencia cardíaca después de covid-19 pueden tratarse de acuerdo con las pautas estándar. Debe evitarse el ejercicio cardiovascular intenso durante tres meses en todos los pacientes después de miocarditis o pericarditis.
Secuelas neurológicas
Se han descrito accidentes cerebrovasculares isquémicos, convulsiones, encefalitis y neuropatías craneales después del covid-19, pero todos parecen ser poco raros61. Un paciente con sospecha de estas complicaciones graves debe ser derivado a un neurólogo. Los síntomas neurológicos no específicos comunes, que parecen coincidir con la fatiga y la disnea, incluyen dolores de cabeza, mareos y embotamiento cognitivo (niebla o confusión mental). Hasta que aparezca una guía basada en la evidencia sobre cómo manejar o cuándo referir tales síntomas, recomendamos soporte y seguimiento de los síntomas en atención primaria.
El paciente mayor
El covid-19 tiende a afectar más gravemente a los pacientes mayores. Los que sobreviven tienen un alto riesgo de sarcopenia, desnutrición, depresión y delirio.2El dolor crónico post-covid-19 puede afectar a pacientes de cualquier edad, pero parece ser más común en los pacientes ancianos. Los síntomas físicos se suman al impacto psicosocial de la interrupción del acceso a la atención médica (como las citas para obtener medicamentos habitual), las rutinas personales básicas (como caminar a las tiendas locales), las interacciones sociales (como reunirse con amigos) y las redes de apoyo profesional .
Salud y bienestar mental
La mayoría de las publicaciones sobre covid-19 y salud mental han enfatizado las reacciones individuales a la pandemia como ansiedad, estrés y estados relacionados con el quebranto de las rutinas habituales, soledad y aislamiento social en individuos no infectados. La Organización Mundial de la Salud ha publicado una guía sobre estos. Los relatos no profesionales sugieren que el covid-19 postagudo a menudo se asocia con un estado de ánimo bajo, desesperanza, mayor ansiedad y dificultad para dormir. Puede ocurrir un trastorno de estrés postraumático, especialmente en los trabajadores de la salud y otros con responsabilidades de cuidado.
Si bien una minoría de pacientes puede beneficiarse de la derivación a los servicios de salud mental, es importante no patologizar a la mayoría. L
Consideraciones sociales y culturales
El covid-19 es más común y tiene un peor pronóstico en la fase aguda en personas pobres, ancianas y de ciertos grupos étnicos minoritarios (principalmente negros, del sur de Asia y judíos. Es demasiado pronto para decir si estos patrones sociodemográficos persisten en el covid-19 postagudo. Nuestra experiencia sugiere que los pacientes con covid-19 postagudo provienen de diversos orígenes sociales y culturales. Muchos tienen comorbilidades que incluyen diabetes, hipertensión, enfermedad renal o cardiopatía isquémica. Algunos han experimentado duelos familiares, así como la pérdida de puestos de trabajo y el consiguiente estrés financiero y pobreza alimentaria.
Implicaciones para el equipo de atención primaria
A partir de la limitada evidencia actual, anticipamos que muchos pacientes cuya enfermedad por covid-19 es prolongada se recuperarán sin la participación de un especialista a través de un enfoque holístico y una aproximación realista. Se puede lograr mucho a través de servicios de rehabilitación interprofesionales y comunitarios que abarcan la autogestión por el paciente, el apoyo de compañeros y aprovechan el potencial del video y otras tecnologías de comunicación remota.
Versión completa aquí
Enmascarar la falta de evidencia con la política
Traducción libre de Masking lack of evidence with politics por Tom Jefferson, Carl Heneghan 23 Julio de 2020. original en https://www.cebm.net/covid-19/masking-lack-of-evidence-with-politics/
Las crecientes opiniones polarizadas y politizadas sobre si usar máscaras en público durante la actual crisis COVID-19 esconden una amarga verdad sobre el estado de la investigación contemporánea y el valor que le damos a la evidencia clínica para guiar nuestras decisiones.
En 2010, al final de la última pandemia de gripe, hubo seis ensayos controlados aleatorios publicados con 4.147 participantes que se centraron en los beneficios de los diferentes tipos de máscaras. Dos se realizaron en trabajadores de la salud y cuatro en grupos familiares o estudiantiles. Los ensayos de uso mascarillas para enfermedades similares a la influenza (ILI) mostraron un cumplimiento deficiente, rara vez informaron de problemas o daños y revelaron la necesidad apremiante de ensayos futuros.

A pesar del requerimiento claro de llevar a cabo ensayos pragmáticos más grandes, una década después, solo se habían publicado seis: cinco en trabajadores de la salud y uno en peregrinos. Esta serie reciente de ensayos agregó 9.112 participantes al denominador aleatorio dando un total de 13.259 y mostró que las máscaras por si solas no tienen un efecto significativo en la interrupción de la propagación de ILI o influenza en la población general, ni en los trabajadores de la salud.
El diseño de estos doce ensayos fue diferente: la circulación viral generalmente era variable; ninguno se había llevado a cabo durante una pandemia. Los resultados se definieron e informaron de siete maneras diferentes, lo que dificulta la comparación. Es discutible si alguno de estos resultados podría aplicarse a la transmisión de SAR-CoV-2. Solo un ensayo aleatorio (n = 569) incluyó máscaras de tela. Este ensayo encontró que las tasas de ILI fueron 13 veces más altas en los trabajadores de hospitales vietnamitas que portaban a máscaras de tela en comparación con las máscaras médicas / quirúrgicas, RR 13.25, (IC del 95%: 1.74 a 100.97) y más de tres veces más altas en comparación con no llevar máscara, RR 3.49 (IC del 95%: 1,00 a 12,17).] 4 [4 4] *

Parece que, a pesar de dos décadas de preparación para una pandemia, existe una considerable incertidumbre sobre el valor de usar máscaras. Por ejemplo, las altas tasas de infección (relativas) con máscaras de tela podrían deberse a los perjuicios causados por las máscaras de tela o los beneficios de las máscaras médicas. Las numerosas revisiones sistemáticas que se han publicado recientemente incluyen la misma base de evidencia, por lo que, como era de esperar, llegan a las mismas conclusiones. Sin embargo, revisiones más recientes que utilizan evidencia de menor calidad encontraron que las máscaras son efectivas. A la vez también recomiendan ensayos aleatorios robustos para informar sobre la evidencia de estas intervenciones.
Muchos países han impuesto máscaras obligatorias para el público en general, en diversos entornos. Otros, como Dinamarca y Noruega, generalmente no lo hacen. El Instituto de Salud Pública de Noruega informó que si las máscaras funcionaran, entonces cualquier diferencia en las tasas de infección sería pequeña cuando estas tasas fueran bajas: suponiendo un 20% de asintomáticos y una reducción del riesgo del 40% para usar máscaras, 200 000 personas tendrían que usar una para Prevenir una nueva infección por semana.
¿Qué hacen los científicos ante la incertidumbre sobre el valor de las intervenciones globales? Por lo general, buscan una respuesta con estudios clínicos adecuadamente diseñados e implementados rápidamente, como se hace en parte con los productos farmacéuticos. Consideramos que no es prudente inferir causalidad basada en observaciones geográficas regionales como lo han hecho varios defensores de las máscaras. Los picos de casos pueden refutar fácilmente las correlaciones, el cumplimiento en el uso máscaras y otras medidas a menudo son variables, y los factores de confusión no pueden tenerse en cuenta en dicha investigación observacional.

Una búsqueda en el rastreador de ensayos COVID revela nueve ensayos registrados de los cuales cinco están reclutando participantes actualmente y uno inscribiendo participantes por invitación. En Dinamarca, donde se aconseja las mascarillas a las personas que rompen el autoaislamiento, o que salgan a hacerse una prueba, un ensayo aleatorizado que incluye a 6,000 participantes está evaluando reducciones en la infección por COVID-19 utilizando máscaras faciales quirúrgicas fuera del sistema de salud. En Guinea-Bissau, en África occidental, el Proyecto de Salud Bandim está liderando un ensayo de 66,000 personas, aunque aún no está reclutando, en máscaras faciales de tela.
Es poco probable que el pequeño número de ensayos y la tardanza en el ciclo pandémico nos brinde respuestas razonablemente claras y guíe a los tomadores de decisiones. Este abandono del modus operandi científico y la falta de previsión ha dejado el campo abierto para el juego de opiniones, puntos de vista radicales e influencia de la política.
* Se le pidió al grupo de control que continuará con sus prácticas normales, que pueden o no incluir el uso de máscaras. El uso de la máscara se midió y documentó para todos los participantes, incluido el brazo de control. En el grupo control, 170/458 (37%) usaron máscaras médicas, 38/458 (8%) usaron máscaras de tela y 245/458 (53%) usaron una combinación de máscaras médicas y de tela durante el período de estudio. El 1% restante informó usar un respirador N95 (n = 3) o no usó ninguna máscara (n = 2). Después de ajustar otros factores, el ILI (RR = 6.64, IC 95% 1.45 a 28.65) y virus confirmado por laboratorio (RR = 1.72, IC 95% 1.01 a 2.94) permanecieron significativamente más altos en el grupo de máscaras de tela en comparación con el grupo de máscaras médicas.
Tom Jefferson is a senior associate tutor and honorary research fellow, Centre for Evidence-Based Medicine, University of Oxford. Disclosure statement is here
Carl Heneghan is Professor of Evidence-Based Medicine, University of Oxford, Director of the Centre for Evidence-Based Medicine and Editor in Chief of BMJ EBM
Actualización 13/08/2020
Afortunadamente algunos colegios de médicos como el de Madrid, hacen lo que los servicios de salud tenían que hacer dando soporte legal y anímico a los médicos que están en primera línea