Tosferina (brotes y muertes). No son los antivacunas, es la vacuna
Juan Gérvas, médico general rural jubilado, Equipo CESCA, Madrid, España. jjgervas@gmail.com www.equipocesca.org @JuanGrvas
Mercedes Pérez-Fernández, Especialista en Medicina Interna, médico general jubilada, Equipo CESCA, Madrid, España. mpf1945@gmail.com
Resumen: La vacuna de la tosferina es una vacuna necesaria, pero que precisa mejora profunda y urgente. Ante los brotes de tosferina, y las muertes por tosferina, es importante tener en cuenta que el problema no son los antivacunas sino la vacuna. La vacuna de la tosferina es una vacuna ineficiente. Precisamos una mejor vacuna (que genere inmunidad perdurable y que evite el contagio y la transmisión).
Introducción
El escándalo actual en España (finales de marzo de 2014) ante la muerte por tosferina de un bebé cuya madre no se había vacunado al final de la gestación es artificial ya que la muerte del bebé fue el año pasado

El titular es además tendencioso, copiado en todos los medios (prensa en papel y virtual, radios, televisiones, etc.), pues incita a cargar la culpa en la mujer gestante, y ha conseguido crear un verdadero linchamiento popular, incluyendo la acusación de asesinato. Nadie se ha preguntado por qué hay que vacunar a la embarazada, ni porqué un problema de salud pública acaba convertido en un problema personal.
Conviene sacar ahora la noticia porque hay epidemia de tosferina, para que la población se revuelva contra los «anti-vacunas» y no contra quienes mantienen y promueven una vacuna ineficiente y muy mejorable: las autoridades sanitarias (el Ministerio de Sanidad a la cabeza), las industrias y las sociedades «científicas» (de salud pública SESPAS, epidemiología SEE, economía de la salud AES, etc.).
Conviene señalar, también, que la vacuna de la tosferina no existe como tal, está integrada en una triple bacteriana (tosferina, tétanos y difteria).
La vacuna de la tosferina es muy ineficiente
La vacuna de la tosferina se empleó por primera vez con éxito en 1929. Dada su importante capacidad reactógena local (y otros efectos adversos frecuentes, como convulsiones febriles, lloro persistente, e infrecuentes como episodios de hipotonía), que llevaba al rechazo, se preparó un versión “ligera” (acelular, con menor capacidad antigénica y de frenar contagios pero menos efectos adversos) que se introdujo en la práctica desde finales de los 80 del pasado siglo (en 1998 en España, implantación completa en 2005)
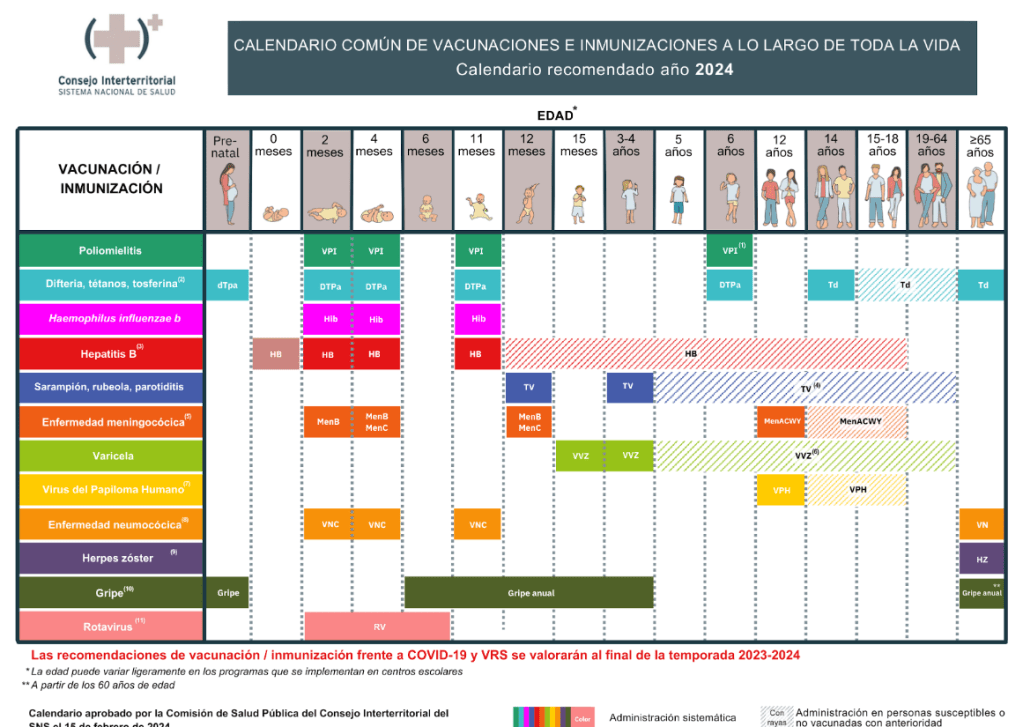
En la actualidad empleamos una vacuna combinada, difteria, tétanos, tosferina acelular, DTPa, de carga elevada en la infancia, y dTpa, también Tdap, vacunas difteria-tétanos-tosferina acelular de carga baja, con menor cantidad de difteria y tosferina, en adolescentes y adultos.
La vacuna de la tosferina es una vacuna necesaria, pero que precisa mejora profunda y urgente. Falla con la vacunación incompleta pero incluso con vacunación correcta.
Por ejemplo, este estudio de un brote en Alicante en que notificaron 104 casos de tosferina confirmados por la PCR y 85 casos (82%) se habían cumplido correctamente el calendario de 5 dosis de la vacuna. El tiempo de protección fue de 2,1 años con la dTpa y de 5,1 con la DTPa. O sea, la mayoría de los casos se dan en pacientes correctamente vacunados, y la protección dura como mucho 5 años. En los niños y adolescentes bien vacunados y revacunados, la eficacia es muy baja. Por ejemplo, siendo necesaria la revacunación de la embarazada ello no es condición suficiente para evitar muertes y se publicaron casos tambien como noticia periodística, en 2016 en Castellón y Jaén
Brotes de tosferina tras la “luna de miel”
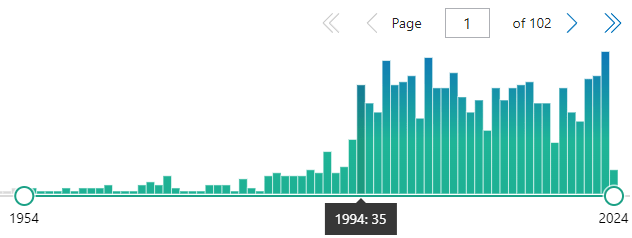
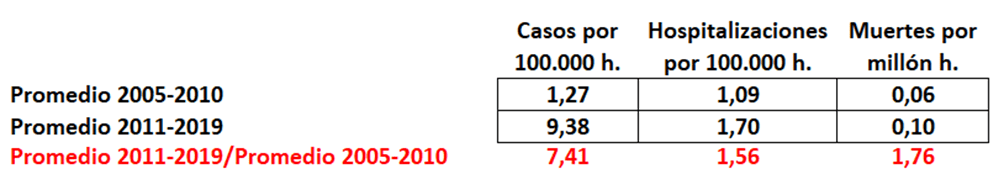
Si la inmunidad se desvanece a los cinco años, y se terminó de introducir la vacuna acelular en 2005, es de esperar en España el resurgir de la enfermedad a partir de 2010. Y así es, según los datos registrados por el Instituto de Salud Carlos III (pagina 8, tabla 1) que demuestran que la incidencia se multiplica por más de 7 entre 2011-19 respecto a 2005-10
Como hemos señalado, dichos brotes afectan, fundamentalmente, a pacientes correctamente vacunados. La respuesta de salud pública es mantener la, tan inútil vacuna tosferina, no mejorarla, incrementar el número de revacunaciones y utilizar a la mujer como vientre (vacunándola con una triple vacuna que añade dos vacunas innecesarias).
Problemas de la vacuna de la tosferina
La vacuna de la tosferina presenta problemas varios, como:
1/ baja duración de su inmunidad (entre 1 y 5 años).
2/ impacto sobre la propia bacteria (bordetella) forzando su evolución a cepas más agresivas que evaden la inmunidad vacunal.
3/ su ineficacia sobre mucosas por lo que no evita ni el contagio ni la transmisión de la bacteria (y por tanto no crea inmunidad de grupo).
Al cabo de los años de la vacunación en la infancia, la tosferina emerge en adolescentes y jóvenes, que la contagian a sus madres y a los bebés.
Llevamos más de cien años estudiando la bacteria de la tosferina, la enfermedad y la vacuna y sin embargo a/ no se conocen a fondo los mecanismos de la inmunidad humana a la tosferina, b/ no existe una vacuna satisfactoria y c/ no hay una explicación sensata y útil para los brotes que se producen en poblaciones bien vacunadas en los países desarrollados
Preguntas y respuestas
1.- ¿La vacuna de la tosferina antes no era ineficiente y ahora sí?
La vacuna de la tosferina ha sido siempre ineficiente pero más al cambiar a «acelular» (para evitar el rechazo de padres e infantes por las intensas reacciones locales de la vacuna celular, “completa”). La vacuna de la tosferina es una vacuna necesaria, pero que de siempre ha precisado mejora profunda y urgente.
2.- Si antes no lo era, ¿Qué ha cambiado?
Ha cambiado porque se ha acabado el periodo de «luna de miel» y se ha desvanecido la inmunidad lo que hace que gran parte de la población sea ahora «infectable» por la bacteria. Dicha luna de miel no se mantiene porque la vacuna no impide la enfermedad, pero además dificulta la habitual re-inmunización espontánea de la población (pasar la enfermedad no crea inmunidad duradera, pero los sucesivos contagios van manteniéndola a lo largo de la vida).
3.-La tosferina ¿mata?
La tosferina es enfermedad leve (muy molesta por la tos persistente y quintosa) en los países enriquecidos, donde se presta atención clínica adecuada, pero la tosferina es grave y causa de muerte cuando se asocia a inequidad, pobreza, hambre y malas condiciones de vida y donde falta de un sistema sanitario público de cobertura universal:
Conviene tener en cuenta que la tosferina puede matar especialmente a los niños pequeños menores de un año y, sobre todo, a los menores de dos meses, en los que ya no quedan anticuerpos (defensas) que le pasó la madre, todavía no han sido vacunados y tienen un inmaduro sistema inmunitario para defenderse de la infección.
4.-Si siempre lo ha sido ¿Qué sentido tiene su administración repetida en la infancia y en el embarazo?
En España se recomienda la vacunación de la embarazada “a partir de la semana 27 de embarazo, pero preferiblemente en la semana 27 o 28″. Posteriormente, el bebé recibe dos dosis, a los 2 y 4 meses de vida, una primera dosis de recuerdo a los 11 meses y otra a los 6 años. En algunas Comunidades Autónomas se añade una quinta dosis, en la adolescencia.
Como mal menor, sí tiene sentido tanta revacunación (tenemos una pésima vacuna, es obligado reconocerlo, hay que revacunar y revacunar para remediarlo por más que ello sea gran negocio para la industria y gran fuerza para «la salud pública»).
Pero es una vergüenza renunciar a exigir la mejora de la vacuna después de décadas de comprobación empírica de su ineficiencia. Es una vergüenza todavía mayor la fácil solución, y para siempre, de vacunar a la mujer embarazada(¡y con triple presentación!). Es una vergüenza que el feminismo tolere esta cosificación como vientre de la mujer. Y es una vergüenza que la salud pública esté manejada por la industria y no exija nunca mejores vacunas contra la tosferina.
Además, no hay presentación comercial aislada de la vacuna por lo que la gestante se tiene que revacunar, al tiempo contra tosferina, tétanos y difteria. Una y otra vez dos vacunas “añadidas” innecesarias. Además, la vacuna está forzando la evolución de la bacteria, a formas más agresivas. La ética y la deontología médica, en caída libre.
Síntesis
La causa de la causa de la actual epidemia, con sus muertos, es responsabilidad de las autoridades sanitarias (con el Ministerio de Sanidad a la cabeza), las industrias y las sociedades «científicas» (de salud pública SESPAS, epidemiología SEE, economía de la salud AES, etc.)
“Tosferina. Epidemias sin antivacunas. Y la mujer como vientre”