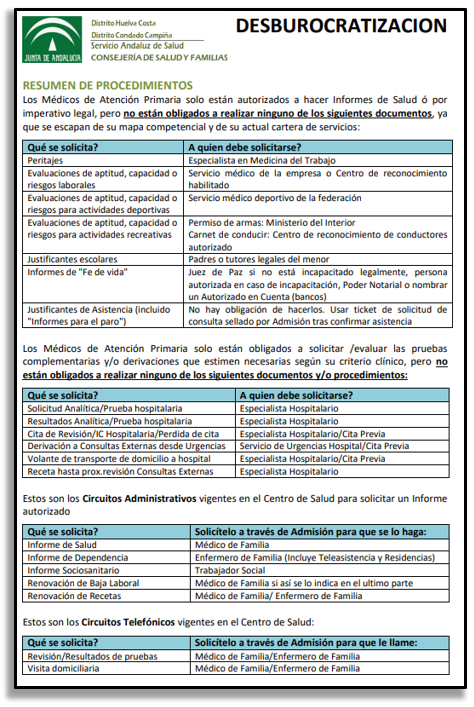
Categoría: Medicos
Sin palabras
La atención primaria nunca ha tenido un papel relevante ni antes, ni despues de la pandemia COVID-19.

Uso de la tecnología durante la crisis COVID-19
Articulo publicado por por Rafael Bravo en Médicos de Familia. Revista de la SOMAMFyC Especial Resetea Primaria; Mayo 2020.
Los profesionales sanitarios nos hemos enfrentado no sólo a una nueva enfermedad sino también a una nueva forma de trabajar e interactuar con los pacientes. Las nuevas y viejas tecnologías han ayudado, pero podría haberlo hecho más si hubiéramos contado con una organización sanitaria ágil y moderna
Bravo Toledo R. Situación del uso de la tecnología durante la crisis. Médicos de Familia. Revista de la SOMAMFyC. 2020; 22: 42
 La trágica pandemia de COVID-19 de principios de 2020 ha ocasionado grandes cambios organizativos y de gestión en los centros de salud madrileños. La estructura jerárquica piramidal, en la que se organizaba la gestión de la atención primaria, cayó a las primeras de cambio como un castillo de naipes. Los centros y su personal se encontraron huérfanos y carentes de directrices sobre lo que hacer, en una estructura dominada por la burocracia. A la vez, se dio el caldo de cultivo ideal para que se cumpliera esa máxima de que las crisis son también una magnífica oportunidad para el cambio y la innovación. Un cambio organizativo, a la fuerza acelerado, que se ha realizado con tecnologías nuevas y viejas, pero en el que también se han echado de menos otras herramientas útiles
La trágica pandemia de COVID-19 de principios de 2020 ha ocasionado grandes cambios organizativos y de gestión en los centros de salud madrileños. La estructura jerárquica piramidal, en la que se organizaba la gestión de la atención primaria, cayó a las primeras de cambio como un castillo de naipes. Los centros y su personal se encontraron huérfanos y carentes de directrices sobre lo que hacer, en una estructura dominada por la burocracia. A la vez, se dio el caldo de cultivo ideal para que se cumpliera esa máxima de que las crisis son también una magnífica oportunidad para el cambio y la innovación. Un cambio organizativo, a la fuerza acelerado, que se ha realizado con tecnologías nuevas y viejas, pero en el que también se han echado de menos otras herramientas útiles
El primer cambio ha sido de consulta física a consulta no presencial. De jugar un papel casi anecdótico en las consultas de medicina de familia y enfermería, la consulta telefónica ha llegado a ocupar el 90 % de la agenda. Gracias a la reciente implantación de la telefonía IP y sus nuevos terminales, esta se ha llevado a cabo de manera mucho más cómoda. No queremos ni pensar lo que hubiera sido, horas de llamadas con viejos terminales que no tuvieran, por ejemplo, altavoz incorporado, o que hubieran sufrido los bloqueos de la red telefónica. La telefonía IP está muy extendida en el mundo empresarial por dos motivos: reducción de costes y mejoras con respecto a la telefonía convencional. Entre estas, se encuentra el teletrabajo, el uso del fijo desde el ordenador o smartphone y otras prestaciones telefónicas. Por desgracia, nuestros directivos, como siempre, no pensaron más allá de la primera ventaja y no se les ocurrió “trabajar” estas prestaciones avanzadas que hubieran supuesto una gran ayuda en la situación de pandemia.
Aunque el teléfono es una tecnología adecuada para la mayoría de las consultas relacionadas con COVID-19, en otros casos una video-consulta puede recabar información visual adicional valiosa, como por ejemplo en la disnea, síntoma que ha marcado el diagnóstico y pronóstico en el manejo ambulatorio de la COVID-19. La video-consulta se ha mostrado en la literatura médica como un instrumento eficaz y cercano, apropiado para pacientes más enfermos, con comorbilidades asociadas, con circunstancias sociales de riesgo, etc. Esta manera de interactuar necesita pocos requerimientos tecnológicos, pero salvo experiencias aisladas e independientes, no se ha prodigado como sería de desear.
Considerando el marco de la comunicación global con los pacientes, las redes sociales y la web 2.0 podrían haber jugado un papel importante. La organización uniforme implantada con el área única impidió la proliferación autónoma de los centros de salud en estas redes. Como han demostrado las experiencias individuales – no oficiales-, hubiera sido de gran valor disponer de canales de comunicación externa e interna a través de cuentas en Twitter, Facebook, Instagram o en aplicaciones de mensajería tipo WhatsApp como las que se han utilizado profusamente estos días, una implantación previa hubiera permitido tener multitud de seguidores, que habrían multiplicado por cien su difusión.
 La información general sobre COVID-19 se proporcionó por un teléfono dedicado y/o centro de atención telefónica, que enseguida se vio desbordado; además la información que proporcionaba no estaba siempre en sintonía con las posibilidades de los centros de salud. Se echo de menos un punto de información personalizado, pero a la vez ágil o incluso un verificador de síntomas en línea al estilo del NHS. Estas funciones las asumieron los servicios de emergencias sanitarias (SUMA y SAMUR) desconectados orgánica e ideológicamente de los centros de salud y dando un servicio que, si bien ya venían realizando, no estaban preparados para la intensidad y preparación que necesitaba la pandemia
La información general sobre COVID-19 se proporcionó por un teléfono dedicado y/o centro de atención telefónica, que enseguida se vio desbordado; además la información que proporcionaba no estaba siempre en sintonía con las posibilidades de los centros de salud. Se echo de menos un punto de información personalizado, pero a la vez ágil o incluso un verificador de síntomas en línea al estilo del NHS. Estas funciones las asumieron los servicios de emergencias sanitarias (SUMA y SAMUR) desconectados orgánica e ideológicamente de los centros de salud y dando un servicio que, si bien ya venían realizando, no estaban preparados para la intensidad y preparación que necesitaba la pandemia
UpToDate y Burton Rose
A mediados de los años 90, mientras leía un artículo sobre fuentes de información biomedica y su importancia en la toma de decisiones, conocí, un para entonces, novedoso recurso que se llamaba UpToDate. No lo pude utilizar físicamente hasta años más tarde (creo que en disquete de 3 ½) aunque conocía de sus virtudes por los artículos que se iban publicando sobre medicina basada en la evidencia (MBE) en los que se señalaba UpToDate como el ejemplo de las nuevas fuentes de información que la MBE proponía. No por casualidad UpToDate y la MBE “nacieron” el mismo año, y durante todo este tiempo han ido juntos en lo que se consideró entonces, un cambio de paradigma y ahora es la práctica clínica habitual.
Las dificultades de acceder (una suscripción anual no estaba al alcance del bolsillo de un médico español ) se superaban con prácticas poco ortodoxas,

que se fueron solucionado con la emergencia de las denominadas bibliotecas virtuales y de bibliotecarias clarividentes que no veían como amenaza este potente recurso. El “paroxismo” llego cuando en 2013 se inició la suscripción a UpToDate por parte del Ministerio de Sanidad, que permitía el acceso gratuito a todos los profesionales de España. Hasta tal punto se hizo importante entre los médicos que un problema burocrático en la renovación de la suscripción, origino una revuelta virtual que solo se calmo tras la renovación por pare del Ministerio.
Este viernes, 24 de abril de 2020 falleció, victima de complicaciones de COVID 19, Burton Rose, creador de UpToDate. Aunque aparentemente un ser desconocido fuera de los círculos profesionales, el Dr Rose ha sido muy importante para la formación de millones de profesionales y para los pacientes que ellos tratan. Todos le debemos mucho por, como él decía:
No sacrificar nada en aras de que la calidad de la formación sea la adecuada para que los médicos tomen las decisiones correctas y estas conlleven lo mejores resultados para los pacientes.
Vídeo en https://www.uptodate.com/home/uptodate-story
Traducimos aquí la reseña de dos colegas que le conocieron personalmente publicada en STAT y que expresan la importancia de este médico en la medicina moderna.
Remembering UpToDate creator Burton (Bud) Rose, the ‘Steve Jobs of medicine
por Martin Pollak y Mark Zeidel artículo en STAT
Pregunte a cualquier médico, enfermero u otro sanitario acerca de UpToDate y obtendrá una versión de esta respuesta: l0 uso todo el tiempo para estar al día y, a menudo, la abro cuando hablo con los pacientes. Para los médicos de todo el mundo, UpToDate es esencialmente Google para medicina, pero aún más inteligente y basado en evidencia.
El creador de este recurso inestimable y ahora omnipresente fue el Dr. Burton “Bud” Rose Burton, un brillante especialista en nefrología, empresario, amigo nuestro y colega, murió el viernes 24 de abril por complicaciones de Covid-19 a los 77 años.
Hace casi 30 años, Bud quería encontrar una manera de actualizar más rápidamente su primer libro de texto, ‘Fisiología clínica de los trastornos de base ácida y electrolitos’, que se había convertido en la biblia de nefrología para estudiantes de medicina, médicos en ejercicio y academicos de los Estados Unidos. Estados y más allá. Cuando su editor se negó a poner el libro en un formato accesible por ordenador, Bud lo hizo él mismo y nació UpToDate.
Primero se enfocó en la enfermedad renal, luego gradualmente abrió la lente para incluir prácticamente toda la medicina. Con su esposa, Gloria, como socia, Bud convirtió un “negocio casero” en el recurso educativo más utilizado y universalmente respetado para los médicos de todo el mundo.
UpToDate ayuda a los trabajadores de la salud con acceso a un ordenador un teléfono inteligente a saber qué hacer con sus pacientes y saberlo inmediatamente.
Cuando Wolters Kluwer compró UpToDate en 2008, más de 3,000 médicos estaban revisando y actualizando su contenido y creando recomendaciones sobre cómo diagnosticar y tratar miles de afecciones. Hoy en día, los médicos usan este recurso aproximadamente un millón de veces al día y, a menudo, cambian sus decisiones clínicas según lo que leen.
Como uno de nosotros (M.Z.) dijo en una fiesta de celebración de la jubilación de Bud del Centro Médico Beth Israel Deaconess, él era realmente el Steve Jobs de la medicina.
El Dr. John P. Forman, en quien Bud confiaba para hacerse cargo de la sección de nefrología en UpToDate, dijo que la idea de Bud y su ejecución representan ‘la invención médica más importante en los últimos 30 años, posiblemente más He argumentado más de una vez que debería haber ganado el Premio Nobel de medicina.
Bud Rose definió lo que significa ser un excelente educador clínico. Desde su formación a través de sus puestos de profesor en la Facultad de Medicina de la Universidad de Massachusetts en Worcester, el Hospital Brigham and Women, el Centro Médico Beth Israel Deaconess y la Facultad de Medicina de Harvard, fue un médico y docente sin igual. Tenía el don de ofrecer presentaciones claras, concisas y precisas sobre cualquier tema, especialmente en su campo, la nefrología elegido. Los escritos de Bud brillaban, con un pensamiento claro y lógico presentado en un estilo directo que todos podían entender.
A pesar de que su trabajo en UpToDate exigía más y más de su tiempo, Bud continuó atendiendo pacientes en Beth Israel Deaconess y continuó enseñando. Se reunía cada semana con nuestros compañeros de nefrología para escuchar casos y enseñarles los entresijos de la enfermedad renal y su manejo. Los residentes, y los facultativos, se beneficiaron de la magia de su enseñanza. Bud también desarrolló y dirigió un curso de revisión anual en nefrología que cada año atraía a un elenco de estrellas invitadas que fueron a Boston para enseñar por su respeto por Bud y su trabajo.
El reconocimiento como maestro que estableció como debería ser la enseñanza en todos los niveles llegó con su ascenso a profesor clínico de medicina en la Facultad de Medicina de Harvard. El reconocimiento nacional por su trabajo en la educación de especialistas en nefrologia llegó cuando fue honrado con el premio Robert G. Narins Award por la Sociedad Americana de Nefrología Premio Narins de la Sociedad Americana de Nefrología, el mayor premio otorgado por la disciplina de educación en nefrología.
Los médicos de todo el mundo (UpToDate está disponible en nueve idiomas) y sus pacientes tienen una enorme deuda de gratitud con Bud, quien ejemplificó la excelencia en la atención clínica y la enseñanza. Aquellos de nosotros que tuvimos el privilegio de conocerlo y trabajar con él lo recordaremos con afecto y reverencia en los años venideros. Para millones de personas, el legado de Bud contribuye silenciosamente a una meta por la que trabajó apasionadamente durante toda su vida: brindar una mejor atención a los pacientes.
Martin Pollak, M.D., is professor of medicine at Harvard Medical School and chief of the Division of Nephrology at Beth Israel Deaconess Medical Center.
Mark Zeidel, M.D., is professor of medicine at Harvard Medical School and physician in chief and chair of the Department of Medicine at Beth Israel Deaconess Medical Center. Theodore Steinman, M.D., is professor of medicine at Harvard Medical School and senior physician at Beth Israel Deaconess Medical Center.
Video killed the phone star
“Con el fin de contener el COVID-19, se está produciendo un cambio de la consulta física a la consulta no presencial. Por lo tanto, los profesionales sanitarios se enfrentan no sólo a una nueva enfermedad sino también a una nueva forma de interactuar con los pacientes”.
Hace un mes, el Doctor Luis Peláez Orellana estaba inmerso en plena pandemia de COVID-19. Su centro de salud, un centro urbano, tranquilo, donde trabajaba desde hace más de diez años, estaba irreconocible. Salas de espera vacías, sillas a modo de barreras, carteles apresurados con todo tipo de mensajes, salas de aislamiento, personal sanitario en la puerta haciendo triaje, compañeros nerviosos, desorientados pero que se ayudaban y trabajaban como uno solo…… y muchas novedades más.
Esa noche, como todas desde que empezó la pandemia, durmió poco, se despertó muy temprano con la sensación de que había tenido una pesadilla; ahora se levantaría, llegaría a su centro, tomaría el cafelito y comenzaría una interminable y casi rutinaria consulta, todo lo anterior se borraría. Enseguida se dio cuenta que no, que aquello que estaba viviendo desde hace tres semanas era lo real y que el sueño era esa rutina, en la que llevaba instalado tanto tiempo.
Sin embargo, ese día, había algo más que rondaba por la cabeza, era un artículo del BMJ titulado Covid-19: a remote assessment in primary care –aquí en español- que apenas había podido leer la noche anterior, antes de caer exhausto. En el caso clínico que introducía el artículo (una manera ya clásica de comenzar en la literatura médica docente) se decía: “Sintiéndose mal, contacta con su médico de familia para pedirle consejo. Le gustaría que alguien le auscultara, pero la administrativa le dice que no acuda al centro de salud y le ofrece la opción de una consulta telefónica o por vídeo».
En la introducción se expone que: “Con el fin de contener el COVID-19, se está produciendo un cambio de la consulta física a la consulta no presencial. Por lo tanto, los profesionales sanitarios se enfrentan no sólo a una nueva enfermedad sino también a una nueva forma de interactuar con los pacientes”.
 Estaba totalmente de acuerdo, lo había experimentado en sus propias carnes, sobre todos dos cosas que le venían de forma repetida a la mente: nueva forma de interactuar y vídeo. No las olvido, así que ese fin de semana, el primero que iba disfrutar completo, se dispuso a investigar cómo podría hacerlo. Gracias al sistema sanitario en el que trabajaba, tenía un ordenador con buena conexión en su consulta, por suerte también contaba con una buena webcam que el hospital de referencia les había proporcionado, poco antes, para iniciar un programa de tele-consulta dermatológica. Solo le faltaba un programa fácil de utilizar, que se pudiera usarse en diferentes plataformas (PC, tablet, teléfono móvil) y que no requiriera a los pacientes instalar ningún programa o extensión adicional. Tras un buen rato y algunas pruebas, lo encontró en Gruveo, programa de pago pero que da una generosa oferta gratuita con ocasión del COVID.
Estaba totalmente de acuerdo, lo había experimentado en sus propias carnes, sobre todos dos cosas que le venían de forma repetida a la mente: nueva forma de interactuar y vídeo. No las olvido, así que ese fin de semana, el primero que iba disfrutar completo, se dispuso a investigar cómo podría hacerlo. Gracias al sistema sanitario en el que trabajaba, tenía un ordenador con buena conexión en su consulta, por suerte también contaba con una buena webcam que el hospital de referencia les había proporcionado, poco antes, para iniciar un programa de tele-consulta dermatológica. Solo le faltaba un programa fácil de utilizar, que se pudiera usarse en diferentes plataformas (PC, tablet, teléfono móvil) y que no requiriera a los pacientes instalar ningún programa o extensión adicional. Tras un buen rato y algunas pruebas, lo encontró en Gruveo, programa de pago pero que da una generosa oferta gratuita con ocasión del COVID.
El lunes comenzó a probarlo, al principio con amigos, pacientes conocidos y jóvenes. Funcionaba, no era para todas las consultas, pero en las pocas que se iba utilizando, la experiencia era muy satisfactoria, similar a la que se había descrito en otros países. Lo difundió y algunos compañeros empezaron a probarlo también.
Tras un par de semanas de rodaje, podemos decir que la videoconsulta ha dado, a pacientes, y profesionales bastantes alegrías. Nos hemos visto mientras hablábamos, hemos sonreído al vernos, se ha intentado evaluar el grado de disnea, alguna lesión dermatológica, se ha visto los lugares de la casa donde los pacientes se habían aislado, una colega diagnosticó una tromboflebitis que acabó en el hospital gracias a la cámara y a la cuidadora que hizo una exploración guiada perfecta, una úlcera corneal vio y trató otra médico, se han realizado ejercicios en vivo como si fuera un clase de aerobic y alguna anécdota como la de esa paciente que no consistió en “salir” hasta que se hubo arreglado un poco, porque no quería que nadie, ni siquiera su médico, la viera con esas pintas.
Daremos lo que tenemos
Artículo publicado en el Ideal de Granada el 3 de abril de 2020 por Manuel Gálvez Ibáñez. Medico de familia y autor de libro ¡Vive! Reflexiones de un Médico de Familia
(No) hemos perdido aun este crepúsculo, nadie nos vio esta tarde con las manos unidas, mientras la noche azul caía sobre el mundo. Del poema Núm 10. Pablo Neruda
En cualquier medio, en sus programas serios, vemos y escuchamos a los más prestigiosos expertos en áreas reducidas del conocimiento. Muy rara vez a médicos de familia
A día 2 de abril, ya van cinco médicos muertos por el coronavirus en España. Casualidad o no, lo cierto es que los cinco eran médicos de familia, trabajaban allí donde las personas llevan a cabo su vida cotidiana. También hemos tenido que escuchar en un programa de televisión que los médicos de familia, no estamos como en el hospital, que nos hemos escondido tras el teléfono. No hacía falta añadir indignación al dolor. También, en cualquier medio, en sus programas serios, vemos y escuchamos a los más prestigiosos expertos en áreas reducidas del conocimiento. Muy rara vez a médicos de familia.
Vemos que frente a la visión de conjunto se prefiere la voz hiperespecializada, aunque nunca se hayan vestido con un EPI, aunque nunca hayan sentido el miedo de cerca. Vemos también en los medios cómo se gana audiencia primando la algarabía frente al discurso sosegado. Vemos que frente a la posibilidad de hacer menos frecuentes los ingresos se prefiere y se ensalza lo que después se hace. Las noticias se inundan de urgencias hospitalarias abarrotadas, de Unidades de Cuidados Intensivos colapsadas. También leemos las estadísticas que no se destacan. Así vemos que, en Andalucía estamos con unas cifras unas 5 o 4 veces mejores que en Madrid o Barcelona. Sí, lo sabemos, puede ser el clima u otras causas. Pero, a modo de hipótesis, ¿qué tal si la diferencia, radica en que una comunidad autónoma forjó y mantiene –con todas las limitaciones que no nos cansamos de exponer– una APS robusta y las otras la desmantelaron?
¿Qué tal si esos centros de salud, esos consultorios implantados hasta en lo más recóndito del territorio, en todos los barrios; si esos equipos de médicos y enfermeras, son los que han aconsejado, acompañado, informado, aliviado, apagado miedos y así han contribuido en gran medida a: 1) frenar los contagios, a disminuir el número de casos y 2) hacerse cargo de muchos de ellos en el domicilio, logrando así descongestionar nuestros hospitales?
No se remarca en las noticias; pero si al número total de contagiados le restamos los que sí aparecen, aun nos quedan unas 50.000 personas que están siendo monitorizadas, seguidas, por teléfono o en sus domicilios. Toda una ingente y callada labor con enormes resultados en salud y desaturación de los hospitales. ¿Quién lo está haciendo? A lo anterior hay que sumar, que ¡hay vida más allá del coronavirus!, que sigue habiendo dolores abdominales, sospecha de cánceres, pacientes crónicos a los que controlar.
¡Qué difícil ser conscientes del valor multiplicador de las ¿pequeñas? cosas!
Sí, es cierto, los médicos y las enfermeras de familia no separamos siameses. Nunca vamos a abrir el telediario. Pero una cosa es la dificultad y otra la perseverancia en el (muy posible) error, la contumacia. No sólo se desmanteló la APS antes de la epidemia, sino que –presos de la misma ceguera– estos días se desmantelan los centros de salud, se llevan al hospital a sus profesionales; se llevan a aquellos que son los únicos que podrían hacer que menos gente fuera ingresada. Pongamos que hablo de Madrid.
Mañana seguiremos dando todo lo que tenemos, aunque no nos hayan dado todo lo que necesitamos. Mañana volveremos a la primera línea de la incertidumbre, allí donde ha sido –y aún lo es– mucho más difícil saber dónde está el peligro, allí donde más infradotados de medios se ha estado, allí donde ¿sorpresivamente?, al menos hasta ahora, se han acumulado las vidas truncadas. Mañana trataremos de añadir calidez a la calidad de nuestras acciones. Mañana también trataremos de contestar cuando nos preguntéis: ¿y Vd. qué nos aconseja Dr.? De lo que respondamos a esa pregunta las decenas de miles de médicos de familia españoles, se llenarán más o se llenarán menos nuestros hospitales.
Porque somos los herederos de la Medicina humanística, la que entiende de la Ciencia para aplicarla a personas en su integridad y a sus familias, a personas que llamamos por su nombre, las visitamos a domicilio, a las que miramos y sonreímos, a las que –junto con las enfermeras– cogemos de la mano (aunque sea enfundados en un guante), llamamos por teléfono, cogemos el teléfono cuando nos llaman, acompañamos en sus miedos. Porque nos empeñamos en curar mientras podemos, aliviar cuando no podemos más, y consolar, estar ahí, cerca, … siempre. Sí, mañana también habrá dolor más allá del coronavirus y volveremos a preguntar, ¿cómo te sientes, Adela?, ¿te ha llamado tu familia, Juan?, ¿cómo te va, Trinidad?, ¿qué tal si te quedas en casa, con los tuyos? Y nada más.
mascarillas
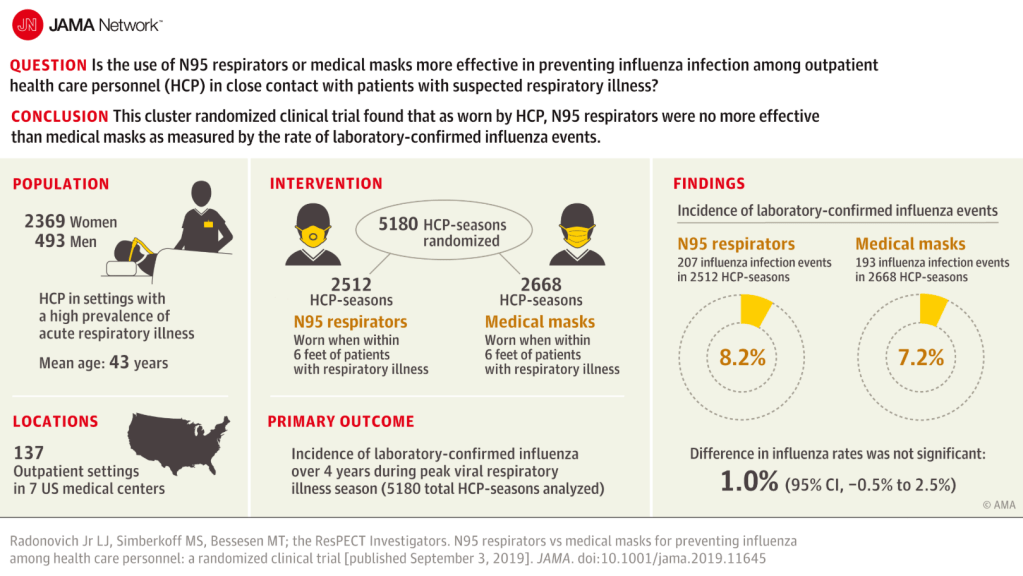
Protectores o respiradores N95 vs mascarillas quirúrgicas para prevenir la gripe en el personal sanitario.
From: N95 Respirators vs Medical Masks for Preventing Influenza Among Health Care Personnel: A Randomized Clinical Trial. JAMA. 2019;322(9):824-833. doi:10.1001/jama.2019.11645
“Tus huesos. Mañana y siempre”
A propósito de la campaña de Sociedades Científicas FHOEMO, SEIOMMy AECOSAR “Tus huesos. Mañana y siempre” por el Día Mundial de la Osteoporosis, octubre de 2019.
Contextualización: Un año más y tomando como excusa el día dedicado a la enfermedad, se lanza una campaña donde la protagonista no parece ser la osteoporosis sino un nuevo fármaco para tratarla. Siempre que se vislumbra un nuevo fármaco en el mercado sucede lo mismo: se redefine la enfermedad o aspectos de ella para posicionarlo, se “prepara el terreno”, se lanzan las líneas argumentativas a favor de este, etc. Muchos nos tememos que estas iniciativas parten del laboratorio fabricante en cuestión, cruzan por las sociedades científicas y líderes de opinión (KOL) hasta llegar a los profesionales y finalmente los pacientes (a veces esta última parte del camino se realiza, al contrario). Todos los actores intermediarios cobran importantes sumas de dinero y los demás asistimos atónitos al desarrollo de esta campaña.

¿Por qué?
A lo largo de los últimos años hemos seguido con interés los acontecimientos alrededor de la osteoporosis. Decimos acontecimientos, pero realmente queremos decir campañas de la industria farmacéutica. Acercarnos a este objeto de análisis realmente ha valido para poder estudiar en él un ejemplo paradigmático de redefinición de enfermedad por criterios comerciales, lo que se ha venido en llamar “mongering diseases”. Recordamos que en base a criterios diagnósticos discutibles y con una prueba poco rentable en términos diagnósticos (densitometría) se propuso una estratificación de pacientes. Así, se dispuso de sobreestimadas cohortes que debieran ser tratadas con fármacos antirresortivos. Fuimos viendo las propuestas y los posicionamientos en el mercado de los sucesivos fármacos y su caída en desgracia sucesiva, con innumerables daños a las pacientes. La calcitonina, el calcio, la vitamina D, el ranelato de estroncio, la teriparatida, el raloxifeno, el zolendrónico… y ahora el denosumab.
Acabaron siendo retirados o arrinconados en los márgenes de la irrelevancia. Estudiamos todas las irregularidades con las que los bifosfonatos más clásicos entraron en el mercado y la arbitrariedad con la que consiguieron posicionarse para algunas indicaciones concretas. Observamos todo el desfile de “metoo’s”. Vimos las polémicas en España con las que las guías oficiales fueron redactadas, con las clásicas presiones de quienes transmiten en el campo profesional, las líneas de las industrias a cambio de Dios sabe qué. Nos fijamos en aquellas herramientas diagnósticas, no validadas y no aplicables en poblaciones mediterráneas, en las pantallas de los ordenadores en las consultas (FRAX). Asistimos con incredulidad a aquel paradigma de la osteoporosis, que quedaba incrustado dentro de un enfoque medicalizador global del climaterio junto a la terapia hormonal sustitutiva, otra historia ignominiosa de la Medicina repleta de daños evitables.
Creímos haber aprendido de los errores. Pensábamos que el mensaje machacón en contra de lo relatado anteriormente, del que humildemente formamos parte, había surtido efecto. En los últimos años se había vuelto a una suerte de sentido común, con el foco puesto en medidas higiénico-dietéticas y en la prevención de caídas. Se enfatizaban los escasos resultados de los fármacos para prevenir fracturas, con las diferencias evidentes entre prevención primaria y secundaria, y los efectos secundarios de los mismos. Algunos frecuentes y leves, otros infrecuentes y graves (fracturas atípicas, osteonecrosis maxilar etc.). El súmmum es el denosumab que suma a su larga lista de efectos secundarios un efecto rebote con fracturas espontáneas múltiples tras interrumpir el tratamiento.
El balance riesgo-beneficio del tratamiento farmacológico era y es altamente cuestionable.
¿Qué?
Expresamos nuestro pesar porque vemos que una nueva campaña vuelve a la carga, en los términos olvidados del pasado, o más agresivos si cabe. “Mucha gente sale del hospital sin haber recibido un tratamiento antiosteporótico”. Este es nuestro caballo de batalla”. ¿Disculpe? En esta campaña podemos reconocer los elementos que ha incorporado el marketing de la industria en estos años que han pasado: la utilización de las redes sociales, la campaña audiovisual, la utilización de famosos (pobre Concha Velasco, que la utilicen para tal fin), la participación de pacientes, etc. para difundir ese falso mensaje.
Mañana es el #DíaMundialOsteoporosis y todavía «mucha gente sale del hospital sin haber recibido un tratamiento antiosteoporótico. ¡Este es nuestro caballo de batalla!» Gracias Dr. Josep Blanch, presidente de @seiomm, por darle voz a la #osteoporosis.#TusHuesosMañanaYSiempre pic.twitter.com/yqk3orrg9r
— FHOEMO Osteoporosis (@FHOEMO) October 19, 2019
https://platform.twitter.com/widgets.js
¿Por qué?
Creemos que esta campaña obedece a un objetivo muy concreto: lanzar un nuevo fármaco. Es publicidad encubierta de romosozumab.
¿Entonces?
Puede ser necesario individualizar el riesgo de cada persona antes de añadir un tratamiento farmacológico en prevención secundaria o en la osteoporosis asociada a diversas enfermedades o tratamientos. Pero la complejidad de estas decisiones es incompatible con un lema como “Mucha gente sale del hospital sin…” y con la realización de campañas con famosos dirigidas a «concienciar» sobre la enfermedad. Quizá la auténtica razón para que salga gente del hospital sin tratamiento no es la desidia o la ignorancia sino el conocimiento de los problemas beneficio/riesgo en la recomendación de los diferentes fármacos utilizados en la osteoporosis para personas, en general de edad avanzada, pluripatológicas y polimedicadas.
Pensamos que ya está bien de que las autoridades se pongan de lado ante estos comportamientos contrarios a la deontología médica. Es una campaña publicitaria de un fármaco. No vemos por ningún lado la declaración de conflicto de interés, como señala el Código Deontológico en su Capítulo IV, artículo 23. Urgimos a los Colegios profesionales y a las autoridades competentes a tomar cartas en el asunto por el bien de nuestros pacientes.
Creemos que mucha gente, sobre todo ancianos, que han sufrido una fractura no debería salir solos del hospital, así debe ser, pero el acompañamiento no debería ser un tratamiento contra la osteoporosis, sino el cariño de un familiar y unos buenos servicios sociales de apoyo.
por Roberto Sánchez, Vicente Baos y Rafael Bravo
Webografía o Enlace-grafía:
El consenso que no pudo ser https://www.elsevier.es/es-revista-atencion-primaria-27-articulo-el-consenso-que-no-pudo-ser-13038149
Denosumab: efecto rebote y otros efectos indeseados graves https://www.icf.uab.cat/assets/pdf/productes/bg/es/bg313.18e.pdf
Ensayo clínico fundamental de Denosumab https://www.nejm.org/doi/full/10.1056/NEJMoa0809493
Ensayo clínico fundamental de Romosozumab https://www.nejm.org/doi/10.1056/NEJMoa1607948
Guerado E, Sandalio RM, Caracuel Z, Caso E. Understanding the pathogenesis of hip fracture in the elderly, osteoporotic theory is not reflected in the outcome of prevention programmes. World J Orthop. 2016; 7(4): 218-28. doi: 10.5312/wjo.v7.i4.218. Disponible en https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4832223/
Cummings SR, Lui L, Eastell R, Allen IE. Association Between Drug Treatments for Patients With Osteoporosis and Overall Mortality Rates: A Meta-analysis. JAMA Intern Med. Published online August 19, 2019. doi:10.1001/jamainternmed.2019.2779. Disponible en https://jamanetwork.com/journals/jamainternalmedicine/article-abstract/2747869
OSTEOPOROSIS POSTMENOPÁUSICA: UN CONSENSO NECESARIO-Boletín INFAC. https://www.euskadi.eus/contenidos/informacion/cevime_infac_2015/es_def/adjuntos/INFAC_Vol_23_n_4_Osteoporosis_postmenopausica_un_consenso_necesario.pdf
Página web De FHOEMO https://fhoemo.com/
Página web de SEIOM https://seiomm.org/
Página web de AECOSAR http://www.aecosar.es/
Seguimiento de hastag #TusHuesosMañanaYSiempre en Twitter https://twitter.com/hashtag/TusHuesosMa%C3%B1anaYSiempre
Tuit de FHOEMO: Dia 19 de octubre. Mañana es el #DíaMundialOsteoporosis y todavía «mucha gente sale del hospital sin haber recibido un tratamiento antiosteoporótico. ¡Este es nuestro caballo de batalla!» Gracias Dr. Josep Blanch, presidente de @seiomm, por darle voz a la #osteoporosis. https://twitter.com/FHOEMO/status/1185473177859833863
Si haces más te «quemas» menos»
El menor grado de burnout se asocia con consultas de médicos que ofrecían más servicios clínicos y una mayor cobertura de procedimientos.
La revista Annals of Family Medicine publicó el año pasado un interesante artículo donde se explora la relación entre «estar quemado» o burn out y el tipo de atención que prestan los médicos de familia; en concreto se analizó la diversidad y alcance de esta atención. Para ello utilizaron una encuesta una cohorte de médicos de familia americanos que atendían a pacientes de manera continuada y ambulatoria a los tres años de terminar su residencia (2016 National Family Medicine Graduate Survey).
Compararon un autoinforme del burn out, tal y como lo sentían los propios médicos, con la cobertura de atención que estos médicos prestaban, entendida esta como la cantidad de servicios o procedimientos distintos que ofrecían a sus pacientes: atencion a pacientes hospitalizados, obstetricia, atención ambulatoria pediátrica, número de procedimientos y / o áreas de contenido clínico, y proporcionar atención fuera del lugar de consulta habitual.
Un 42% de los encuestados comentaron sentirse «quemados» en su trabajo una vez por semana o más. En el análisis bivariante, los elementos de la atención prestada, asociados con tasas de burnout más bajas (ojo, en el resumen del artículo se dice lo contrario por error) fueron: proporcionar más procedimientos / áreas de contenido clínico (media de procedimientos / áreas clínicas: 7.49 vs 7.02) y trabajar en más entornos que el propio lugar de consulta (cada sitio adicional: 57.6% vs 48.4%:); de manera específica en el hospital (31.4% vs 24.2%9 y en el domicilio de los pacientes (3.3% vs 1.5). En el análisis ajustado, las características de la práctica significativamente asociadas con menores probabilidades de agotamiento fueron la práctica de la medicina hospitalaria (OR 0.70; IC del 95%, 0.56–0.87) y obstetricia (OR 0.64; IC del 95%, 0.47–0.88)
En conclusión: las características de la práctica clínica significativamente asociadas con menores probabilidades de burnout fueron la práctica de medicina ambulatoria, las visitas domiciliarias y los servicios de obstetricia. Los resultados sugieren, para los autores, que la integralidad de la atención del médico está asociada con un menor grado de burnout, lo cual debería ser tenido en cuenta cuando se pretende mejorar los servicios sanitarios con una atención accesible y de buena calidad.
Dedicado a mi colega Rafael Alonso: «la eco puede ser nuestra salvación»
El autentico «No hacer» en actividades burocráticas
Esclimética
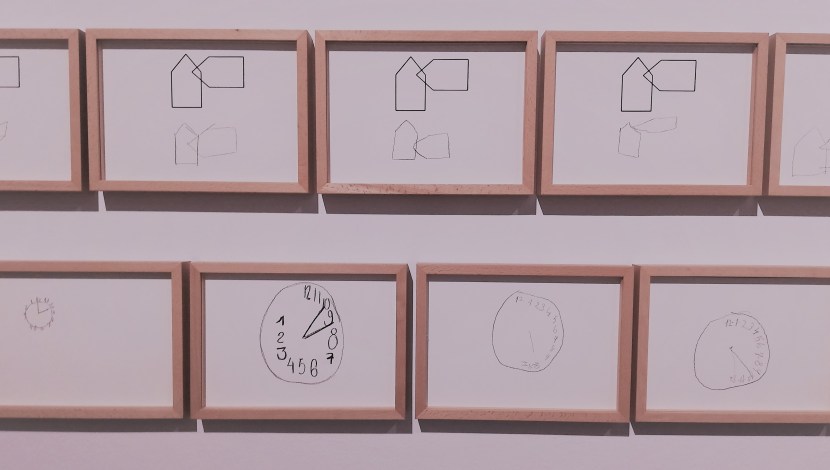 La interacción médico-paciente que nace en la consulta médica origina una serie de imágenes, documentos, pero también realidades o abstracciones. Las rayas negras sobre un papel milimetrado que muerte pueden ser a la vez una prueba diagnóstica o reflejar la inminente muerte de un enfermo. Los dibujos que pedimos a nuestros mayores cuando evaluamos su estado cognitivo son a la vez una representación naif de un objeto cotidiano o el mudo testigo de un deterioro irreversible. Se puede expresar el grave problema del costo de los medicamentos a través de la identificación del color de su cartonaje, o la magnificación de la medicina tecnificada disponiendo y coloreando la imagen de un TAC como si fuera la vidriera de un rosetón gótico. Al contrario, la dificultad que para pacientes y médicos conlleva el manejo de la enfermedad mental se expresa como un laberinto lineal del que es muy difícil, imposible, salir.
La interacción médico-paciente que nace en la consulta médica origina una serie de imágenes, documentos, pero también realidades o abstracciones. Las rayas negras sobre un papel milimetrado que muerte pueden ser a la vez una prueba diagnóstica o reflejar la inminente muerte de un enfermo. Los dibujos que pedimos a nuestros mayores cuando evaluamos su estado cognitivo son a la vez una representación naif de un objeto cotidiano o el mudo testigo de un deterioro irreversible. Se puede expresar el grave problema del costo de los medicamentos a través de la identificación del color de su cartonaje, o la magnificación de la medicina tecnificada disponiendo y coloreando la imagen de un TAC como si fuera la vidriera de un rosetón gótico. Al contrario, la dificultad que para pacientes y médicos conlleva el manejo de la enfermedad mental se expresa como un laberinto lineal del que es muy difícil, imposible, salir.
La exposición Esclimética en la Casa Encendida. Ronda de Valencia, 2, 28012 Madrid, hasta el 29 de septiembre. La palabra es un neologismo creado por el artista y Doctor en Medicina Rafael Díaz (Santa Ana, El Salvador, 1972) creado a partir de términos “esculapio”, clínica médica y ética.