Categoría: Estudios clínicos
El país donde florece el limonero
¿Conoces el país en donde florecen los limoneros,
las doradas naranjas brillan entre el follaje oscuro,
un suave viento sopla del cielo azul
y crecen plácido el mirto y alto el laurel?
Johann Wolfgang von Goethe,
Mignon. Kennst du das Land
El país al que hace referencia el poema que da título al texto es Italia. Fue precisamente allí, en Sicilia —y más concretamente en la región conocida como la Concha de Oro, cerca de Palermo— donde, gracias a James Lind, aumentó notablemente la producción de limones.
Este médico inglés realizó el primer ensayo clínico documentado y demostró la eficacia del zumo de limón en el tratamiento del escorbuto. Tras este descubrimiento, la Armada británica —aunque con un considerable retraso, conviene señalarlo— seleccionó a Sicilia como principal proveedor de zumo de limón para la prevención del escorbuto durante las largas travesías marítimas de las tripulaciones de sus barcos.
La isla se convirtió en uno de los principales productores y exportadores de cítricos, generando grandes ganancias para los propietarios y agricultores. Por desgracia, las dificultades de este cultivo, que requería grandes inversiones y esperas, unidas a un contexto de un estado débil y altos índices de pobreza, hicieron que surgieran grupos locales que empezaron ofreciendo protección y terminaron extorsionando y controlando no solo los cultivos, sino también los mercados y las rutas de exportación . Se originó así la Cosa Nostra.
De esta curiosa forma se enlazó a Goethe, con el primer ensayo clínico, las vitaminas de los zumos de los limones y la mafia.
Sigue en AMF: Un vistazo a las últimas publicaciones. El país en donde florecen los limoneros por Rafael Bravo Toledo
Todo el mundo toma vitamina D. Nadie sabe por qué.
traducción de Everyone Takes Vitamin D. No One Knows Why por Gregory Katz, MD en Greg Katz’s Newsletter
La vitamina D parece gozar de una aprobación casi universal.
Forma parte de los suplementos que toma o recomienda casi todo el mundo. Los pacientes se someten a un control en sus revisiones físicas anuales; incluso existe un código CIE-10 que los médicos pueden utilizar en su facturación. Se puede comprar básicamente en todas partes.
De hecho, creo que nunca he visto a ningún influencer decir que los suplementos de vitamina D son realmente malos o inútiles. Simplemente existe en esta niebla de aprobación de bajo riesgo algo que «se supone que debes tomar» porque podría ayudar y probablemente no hará daño. Esa aceptación universal es parte de por qué creo que la historia de la vitamina D es fascinante. Porque una vez que se profundiza en la investigación, uno se da cuenta de algo que es casi surrealista: hemos estudiado a fondo la vitamina D y todavía no tenemos nada claro si se debe tomar un suplemento de vitamina D.
Lo que creemos saber
Las personas con niveles más altos de vitamina D tienen mejores resultados en materia de salud. Eso se ha demostrado una y otra vez, donde los niveles más altos de vitamina D se han relacionado con menores riesgos de:
Cardiopatías
Cáncer
Diabetes
Enfermedades autoinmunes
Depresión
Infecciones respiratorias (incluido el COVID)
Es fácil argumentar que si un nivel bajo de vitamina D está relacionado con problemas de salud y la administración de suplementos es segura, ¿qué inconveniente hay en tomar suplementos para mejorar la salud?
Parece razonable. Pero (parafraseando a Bill Simmons)… ¿Estamos seguros de que los suplementos de vitamina D realmente sirven para algo?
Lo que hemos aprendido de los experimentos con personas
La vitamina D se ha probado en ensayos aleatorios. En muchos. Y los resultados son rotundamente decepcionantes. Hemos estudiado la administración de suplementos de vitamina D para casi cualquier enfermedad crónica que se pueda imaginar. Y a pesar de estudiar miles de pacientes, hay básicamente cero que señalen beneficio.
Los estudios son todos neutrales; el autor ha escrito antes sobre esto. Eso ciertamente no prueba que la vitamina D no haga nada. Pero en algún momento uno esperaría que hubiera una tendencia hacia algo bueno si la suplementación con vitamina D fuera realmente importante. Y los datos que tenemos ciertamente sugieren que la mayoría de los suplementos de vitamina D son una pérdida de dinero.
El problema de las medidas indirectas (proxy en el original)
Entonces, ¿cómo se explica la desconexión entre los estudios observacionales y los ensayos aleatorizados? Es fácil: la vitamina D no es la causa de la buena salud. Es un indicador de buena salud.
Las personas que tienen niveles más altos de vitamina D también tienden a:
-Pasar más tiempo al aire libre.
-Seguir una dieta mejor.
-Hacer más ejercicio
-Tener menos grasa corporal
-Dormir mejor
-Tienen menos enfermedades crónicas
En otras palabras, tienen estilos de vida más saludables. Y unos mejores niveles de vitamina D son solo el resultado de ese comportamiento saludable. Al fin y al cabo, a nadie le importa si sus niveles de vitamina D son asombrosos; nos importa si contraemos cáncer o enfermedades cardíacas. Por desgracia, a pesar de todos los estudios sobre este tema, no se ha planteado la pregunta de investigación correcta.
No hemos estudiado la vitamina D de la forma correcta.
Antes de descartar la vitamina D por completo, tenga en cuenta las limitaciones: ninguno de estos estudios se diseñó para responder a la pregunta de si corregir una deficiencia (o de alcanzar un nivel objetivo específico) previene alguna enfermedad. Y muchos de estos ensayos incluyeron a personas que, para empezar, ni siquiera eran deficientes.
Si quiere probar si corregir la deficiencia de vitamina D es importante, debería:
- Inscribir solo a personas que realmente sean deficientes.
- Asignarlos aleatoriamente a placebo frente a suplementos.
- Ajustar la dosis en función de los niveles sanguíneos para alcanzar un objetivo específico.
- Realizar un seguimiento de los resultados a lo largo del tiempo (ataques al corazón, cáncer, fracturas, infecciones, mortalidad).
Ese estudio no se ha hecho realmente de forma rigurosa. ¿Por qué no se ha hecho? Porque sería caro, llevaría mucho tiempo y requeriría dosis individualizadas y análisis de sangre frecuentes. Así que estamos atrapados en el limbo: suficientes dudas para cuestionar el bombo publicitario, pero no suficientes pruebas para responder a la pregunta principal con algún nivel de confianza.
Las guías de práctica clínica reconocen la falta de pruebas
El Grupo de Trabajo de Servicios Preventivos de EE.UU. (USPSTF) se encoge de hombros. No recomiendan el cribado rutinario de la deficiencia de vitamina D en adultos asintomáticos. No porque piensen que no es importante, sino porque las pruebas son demasiado limitadas para guiar una acción definitiva.
Se trata de una admisión bastante notable si se piensa en lo extendidas que se han vuelto las pruebas y la administración de suplementos. Las directrices de la Sociedad de Endocrinología me resultan extrañas: sugieren que no tiene sentido hacer pruebas de detección de vitamina D, pero básicamente sugieren que todo el mundo debería tomarla. Si quiere leerlas usted mismo, puede echar un vistazo aquí.
Su perspectiva abarca algunas ideas diferentes y algo contradictorias:
- No hacer pruebas porque no sabemos lo que realmente significa «deficiente».
- Pero también, ¿recomendamos la suplementación porque es barata y segura?
- Y no sabemos qué dosis o nivel objetivo realmente hace la diferencia.
Llámame loco, pero eso no suena como una orientación basada en la evidencia.
La importancia de un biomarcador
Cada vez que se plantea tomar un medicamento, un suplemento nutricional o, en realidad, cualquier molécula exógena, debería poder responder a la pregunta de «¿qué define el éxito de esta intervención?».
Lo bueno de la vitamina D es que tenemos una forma de hacer un seguimiento de su nivel. Eso hace que las decisiones sobre cómo van las cosas sean bastante sencillas. Podemos saber si usted es deficiente. Podemos saber si su dosis de suplemento corrige la deficiencia.
Como consecuencia, la vitamina D es en realidad bastante diferente de la mayoría de las decisiones sobre suplementos porque podemos medirla y cuantificar lo bien que está funcionando realmente la suplementación.
Lo que yo hago en la práctica
Esta es mi opinión práctica: No compruebo rutinariamente los niveles de vitamina D a menos que un paciente lo solicite. 1 Nunca he comprobado mi propio nivel de vitamina D. Si alguien se hace la prueba y tiene un nivel muy bajo, creo que es razonable administrar suplementos. Si alguien tiene osteoporosis, fragilidad, baja masa muscular o un alto riesgo de fractura, la suplementación con vitamina D probablemente tenga más sentido. La suplementación empírica no me parece que tenga mucho sentido, independientemente de lo que recomiende la Endocrine Society. Debe hablar con su médico sobre su situación personal, ya que la lectura de este boletín no establece una relación médico-paciente.2
No creo que sea probable que haya un beneficio para la persona promedio, especialmente si usted no está haciendo un seguimiento de los niveles y el ajuste de su dosis en respuesta a sus niveles. Si hubiera un gran beneficio de la suplementación a ciegas, ya lo habríamos visto.3
¿Y este es el mejor caso de uso de suplementos?
Lo sorprendente es que la vitamina D es uno de los suplementos más estudiados del mundo.
Tenemos:
– Un análisis de sangre medible
– Una intervención barata y ampliamente disponible
– Una base masiva de investigación
Y todavía no sabemos si ayuda. Entonces, ¿qué le dice eso acerca de todos los otros suplementos por ahí? Nattokinase. Rapamicina. NAD. Athletic Greens. La lista continúa. La mayoría de ellos no tienen un solo ensayo aleatorio de alta calidad que realmente haga la pregunta clínica correcta. Y sin embargo, la gente está gastando cientos de dólares al mes en estas cosas.
¿Por qué es importante?
Cuando no disponemos de investigaciones de alta calidad, nos quedamos con suposiciones, vibraciones y extrapolaciones. Abrimos la puerta a las personas influyentes, las empresas de suplementos y el ruido pseudocientífico. Y a la gente le resulta cada vez más difícil averiguar qué es lo que realmente importa.
Por eso creo que la vitamina D es el ejemplo perfecto de lo poco que sabemos realmente en materia de bienestar y de la claridad que aún necesitamos.
La semana que viene escribiré sobre cómo sería un programa de investigación sobre el bienestar real y riguroso. La llamaré la lista de deseos «Make America Healthy Again».
Y hasta que no dispongamos de la investigación adecuada, creo que la pregunta que realmente hay que hacerse cuando se gasta dinero en cualquiera de estas cosas es: ¿tengo realmente alguna idea de lo que esto está haciendo realmente por mí?
1- Ordenaré casi cualquier prueba que solicite un paciente, a menos que piense que la prueba es arriesgada, descabellada o que puede informar erróneamente.
2- Y como este boletín no forma parte de mi práctica de la medicina, tengo por norma no responder a preguntas personales sobre el riesgo de ningún individuo en respuesta a lo que escribo aquí.
3 Tenga en cuenta que la biología es complicada: – hacemos vitamina D a partir del colesterol, pero hay bastantes intermediarios en el camino y no tenemos ni idea de cómo (o si) es importante tener esos intermediarios en equilibrio con los niveles activos de vitamina D.
Un pan como unas tortas
La Revista Cleveland Clinic Journal of Medicine ha publicado un comentario (versión traducida aquí ) donde aparte de poner de manifiesto la cuestiones dudosas o controvertidas del manejo clínico de la Vitamina D, avanza una sugestiva hipótesis que aclararía gran parte de esta interrogantes
Para los autores, el aumento más que exponencial en la petición de pruebas para determinar los niveles de vitamina D (25(OH)D) así como, la prescripción de suplementos de esta vitamina, se produce sin ningun fundamento real basado en la evidencia. Hay demasiados aspectos no aclarados en el manejo de esta «hipovitaminosis», desde la incertidumbre sobre el «punto de corte» del nivel adecuado de vitamina D, hasta la falta de respuesta de la suplementación con vitamina D en muchos de los procesos con los que presuntamente se asocia el déficit de esta vitamina.
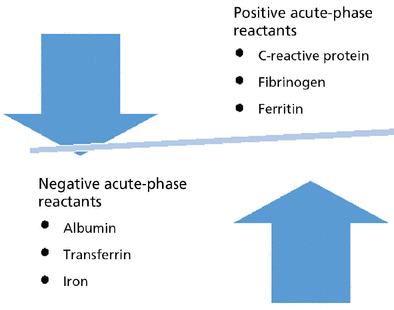
En el articulo se explica que gran parte de esta confusión se debe a la presunción de que los niveles séricos de 25(OH)D reflejan el estado de la vitamina D.
¿Es posible que los niveles de vitamina D en sangre estén influidos por algo más que el estado de esta vitamina en el organismo?
Si consideramos que la vitamina D es un reactante de fase aguda negativo, como se argumenta en el artículo, citando varios estudios y revisiones, los niveles bajos de 25(OH)D podrían reflejar simplemente perturbaciones metabólicas ligados a estados inflamatorios y no a un déficit real.
La elevada prevalencia de inflamación de bajo grado en la población general desaconsejaría por tanto, concluir de forma refleja que existe algún grado de insuficiencia o deficiencia de vitamina D cuando se encuentra una concentración sérica de 25(OH)D disminuida. Los estudios observacionales que encuentran asociaciones entre niveles bajos de vitamina D y el riesgo de fracturas, caídas, mortalidad, diabetes, hipertensión, COVID y una variedad de otros trastornos, podrían mostrar una mayor prevalencia de déficit de vitamina en estas enfermedades, aunque no se podría excluir la inversa, es decir que el déficit fuera consecuencia y no la causa de padecer estos trastornos. A la vista de estos argumentos, se concluye en contra de la prescripción rutinaria de suplementos de vitamina D, incluso cuando se encuentran niveles bajos de 25(OH)D.
Si los planteamientos de este articulo se probaran ciertos, la actitud actual de muchos de los médicos asistenciales de incluir la vitamina D en el petitorio de rutina de análisis clínicos, al igual que prescribir de forma indefinida vitamina D a sus pacientes cuando las cifras estuvieran por debajo de un limite (tan definido como incierto) seria hacer algo con gran desacierto o mal resultado.
En definitiva estaríamos haciendo un pan como unas tortas
Versión traducida del comentario en formato PDF aquí
Versión traducida de editorial del revista sobre el artículo en formato PDF aquí
Nirsevimab (Beyfortus®)
Por Juan Gérvas, Doctor en Medicina, médico general jubilado, ex-profesor de salud pública, Equipo CESCA, Madrid, España. jjgervas@gmail.com
Actualizado a 20 de septiembre de 2024, punto 6
Inyectar “nirsevimab” (Beyfortus ), un anticuerpo monoclonal, a recién nacidos y bebés para, preventivamente, evitar ingresos por bronquiolitis (por virus sincitial respiratorio)?
¡Pero si estos ingresos hospitalarios son pediatra-dependientes y Beyfortus no compensa beneficios con daños!
1. En mi pueblo
Cuando era médico rural, durante la semana los niños tenían catarro “que le había bajado” pero si no se había pasado la infección y seguían tosiendo, el viernes tenían bronquiolitis por virus sincitial respiratorio porque sabía que ese era el diagnóstico inevitable si la familia llevaba el bebé a urgencias al hospital.
De paso advertía: “Si lo lleváis a urgencias del hospital, para la bronquiolitis no hay tratamiento específico: no sirve adrenalina, ni antibióticos, ni corticoides, ni antitusivos, ni salbutamol, ni suelo salino hipertónico nebulizado, etc.”
Y “Lamentablemente, si vais a urgencias del hospital, el ingreso depende del pediatra que lo vea. Los hay que ponen la etiqueta a todos los niños para justificar su ingreso y los hay raros y sensatos que apenas ingresan con el diagnóstico de bronquiolitis”.
Y “Lo más importante, sigue dando el pecho que eso sí que evita bronquiolitis, neumonías, otitis y los ingresos y la mortalidad”.
Insistía en la lactancia al pecho porque se asocia a menos neumonías e infecciones en general de vías respiratorias bajas, menor mortalidad y también menos otitis media graves. El riesgo de hospitalización por infecciones de las vías respiratorias bajas como bronquiolitis en el primer año se reduce un 72% si los lactantes son amamantados exclusivamente durante más de 4 meses
Por cierto, justo el ingreso en el hospital de los bebés con la etiqueta de bronquiolitis conlleva en muchos casos la interrupción de la lactancia materna
2. En España, la bronquiolitis es una vergüenza
En España “bronquiolitis” es un diagnóstico que justifica ingresos con una variabilidad asombrosa, según zona geográfica.
Tenemos áreas sanitarias como Navalmoral de la Mata (en Cáceres) con 60 ingresos de bronquiolitis por 10.000 niños (en el año 2018). Al lado está Plasencia, con 443.
En Murcia, en la Vega Media del Segura los ingresos son 112 por 10.000 niños, y al lado Yecla-Jumilla tiene 800. En Lérida, en Pallars 917 ingresos, y al lado Alt Urgell 256.
[Por cierto, eche un ojo a este Atlas de Variaciones en Hospitalizaciones Pediátricas y localice su zona geográfica para hacerse idea de qué pie cojean sus pediatras].
No se ingresa por gravedad de la bronquiolitis, sino por los hábitos de los pediatras que trabajan dónde vive el bebé.
Como bien escribió un pediatra sensato, “La bronquiolitis es una vergüenza para la Pediatría”.
Se emplea todo medicamento que no se debe emplear ya que falla la ciencia, la ética y la profesionalidad. Además, se toman decisiones erróneas y dañinas con métodos diagnósticos como oximetría y radiografía de tórax, véase por ejemplo:
¿Hemos de poner suero salino hipertónico a los lactantes con bronquiolitis en Urgencias Pediátricas?
Manejo de la bronquiolitis aguda en atención primaria: análisis de variabilidad e idoneidad (proyecto aBREVIADo)
Effect of Oximetry on Hospitalization in BronchiolitisA Randomized Clinical Trial
Avoid doing chest x rays in infants with typical bronchiolitis
Por cierto, la mortalidad por bronquiolitis en España y los países desarrollados es prácticamente inexistente, aunque la propaganda del anticuerpo se base en que [el virus sincitial respiratorio] “es la segunda causa de muerte en el mundo en menores de un año”
3. “Nirsevimab” (Beyfortus)
Los anticuerpos monoclonales son medicamentos agresivos y caros («los medicamentos que llevan a los médicos a congresos más lejanos y lujosos»), que pueden tener graves efectos adversos. Entre ellos: reactivación de infecciones, enfermedad tiroidea, lupus eritematoso, dermatitis, cánceres, leucoencefalopatía, etc.
Beyfortus (nirsevimab) es un anticuerpo monoclonal humano de inmunoglobulina G1 kappa (IgG1κ) producido en células de ovario de hámster chino (CHO) mediante tecnología de ADN recombinante. De hecho, aunque en el ensayo clínico para prevenir los ingresos por bronquiolitis no hubo efectos adversos importantes, en la Ficha Técnica y en el prospecto de Beyfortus se advierte de que: «Este medicamento está sujeto a seguimiento adicional, lo que agilizará la detección de nueva información sobre su seguridad«
4. ¿Tenemos ya suficiente información para hacer la recomendación de introducir Beyfortus (nirsevimab)?
No
Unos pediatras sensatos revisaron la literatura y concluyeron
Así mismo, la evaluación con el método GRADE del ensayo clínico que “justifica” su venta (MELODY) concluyó que: “No se encontraron diferencias estadísticamente significativas entre ambos grupos [placebo y tratado], durante 150 días de seguimiento, en las variables:
1) Hospitalización, con prueba positiva a virus respiratorio sincitial, y
2) Hospitalización por todas las enfermedades respiratorias de cualquier causa»
Conviene tener en cuenta, también, la presión selectiva del medicamento sobre el virus. Es decir, la selección por el uso de nirsevimab de variedades del virus sincitial con mutaciones que le hagan resistente.
5. La tesitura de las familias españolas este otoño-invierno: “Si el pediatra sabe que no hemos inyectado al bebé con Beyfortus (nirsevimab), seguro que le diagnostica bronquiolitis y en urgencias lo ingresan por lo mismo”
Efectivamente, esa es la cuestión, que en muchos casos el ingreso por infección por virus sincitial respiratorio, bronquiolitis, es un “diagnóstico a posteriori” (se emplea para etiquetar justificar acciones sin ciencia ni ética). El diagnóstico va detrás de la decisión clínica, una irracionalidad frecuente por más que sea increíble. Como el ingreso por bronquiolitis es pediatra-dependiente, los bebés no inyectados con el anticuerpo monoclonal serán ingresados con más frecuencia que los inyectados. Es un sesgo de confirmación (todo lo que vemos parece confirmar lo que pensamos).
¡Pobres familias que tendrán que aceptar la inyección de Beyfortus (nirsevimab) a sabiendas de su negativo balance daños-beneficios!
6. HARMONIE
Actualización del 20 de septiembre de 2024
Se publicó el 27 de diciembre de 2023 un nuevo ensayo clínico, el HARMONIE, con bebés sanos, no enmascarado (los médicos y familiares sabían si el bebé había recibido la inyección del anticuerpo o de un placebo) y financiado por las industrias farmacéuticas (Sanofi y AstraZeneca), sin muertes. En un estudio previo, enmascarado, MELODY hubo cuatro bebés muertos entre los inyectados con el anticuerpo pero los investigadores consideraron que las muertes no tenían relación con el medicamento. Las cuatro muertes se produjeron en los días 140, 143, 286 y 338 tras la administración de nirsevimab. El análisis de los resultados de HARMONIE con el método GRADE revela un impacto ridículo pues se requiere inyectar de 171 a 1.334 bebés para evitar una hospitalización grave, y se logran 0,1 días añadidos de supervivencia libre de eventos.
Efectos adversos
A fecha de 15 de septiembre de 2024 se habían notificado 297 casos de sospechas de reacciones adversas a Beyfortus (nirsevimab) en EudraVigilance (el sistema europeo para declaración de sospechas de reacciones adversas), provenientes de Francia y España, la mayoría de ellas graves
Galicia
Se han publicado numerosos estudios observacionales (en la práctica clínica) sobre los resultados de las “campañas” de inmunización universal a los bebés con Beyfortus (nirsevimab) siendo particularmente importante el texto con los datos de Galicia, una de las primeras regiones del mundo en implantarla con carácter universal y gratuito. Los resultados son, aparentemente, muy favorables.
Sin embargo, el análisis GRADE de la efectividad del nirsevimab en bronquiolitis en Galicia demuestra que los bebés inmunizados ingresan con más gravedad lo que les lleva a más estancia en cuidados intensivos a los «inmunizados». De hecho, no hay diferencias entre inmunizados y no inmunizados respecto a “Hospitalización por Enfermedad Grave del TRI (tracto respiratorio inferior) relacionada con VRS (virus respiratorio sincitial)”, “sin/con ventilación mecánica invasiva Hospitalización por Enfermedad NO-Grave o Grave del TRI relacionada con VRS”. Hay un resultado dudoso favorable a favor de nirsevimab respecto a “Hospitalización por Enfermedad Grave del TRI relacionada con VRS, con aporte de oxígeno, y hay resultados en contra de nirsevimab respecto a “Hospitalización por Enfermedad Grave del TRI relacionada con VRS, que pasaron a cuidados intensivos”.
El estudio tuvo dos importantes sesgos: 1/ inmunizados, nirsevimab, más sanos 2/ de confirmación/expectativa
MedCheck
El Instituto de Farmacovigilancia de Japón ha revisado el uso de nirsevimab, por haberse introducido en su país. Su conclusión es la de no utilizar nirsevimab (Beyfortus®) para la prevención de la infección por virus sincitial respiratorio, para prevenir ingresos por bronquiolitis pues en el ensayo clínico MELODY disminuyó las hospitalizaciones pero incrementó las muertes. los estudios observacionales, todos muy favorables, tienen al menos tres importantes sesgos, de: 1/ niño sano, 2/ confirmación y 3/ clasificación
CONCLUSIÓN
Por todo lo expuesto, por favor, si a lo largo del año tras la inyección hay ingreso en UCI, muerte o cualquier otra sospecha de reacción adversa no deje de declararla (lo pueden hacer profesionales y legos)
Los cambios recientes en las directrices internacionales sobre el asma podrían estar influidos por conflictos de intereses de la industria farmacéutica
Editorial traducido de American Family Physicians Am Fam Physician. 2023;107(4):342-343 por Steven R.Brown
Como se destaca en el número de este mes de American Family Physician, las recomendaciones para el tratamiento del asma han cambiado recientemente. Las directrices de la Iniciativa Global para el Asma (GINA, por sus siglas en inglés) recomiendan ahora la combinación de un corticosteroide inhalado (CSI) y formoterol como el tratamiento preferido a demanda para el asma en adultos y adolescentes mayores de 12 años. El Programa Nacional de Educación y Prevención del Asma (National Asthma Education and Prevention Program, NAEPP) adopta un enfoque diferente y sugiere una estrategia combinada de rescate a demanda en pacientes con síntomas adicionales. Este enfoque de tratamiento se denomina terapia única de mantenimiento y alivio (SMART, por sus siglas en inglés). Estas recomendaciones y los ensayos controlados aleatorizados (ECA) de SMART estuvieron muy influidos por la industria farmacéutica.
Los doctores Raymond, Peterson y Coulter afirman que «la mayoría de los ECA que evaluaron el SMART utilizaron budesonida/formoterol (Symbicort) «. La budesonida/formoterol es comercializada por Astra-Zeneca bajo la marca Symbicort en Estados Unidos. AstraZeneca informó de más de 2.500 millones de dólares en ventas de Symbicort en todo el mundo en 2021.
La junta directiva de GINA y los miembros del comité científico tienen importantes conflictos de intereses financieros. Doce de los 17 miembros, incluidos ambos presidentes, han recibido honorarios personales de AstraZeneca. La guía de la NAEPP tiene menos miembros con conflictos de intereses similares, y los miembros con conflictos de intereses se recusan de las discusiones sobre temas relacionados. Esta diferencia se alinea con la forma en que SMART se presenta en las guías, en GINA recomendando SMART como la opción preferida, mientras que la NAEPP recomienda incluir SMART como el enfoque preferido para un subconjunto más pequeño de pacientes.
La base de investigación utilizada para crear estas directrices está sustancialmente influenciada por la industria. Una revisión Cochrane de 2021 evaluó un único inhalador combinado (agonista beta2 de acción rápida más un cortiocide inahalado) utilizado como tratamiento de rescate en personas con asma leve. La revisión encontró seis estudios y utilizó cinco para el metaanálisis. Cuatro de los estudios fueron financiados por AstraZeneca, y algunos autores de los estudios eran empleados de AstraZeneca. Otros autores recibieron pagos personales de AstraZeneca.
Una revisión sistemática de 2018 de SMART para el asma persistente encontró 16 ECA, y 15 de ellos evaluaron SMART como terapia combinada con budesonida y formoterol en un inhalador de polvo seco Catorce de los 15 estudios fueron financiados por AstraZeneca, tenían un empleado de AstraZeneca como coautor, o tenían autores que recibieron honorarios u honorarios de Astra-Zeneca.12-27 Muchos de los estudios tienen un riesgo de sesgo alto o poco claro, especialmente en el cegamiento de los participantes y la evaluación de los resultados y en la notificación selectiva.
Los conflictos de intereses pueden influir en las decisiones sanitarias. La influencia de la industria puede dar lugar a recomendaciones más favorables en las guías. La mayoría de los promotores de guías siguen permitiendo conflictos de intereses y muchas no siguen las recomendaciones sobre conflictos de intereses de la Academia Nacional de Medicina (antes Instituto de Medicina) para la creación de guías. La Academia Nacional de Medicina recomienda que los miembros del grupo de desarrollo de guías no tengan conflictos de intereses siempre que sea posible, que los miembros con conflictos de intereses no representen más de una minoría del grupo de desarrollo de guías y que el presidente o los copresidentes no tengan conflictos de intereses. La GINA no sigue estas recomendaciones.
La industria puede influir en el diseño, los resultados y las conclusiones de los ensayos. Los estudios patrocinados por la industria tienen resultados y conclusiones más favorables que los patrocinados por otras fuentes, y los vínculos financieros entre los investigadores principales y la industria se asocian a resultados positivos de los ensayos. La financiación de la industria puede dar lugar a un giro excesivamente positivo a la hora de comunicar los resultados, a que los médicos elijan comparadores inferiores y a que los programas de investigación estén impulsados comercialmente. La investigación financiada por organizaciones gubernamentales puede dar lugar a resultados menos sesgados. Sin embargo, la industria farmacéutica participa en una gran proporción de publicaciones en revistas de alto impacto.
La elección de la medicación de rescate en pacientes con asma afecta a los resultados sanitarios y a los costes de la asistencia sanitaria. Nuestros colegas y pacientes deberían poder tomar esta decisión con directrices y ECA que no estén indebidamente influidos por la industria.
Primum non chirurgiae
Por Gustavo Aparicio Campillo.
Dentro de la Estrategia de Seguridad del Paciente del Servicio Madrileño de Salud 2027 , se encuentra la línea estratégica 8:

Los sistemas sanitarios deben prestar una asistencia de alto valor, y la atención de menor valor o ineficiente, debe ser identificada, reducida de forma segura y, si procede, interrumpida. Una recomendación en este sentido, es una indicación de abandonar una práctica clínica de escaso valor. El escaso valor lo determina el hecho de que la práctica no reporte ningún beneficio conocido para los pacientes y/o les ponga en riesgo de sufrir daños y además pueda suponer un derroche de recursos, sanitarios y/o sociales.
Estrategia de seguridad del paciente del servicio madrileño de salud 2017
En relación a lo anteriormente expuesto traemos a este blog el artículo Common elective orthopaedic procedures and their clinical effectiveness: umbrella review of level 1 evidence (Blom et al. BMJ 2021;374:n1511). En esta revisión sistemática «paraguas» se revisó la evidencia disponible de diez de los procedimientos ortopédicos electivos más frecuentes, a saber:
- Ligamentoplastia de ligamento cruzado anterior
- Sutura meniscal
- Meniscectomía parcial artroscópica
- Reparación del manguito rotador
- Descompresión subacromial artroscópica
- Liberación del túnel carpiano
- Descompresión lumbar
- Artrodesis lumbar
- Prótesis total de cadera
- Prótesis total de rodilla
Los resultados de la revisión mostraron que solo la descompresión del túnel carpiano y la prótesis total de rodilla aportaban evidencia de la superioridad sobre tratamientos no quirúrgicos o conservadores, basada en ensayos clínicos controlados y aleatorizados (ECAs). La descompresión del tunel carpiano es la técnica con evidencia más «potente». En el caso de de la prótesis total de cadera o la sutura meniscal no se encontró ningún ECA que las compararan con otros tratamientos.
Las pruebas para los otros seis procedimientos citados no mostraron beneficio alguno sobre el tratamiento conservador.
En la conclusión, se señala que aunque pueden ser eficaces, no existe evidencia de alta calidad en muchos de los procedimientos ortopédicos. Esto es debido a la ausencia de ECAs que comparen cada procedimiento en cuestión con el manejo conservador. Algunos de estos procedimientos, directamente no son eficaces clínicamente, o solo en circunstancias específicas. Por ejemplo, la meniscectomía parcial artroscópica especialmente en pacientes con artrosis de rodilla o con rotura degenerativa no debe ser recomendada en general, salvo en casos concretos de pacientes. Sin embargo, y a pesar de la solida evidencia sobre la ineficacia de la descompresión subacromial artroscópica, las guías nacionales siguen recomendando su uso para pacientes con un síndrome subacromial aislado cuyos síntomas no se resuelven con un adecuado tratamiento no quirúrgico.
Algunos procedimientos pueden ser válidos incluso aunque la evidencia de alta calidad no se haya establecido todavía , o que la evidencia observacional sea tan abrumadora que realizar ensayos clínicos pudiera considerarse incluso poco ético o redundante. Un ejemplo de esto es el caso de las prótesis de cadera.
En una entrevista al Dr Julio Doménech publicada en la revista Clinical Orthopaedics and Related Research, con motivo de la publicación de un estudio observacional donde se mostro el aumento de las meniscectomías artroscópicas (especialmente entre adultos y mayores) comenta que en cuando los incentivos económicos tienen poco peso, como es el caso de España con un sistema sanitario publico donde los médicos son asalariados, hay que buscar otros condicionantes y causas. Para él, la forma en que los médicos adquieren el conocimiento y la forma de interpretarlo, es fundamental.
Por tanto, creo que el factor explicativo más potente es la falta de difusión de los nuevos conocimientos o el descreimiento de la evidencia por parte de los cirujanos españoles.
Julio Doménech Fernández MD, PhD
Remarca, que ni las autoridades sanitarias ni las sociedades científicas han hecho campaña para revertir prácticas quirúrgicas inapropiadas.. Las iniciativas españolas, como las señaladas en la propia estrategia de seguridad del paciente ( Compromiso por la calidad de las Sociedades Científicas, «Si no es necesario puede hacer daño” y la iniciativa “Essencial”) se comportan como brindis al sol o iniciativas para cumplir el expediente, donde se manifiesta una preocupación voluntarista, más que campañas reales bien publicitadas y difundidas.
Hablemos de la revisión por pares
Traducción de Let’s Talk Peer Review original de John Mandrola
El Estudio de la Semana explora el juicio de la ciencia médica. Aquí hay tres ejemplos que enfatizan algunas de las limitaciones de la revisión por pares
Enjuiciar ciencia siempre ha sido polémico. Pero el debate solía permanecer entre los científicos.
Las redes digitales y sociales, y, por supuesto, la pandemia y su politización de la ciencia han llevado el debate de revisión por pares a asunto principal. Tanto es así que la revisión por pares es ahora una especie de modificador común.
Como en:
«Este documento revisado por pares informó …»
o
Este preprint, que aún no ha sido revisado por pares, encontró …»
Sin embargo, algo tan importante como juzgar la ciencia de alguna manera ha escapado en gran medida al estudio empírico.
Una revisión sistemática Cochrane de solo 28 estudios encontró que «hay poca evidencia empírica disponible para apoyar el uso de la revisión editorial por pares como un mecanismo para garantizar la calidad de la investigación biomédica».
Bueno, es decir, hasta el mes pasado
La influyente revista científica Proceedings of the National Academy of Science (PNAS para abreviar) publicó un experimento real para resolver el «sesgo del status» (n del t: también conocido como Efecto Mateo) en la revisión por pares. El sesgo de estatus es cuando los investigadores prominentes disfrutan de un trato más favorable que los investigadores sin tanto renombre.
Los autores invitaron a más de 3.300 investigadores a revisar un trabajo de investigación financiera escrito conjuntamente por un autor prominente (un premio Nobel) y un autor relativamente desconocido (un asociado de investigación en los inicios de su carrera), variando si los revisores podían ver el nombre del autor prominente, una versión anónima del artículo o el nombre del autor menos conocido.
Completaron 537 reseñas. La figura cuenta una historia impactante. Recuerde, es el MISMO documento
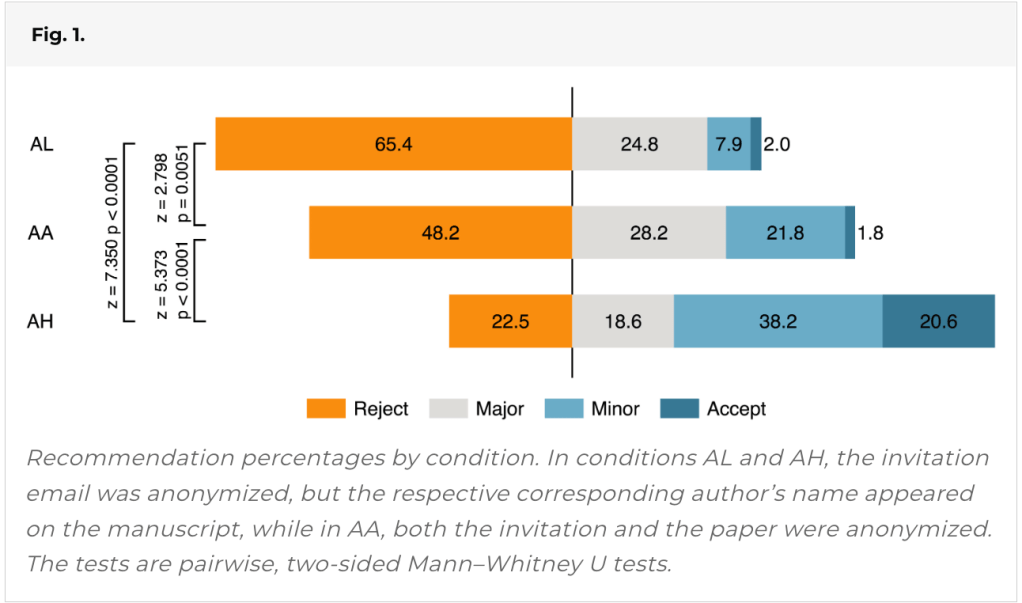
El lado izquierdo considera el rechazo. Aquí, el 65% de los revisores recomienda el rechazo, si el autor era un investigador junior (AL), el 48% rechazó una versión anónima frente a solo el 22% rechaza si el investigador prominente fue el autor (AH).
El lado derecho de la figura considera críticas positivas. Los autores consideraron una combinación de revisión menor o aceptar como «positiva», y se puede ver claramente un inverso de la relación. 10% para el investigador junior, 24% para el artículo anónimo y un masivo 59% para el investigador senior.
Podrías decir, vamos Mandrola, ese es un estudio. Estás recogiendo cerezas. ¡La revisión por pares es excelente!
Permítanme mostrarles dos ejemplos más.
Primero, es de la misma revista, PNAS, en 2014. En este experimento, los investigadores utilizaron los datos de un conjunto de más de 1000 manuscritos enviados a 3 revistas médicas de élite. La idea era evaluar las citas de los artículos que recibieron diferentes evaluaciones por parte de editores y revisores pares. En este conjunto de datos, 946 envíos fueron rechazados y 62 aceptados. De los rechazados, se publicaron (posteriormente) 757 artículos.
Como era de esperar, los artículos que inicialmente fueron rechazados o recibieron puntuaciones más bajas de revisión por pares terminaron con menos citas que los que pasaron la prueba. Pero. Hubo numerosas decisiones cuestionables en el proceso de control de acceso
Al examinar del total de los 808 manuscritos finalmente publicados, nuestras tres revistas focales rechazaron los 14 artículos más citados». De hecho, 12 de estos 14 artículos rechazados ni siquiera fueron enviados a revisores pares. El comité editorial lo rechazó.
Mira el extremo derecho. Los documentos más importantes fueron rechazados inicialmente.
.
Ahora una historia personal de cómo una revisión por pares sesgada afecta la interpretación de un estudio.
Junto con un equipo de investigación de Penn State, realizamos un metanálisis de estudios que compararon dos formas de evaluar a los pacientes que presentan sospecha de enfermedad coronaria.

Una forma fue con una angiografía coronaria por tomografía computarizada (CTA). Esto detecta obstrucciones anatómicas. La otra forma fue con una prueba funcional, como una prueba de esfuerzo. Esto detecta si la obstrucción suponer una carga para el corazón.
Hubo 13 estudios que compararon directamente estas técnicas. Un metaanálisis agrupa los resultados de estos juntos: la idea de combinar estudios (similares) pero más pequeños en uno grande conduce a una mayor precisión en la estimación.
La clave absoluta es que los estudios sean similares.
Si lee nuestro artículo en la importante revista JAMA-Internal Medicine, podra ver que los pacientes que fueron evaluados con cualquiera de las pruebas, no tuvieron diferencias en la mortalidad futura o la hospitalización por causa cardíaca. Pero aquellos que se sometieron a imágenes de CTA tuvieron una probabilidad ligeramente reducida de un futuro IM (ataque cardíaco). Nuestro estudio ahora es citado por los defensores de las imágenes CTA basándose en esta pequeña diferencia.
Pero este hallazgo fue 100% susceptible a la inclusión de un estudio, llamado SCOT-HEART, que no pensamos que pertenecía al análisis. El artículo original no incluyó SCOT-HEART porque ese ensayo comparó la CTA y las pruebas de esfuerzo funcional con las pruebas funcionales solas. No fue lo suficientemente similar a los otros estudios, en nuestra opinión.
Adivina qué: los revisores no aceptaron nuestra decisión. Tuvimos la opción de publicar el artículo con SCOT-HEART incluido o irnos con la música a otra parte.
Sí, explicamos el hecho de que SCOT-HEART no pertenecía, y que excluirlo eliminó la señal de reducción de IM en la sección de resultados y discusión, pero el resumen y los hallazgos principales incluyen el resultado favorable. Esto es lo que escribimos, bien abajo en la sección de discusión. Esa parte rara vez se cita.

Conclusión:
Mostrar defectos en la revisión por pares no es argumentar que deberíamos eliminarla.
Sin embargo, debemos comprender sus limitaciones, considerar formas de mejorarlo y nunca aceptar ciegamente un hallazgo únicamente porque ha pasado la revisión por pares. Del mismo modo, tampoco debemos ignorar los hallazgos que no han pasado la revisión por pares.
El propósito de la Medicina Sensible es elevar el nivel de evaluación crítica de la ciencia médica. La revisión por pares nunca debe detenerse o influir indebidamente en nuestro proceso de pensamiento.
La mayoría de las intervenciones para la salud sometidas a revisiones Cochrane no son eficaces…
Howick J, Koletsi D, Ioannidis JPA, Madigan C, Pandis N, Loef M, Walach H, Sauer S, Kleijnen J, Seehra J, Johnson T, Schmidt S. Most healthcare interventions tested in Cochrane Reviews are not effective according to high quality evidence: a systematic review and meta-analysis. J Clin Epidemiol. 2022 Apr 18;148:160-169
Traducido por Salud y Fármacos, publicado en Salud y Fármacos: Agencias Reguladoras 2022; 25 (2)
Aspectos destacados:
- En esta gran muestra de 1.567 intervenciones sometidas a revisiones Cochrane, los efectos de la mayoría de las intervenciones (94%) no estaban respaldados por evidencia de gran calidad.
- Los daños potenciales de las intervenciones en salud se midieron con menor frecuencia que los beneficios.
- Los pacientes, los médicos y los responsables políticos, cuando toman decisiones, deben tener en cuenta la falta de pruebas de gran calidad para respaldar los beneficios y los daños de muchas intervenciones.
Resumen
Objetivo: Estimar la proporción de intervenciones en salud que se han sometido a revisiones Cochrane que cuentan con evidencia de gran calidad de su efectividad.
Métodos. De todas las Revisiones Cochrane publicadas entre el 1 de enero de 2008 y el 5 de marzo de 2021 se seleccionó una muestra aleatoria de 2.428 (35%) revisiones. Se extrajeron datos sobre las intervenciones incluidas en estas revisiones que se compararon con placebo, o con ningún tratamiento, y la calidad de los resultados se calificó mediante el sistema de Evaluación, Desarrollo y Valoración de Recomendaciones (Grading of Recommendations Assessment, Development and Evaluation o GRADE). Se calculó la proporción de intervenciones que contaban con evidencia de gran calidad para respaldar sus beneficios (definidas como que tenían una calificación GRADE de calidad alta para al menos un resultado primario, resultados positivos estadísticamente significativos y que los autores de las revisiones consideraron que eran eficaces). También se calculó la proporción de intervenciones que sugerían daños.
Resultados. De las 1.567 intervenciones elegibles, 87 (5,6%) contaban con evidencia de gran calidad que apoyaba sus beneficios. Se midieron los daños de 577 (36,8%) intervenciones. Hubo pruebas estadísticamente significativas de daño en 127 (8,1%) de ellas. La principal limitación que podría tener nuestro estudio es que confiamos en la válidez de las evaluaciones que hicieron los autores de las evaluaciones Cochrane (incluyendo sus evaluaciones GRADE).
Conclusión. Más de 9 de cada 10 intervenciones estudiadas en las revisiones Cochrane recientes no están respaldadas por evidencia de alta calidad, y los daños están infradeclarados.
Errores sistemáticos en la toma de decisiones
Dos nuevos artículos y una comunicación al congreso amplían la literatura que muestra la existencia del sesgo del digito izquierdo (SDI) . Desde el bypass aortocoronario, a la selección de donantes para trasplantes del riñón, pasando por la colecistitis aguda y ahora, el cáncer rectal y pulmonar, parece que el sesgo de digito izquierdo relacionado con la edad de los pacientes (SDI), esta presente en la toma de decisiones en medicina.
Se ha visto que en los pacientes con cáncer, los oncólogos prescriben regímenes intensivos de quimioterapia en menor medida en los pacientes mayores (incluso sanos y funcionales) que en los más jóvenes (ahora se conoce como edadismo). La edad cronológica del paciente, por tanto, puede sesgar las intervenciones que se ofrecen a los pacientes con cáncer. Lo que no se había investigado hasta ahora, es si también se daba un SDI, es decir, si había diferencias en el tratamiento que recibían, los pacientes antes de finalizar una década, comparados con los que recién la empezaban.
Alexxa Melucci y colaboradores en un artículo titulado “Una evaluación del sesgo del digito izquierdo en el tratamiento de pacientes mayores con cáncer de recto potencialmente curable” quisieron averiguar si existía un sesgo del dígito izquierdo relacionado con la edad en pacientes con cáncer rectal potencialmente curable, en tanto en cuanto recibían o no, tratamiento de acuerdo con una reconocida guía de práctica clínica (GPC) . Utilizaron la National Cancer Database (NCDB) con datos de 97.960 pacientes y mediante un estudio de cohortes asociaron la edad con cuatro variables de resultado que medían el hecho de recibir tratamiento quirúrgico, con radioterapia, quimioterapia, o el conjunto de todos, de acuerdo con las guías de práctica clínica.
La probabilidad ajustada de intervencion siguiendo los criterios de la GPC, durante la edad en cada década de interés para el SDI se ve en la figura:
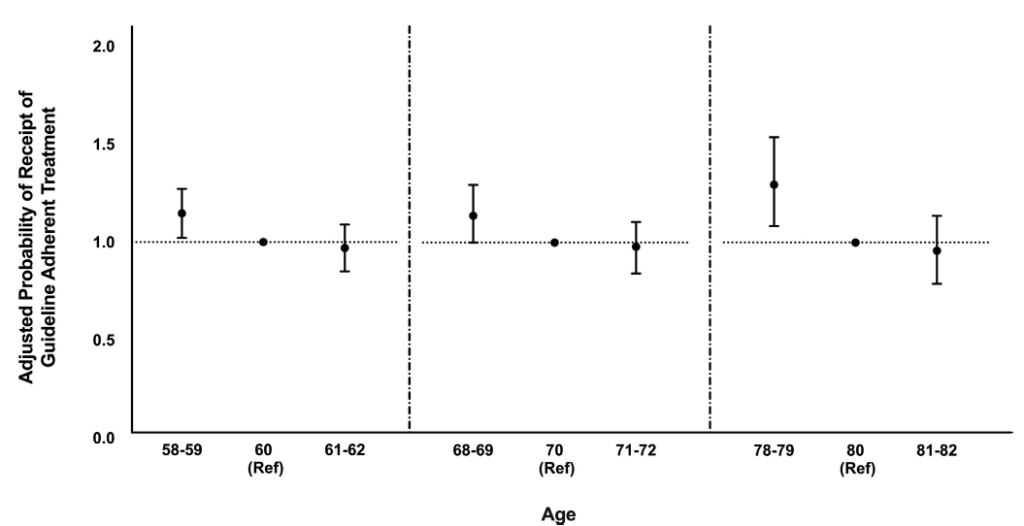
Tras el ajuste se vio que los pacientes de 58 a 59 años tuvieron mayores probabilidades de que su tratamiento en conjunto, así como quirúrgico y quimioterapia, estuviera de acuerdo con la guía de manera en comparación con los pacientes de 60 años. Los pacientes de 68 a 69 años tuvieron mayores probabilidades de tratamiento acorde con la guía en comparación con pacientes de 70 años, aunque estas asociaciones no fueron estadísticamente significativas. Finalmente, los pacientes de 78 a 79 años tuvieron mayores probabilidades de tratamiento en conjunto adherente a la guía, también en cirugía y quimioterapia, en comparación con los pacientes de 80 años.
Siguiendo las conclusiones de los autores, el estudio demostró que después de controlar las comorbilidades y el estadio clínico del cáncer los pacientes con más edad, tienen menos probabilidades de recibir una atención ajustada a las guías o directrices durante todo el continuo multidisciplinario de atención del cáncer de recto. También se vio que el SDI relacionado con la edad aparecía entre sexagenarios y octogenarios

Utilizando la misma base de datos, en una comunicación al congreso 2020 World Conference on Lung Cancer, con el sugerente nombre de Cognitive Bias in Lung Cancer Surgery: The Left Digit Effect quisieron ver si el SDI afectaba a la toma de decisiones quirúrgicas en pacientes con cáncer de pulmón de células no pequeñas (CPCNP) en estadio temprano. Su investigación mostro que los pacientes de 80 años tenían menos probabilidades de que se les practicara una resección pulmonar anatómica en comparación con los pacientes de 79 años, sin embargo, no hubo diferencias significativas en la resección pulmonar entre los pacientes de 80 y 81 años de edad.
Parecía interesante evaluar la existencia del SDI en situaciones más “agudas” y así se hizo, en un artículo algo menos reciente, donde se exploró la presencia del sesgo, en pacientes que sufrieron un paro cardíaco en el hospital. En este caso se incluyeron más de veinte mil pacientes adultos y se midió fue la supervivencia al alta hospitalaria y como variaba esta, en caso de que lo hiciera según la edad del paciente. No hubo diferencias de supervivencia por debajo y por encima de la edad de 80 años, con resultados similares para umbrales de edad de 60, 70 y 90 años.
Por último, un estudio israelí explora si el SDI está presente en las tomas de decisiones de los médicos de familia. Por ser de nuestra especialidad y ser un artículo largo y algo complejo dejamos su análisis para una próxima entrada. Podemos adelantar que este sesgo no está presente en contextos estándar pero que si aparece, cuando los médicos se enfrentan a pacientes desconocidos que buscan atención inmediata.
Lo cual da para muchas elucubraciones sobre la bondad de la cercanía de los MF 🙂
Permanezcan atentos a su blog favorito.
Paxlovid, ¿Otro Tamiflu?
EPIC-HR: Algunos datos decepcionantes sobre Paxlovid
Traducido del original de Morgenstern, J. EPIC-HR: Some underwhelming data on Paxlovid. First10EM, April 12, 2022. Disponible en : https://doi.org/10.51684/FIRS.127210
Mi inicial actualización sobre la evidencia para Paxlovid (nirmatrelvir/ritonavir) no contenía exactamente ninguna evidencia, porque no se había publicado nada, a pesar de las recomendaciones en ese momento de múltiples organizaciones. Lamentablemente, dos años después de la pandemia, una gran parte de la comunidad médica todavía parece dispuesta a actuar basándose únicamente en los comunicados de prensa de las compañías farmacéuticas. El ensayo EPIC-HR ya ha sido publicado, por lo que al menos podemos discutir la ciencia, que desafortunadamente es un pequeño desastre. Al final del día, no estoy más seguro de que Paxlovid realmente ayude de lo que estaba antes de que se publicara este ensayo.
El artículo
Hammond J, Leister-Tebbe H, Gardner A, Abreu P, Bao W, Wisemandle W, Baniecki M, Hendrick VM, Damle B, Simón-Campos A, Pypstra R, Rusnak JM; EPIC-HR Investigators. Oral Nirmatrelvir for High-Risk, Nonhospitalized Adults with Covid-19. N Engl J Med. 2022 Feb 16:NEJMoa2118542. doi: 10.1056/NEJMoa2118542.
Métodos
Se trata de un ECA doble ciego controlado con placebo de fase 2/3.
Pacientes
Pacientes adultos con COVID-19 confirmado y sintomático, dentro de los 5 días posteriores al inicio de los síntomas, y al menos una característica de alto riesgo de progresión a enfermedad grave.
Exclusiones: vacunación COVID, infección previa por COVID, necesidad anticipada de hospitalización dentro de los 2 días, recepción de plasma convaleciente.
Intervención
Paxlovid (nirmatrelvir más ritonavir 300mg/100mg) por vía oral cada 12 horas durante 5 días.
Comparación
Placebo.
Outcome
El resultado primario fue una variable compuesta de mortalidad por todas las causas y hospitalización específica por la enfermedad a los 28 días. Utilizaron un análisis modificado de intención de tratar que solo incluyó a pacientes que recibieron el medicamento dentro de los 3 días posteriores al inicio de los síntomas, a pesar de sus criterios de inclusión.
Resultados
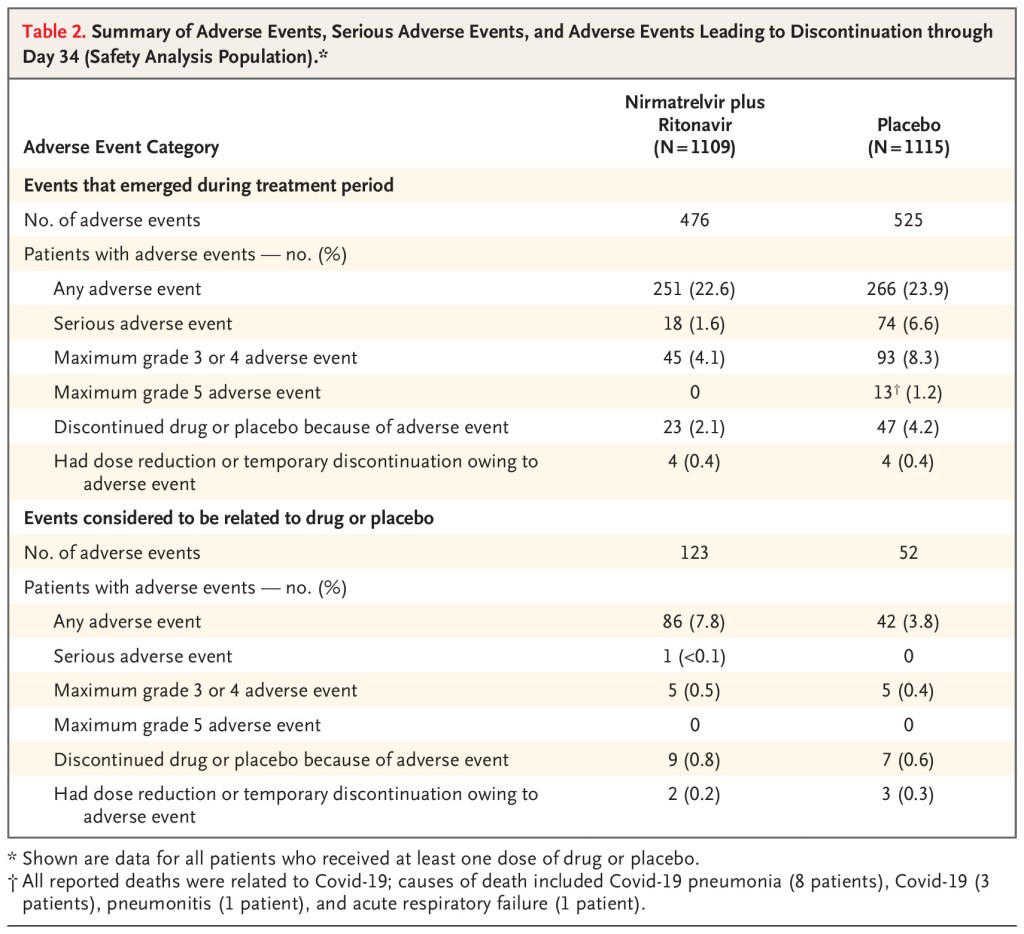
Se recluto a 2246 (de 3000 pacientes previstos). La mediana de edad fue de 46 años, el 51% eran hombres, el 80% tenían un IMC superior a 25, el 39% eran fumadores y el 33% tenían hipertensión. El 66% dentro de los 3 días posteriores al inicio de los síntomas.
Para su resultado primario compuesto de hospitalización por COVID-19 o muerte, hubo una reducción significativa con el tratamiento (0,7% vs 6,5%). Los resultados son similares en su análisis secundario que analiza a todos los pacientes (hasta 5 días después del inicio de los síntomas): 0.8% vs 6.3%.
No presentan datos sobre las cifras generales de mortalidad. Hubo 0 muertes en el grupo de tratamiento y 9 (1,3%) en el grupo de placebo.
No presentan números globales absolutos de hospitalización
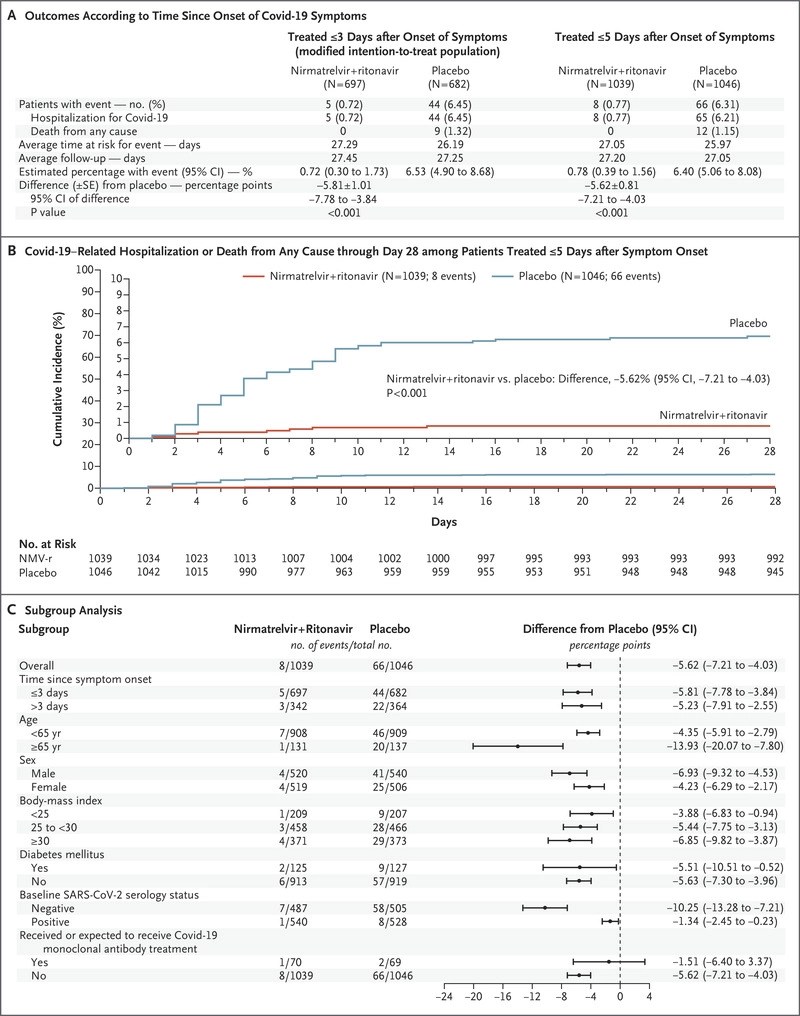
No hay una diferencia en los eventos adversos informados, pero cuando los eventos adversos están ocurriendo en el 25% de ambos grupos, y puede ser difícil detectar una señal de daño de un agente experimental novedoso más pequeña.
Mis pensamientos
A pesar de que este es un ECA doble ciego con resultados prometedores que entusiasman a muchas personas, este ensayo tiene muchos problemas que me dejan muy inseguro sobre los resultados.
Este ensayo está completamente dirigido por Pfizer. El primer autor, el autor senior y muchos de los otros autores son empleados de Pfizer. Por lo tanto, hay un conflicto de intereses masivo que debe ser considerado. Como discuto en mi bibliografía de EBM, los estudios patrocinados por la industria (por no hablar de si son diseñados y ejecutados) tienen muchas más probabilidades de encontrar resultados positivos para sus propios productos. Existe evidencia empírica de que estos estudios de la industria son sesgados o tramposos. (Por ejemplo, Lexchin 2003) Por lo tanto, siempre debemos rebajar nuestra confianza en los estudios con conflictos de intereses tan obvios. Si, sin el conflicto de intereses, leyó este estudio y pensó que había un 60% de posibilidades de que Paxlovid funcione, el conflicto de intereses significa que probablemente necesite reducir esa estimación a menos del 40%, y tal vez mucho más. (Por supuesto, esos números están completamente inventados). La replicación siempre es esencial en medicina, pero mucho más cuando la persona que dirige el ensayo también está tratando de venderle algo.
Ha sido un problema recurrente en la investigación de COVID, pero este ensayo utiliza el resultado increíblemente sesgado y completamente irrelevante de las «hospitalizaciones relacionadas con COVID-19». Esto transforma un resultado relativamente objetivo en uno completamente subjetivo. Significa que los pacientes pueden ser admitidos en el hospital por reacciones graves a los medicamentos, y simplemente ser ignorados. Y significa que el manuscrito nos proporciona un número sin sentido. No nos dice cuántas personas fueron admitidas en el hospital, que es el resultado que realmente les importa a los médicos y pacientes. Solo nos dice el subconjunto de admisiones que pensaron que se debían a COVID (que todos sabemos que es increíblemente difícil de distinguir). Encuentro esto especialmente problemático en este ensayo, porque ni siquiera presentan los números de hospitalización por todas las causas. (ni siquiera enumeran los números reales de hospitalización en el suplemento). No hay forma de saber a partir de este manuscrito si paxlovid disminuyó las hospitalizaciones totales, que es el único supuesto beneficio. (Para el caso, basado en esta publicación, es muy posible que Paxlovid realmente aumente las hospitalizaciones. Con base en el número de «hospitalizaciones relacionadas con COVID» y el número de eventos adversos enumerados, dudo que esto sea un problema, pero simplemente no hay forma de saberlo).
En comparación con el resultado completamente irrelevante, subjetivo y sesgado de la hospitalización específica de la enfermedad, la reducción del 1,3% en la mortalidad definitivamente sería clínicamente importante. No entiendo por qué no presentan estadísticas para este hallazgo. (Cuando conecto los números a una calculadora en línea, obtengo un valor de p de 0.002 para este resultado). En mi opinión, este número es realmente la única parte prometedora del manuscrito publicado. Las otras fuentes de sesgo aún limitan mi certeza, y solo se aplica a un grupo muy selecto de pacientes que en su mayoría no se parecen a los pacientes que estoy viendo, pero el beneficio potencial de mortalidad es un hallazgo que vale la pena perseguir en futuras investigaciones.
Utilizaron un análisis modificado de intención de tratar que solo incluyó a pacientes que recibieron el medicamento dentro de los 3 días posteriores al inicio de los síntomas, a pesar de incluir pacientes hasta 5 días después del inicio de los síntomas. Su plan estadístico no se describe en ninguna parte del registro del ensayo, y realmente no explican por qué limitaron su análisis estadístico a los pacientes dentro de los 3 días posteriores a los síntomas a pesar de incluir a los pacientes a 5 días. Nunca he visto un estudio ajustar sus criterios de inclusión dentro de su análisis estadístico de esa manera, y en un estudio dirigido por la industria, me preocupa el potencial p-hacking..
El ensayo se detuvo temprano, inscribiendo a 2246 de los 3000 pacientes planificados. (el número se hace aún más pequeño, porque solo incluyeron a 1379 pacientes en su intención modificada de tratar el análisis). Se detuvieron en un análisis intermedio planificado, pero la terminación anticipada significa que es probable que el beneficio se sobreestime.
Hay una serie de resultados secundarios enumerados en el registro del ensayo, como la duración de los síntomas, la gravedad de los síntomas, la duración de la estancia hospitalaria y la duración de la estancia en la UCI, que no se enumeran en el manuscrito, que es una forma de sesgo de publicación. (Teniendo en cuenta que Pfizer es quien escribe estos resultados, puede apostar que estos resultados se habrían enumerado si hubieran hecho que Paxlovid se viera bien).
Como discuto en el largo interludio filosófico del artículo de budesonida, debemos tener en cuenta la probabilidad previa a la prueba al evaluar nuevos estudios. Durante la pandemia, hemos arrojado tantos productos químicos diferentes como COVID-19, que debemos esperar que una serie de estudios sean positivos solo por casualidad. (El siguiente gráfico de una publicación reciente en Nature da una buena idea de la baja probabilidad previa a la prueba requerida para cualquier agente individual). Por lo tanto, un solo estudio positivo nunca será completamente convincente. Cuando se agrega el hecho de que este es un estudio dirigido por la industria con un resultado primario que es inherentemente problemático, creo que hay menos de un 50% de posibilidades de que estos hallazgos se repliquen en investigaciones independientes de alta calidad.
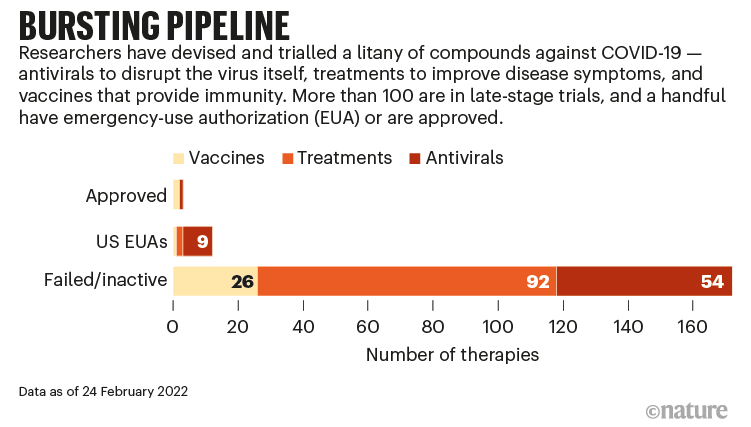
Imagine modified from: https://www.nature.com/articles/d41586-022-00562-0
En última instancia, simplemente no estoy seguro de qué hacer con estos datos. Fuera de una pandemia, creo que está muy claro que no recomendaríamos este medicamento en este momento, y en su lugar exigiríamos más evidencia. Un ensayo de la industria con tantos problemas simplemente no es suficiente para sostener la práctica de manera segura. Sin embargo, la pandemia puede cambiar las matemáticas, y el hallazgo de mortalidad podría ser importante. (Honestamente, no sé si la pandemia debería cambiar nuestras decisiones. Me preocupa abandonar nuestros principios básicos de MBE. Si estamos usando diferentes cálculos durante la pandemia, creo que es esencial que lo dejemos completamente claro, porque de lo contrario estas prácticas se afianzarán para siempre, incluso cuando la pandemia finalmente haya terminado).
Teniendo en cuenta la alta probabilidad de que futuras investigaciones independientes refuten estos hallazgos, debemos tener mucho cuidado al decidir quién debe recibir este medicamento. Si quisieras argumentar que no deberíamos prescribirlo en absoluto, probablemente no se necesitaría mucho para convencerme de que tienes razón. Sin embargo, suponiendo que lo vamos a prescribir en base a estos resultados inciertos pero prometedores, la incertidumbre significativa significa que realmente deberíamos limitar las prescripciones a la población en la que se estudió. Los datos no parecen lo suficientemente fuertes como para extrapolarlos a otras poblaciones no estudiadas. Por lo tanto, hasta que se publiquen más estudios, creo que los únicos pacientes que deben considerarse para paxlovid son adultos no vacunados con COVID-19 confirmado, dentro de los 5 días posteriores al inicio de los síntomas y con al menos un criterio de alto riesgo para la progresión a COVID-19 grave.
Hay un segundo ECA que se ha informado a través de un comunicado de prensa. Basado en el registro del ensayo, el ensayo EPIC-SR analizó a pacientes de riesgo estándar y se centró en la resolución de los síntomas en lugar de los resultados duros. (Suena como Tamiflu.) Probablemente lo cubriré cuando se publique, pero basándome en el hecho de que es esencialmente un espejo de este estudio, dirigido por Pfizer, espero que muchos de los problemas sean los mismos.
(Creo que haríamos bien en recordar cuánto dinero se gastó durante el H1N1 en el «medicamento milagroso» Tamiflu, y qué tan bien resultó).
En conclusión
Teniendo en cuenta el conflicto de intereses financieros y las múltiples fuentes significativas de sesgo, creo que se trata de evidencia de baja calidad. El único beneficio reclamado es un resultado sesgado, subjetivo y completamente no orientado al paciente. Fuera de una pandemia, definitivamente no recetaría Paxlovid. Si cree que esta evidencia es lo suficientemente fuerte como para justificar el tratamiento dependerá mucho de cuánto piense que una pandemia cambia las reglas de la medicina basada en la evidencia.
Referencias
Hammond J, Leister-Tebbe H, Gardner A, Abreu P, Bao W, Wisemandle W, Baniecki M, Hendrick VM, Damle B, Simón-Campos A, Pypstra R, Rusnak JM; EPIC-HR Investigators. Oral Nirmatrelvir for High-Risk, Nonhospitalized Adults with Covid-19. N Engl J Med. 2022 Feb 16:NEJMoa2118542. doi: 10.1056/NEJMoa2118542. Epub ahead of print. PMID: 35172054
Lexchin J, Bero LA, Djulbegovic B, Clark O. Pharmaceutical industry sponsorship and research outcome and quality: systematic review. BMJ. 2003 May 31;326(7400):1167-70. doi: 10.1136/bmj.326.7400.1167. PMID: 12775614