Etiquetado: placebo
El efecto Rumpelstiltskin: conozca el nombre del alivio que brinda un diagnóstico
Traducción de The Rumpelstiltskin Effect: Meet the Name for the Relief a Diagnosis Brings. Disponible en https://www.psychiatrymargins.com/p/the-rumpelstiltskin-effect-meet-the
Alan Levinovitz (profesor de filosofía y religión en la Universidad James Madison) y yo publicamos un nuevo artículo hoy en BJPsych Bulletin, «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico«, en el que le damos al poder curativo del diagnóstico un nombre apropiado. El artículo es de acceso abierto y los alentamos a todos a leerlo. La siguiente es una versión abreviada del original.
Los médicos de todas las disciplinas están muy familiarizados con una característica inusual de los diagnósticos descriptivos. Los términos diagnósticos, a pesar de su naturaleza no etiológica, parecen ofrecer una perspectiva explicativa a muchos pacientes, a veces con efectos profundos.
En un artículo del New York Times sobre los diagnósticos de TDAH en adultos mayores, una mujer diagnosticada a los 53 años describió su reacción de la siguiente manera: «Lloré de alegría», dijo. «Sabía que no estaba loca. Sabía que no estaba rota. No era un fracaso. No era perezosa, como me habían dicho durante la mayor parte de mi vida. No era estúpida».
Los médicos de diversas disciplinas y entornos observan esta dinámica en diversos diagnósticos: cefalea tensional, tinnitus, síndrome de fatiga crónica, síndrome de piernas inquietas, trastorno de insomnio, síndrome del intestino irritable, dispepsia funcional, urticaria idiopática crónica y espectro autista, por nombrar algunos.
Sus experiencias ponen de relieve un fenómeno médico sorprendente, descuidado y sin nombre:
El efecto terapéutico de un diagnóstico clínico, independiente de cualquier otra intervención, donde el diagnóstico clínico se refiere a la clasificación de las experiencias de la persona en una categoría clínica por parte de un médico o del propio paciente.
A esto lo llamamos el «efecto Rumpelstiltskin».
En el clásico cuento popular de los hermanos Grimm, «Rumpelstiltskin», una joven promete su primogénito a un hombrecillo a cambio de la habilidad de convertir la paja en oro. Cuando él viene a cobrar, ella le suplica clemencia y él le ofrece una salida. Ella debe adivinar su nombre.

Ahora convertida en reina, la mujer repasa todos los nombres de la lengua alemana, así como todos los apodos coloquiales que se le ocurren. Ninguno funciona. Finalmente, su sirviente descubre el nombre altamente esotérico del hombrecillo, Rumpelstiltskin, y ella queda liberada de su obligación.
Es fundamental que la fuente de la grave angustia de la reina no tenga un nombre familiar. Tampoco puede sustituirlo por una descripción profana como «hombrecillo gracioso». Se requiere un conocimiento esotérico del nombre oficial para controlar lo que la aflige. En cuanto conoce el nombre, el problema se resuelve por sí solo.
Este tipo de cuento popular (tipo 500 de Aarne-Thompson) aparece en numerosas culturas. Los detalles varían, pero el tema es idéntico. Descubrir el nombre esotérico, es controlar y destruir la fuente del sufrimiento. El exorcismo tradicional funciona según un principio similar. Existen términos comunes para las aflicciones atribuidas a los demonios: pereza, mendacidad, gula, etc. Sin embargo, cuando los esfuerzos normales para superar la pereza son insuficientes, se recurre a un exorcista. Descubrir el nombre del demonio es crucial para controlarlo, no solo la pereza, sino Belphegor, el demonio de la pereza, por lo que los tratados demonológicos y los exorcistas dedican tanto tiempo a los nombres, desde la antigua China hasta la Inglaterra moderna. Abundan otros ejemplos, desde las prácticas culturales de mantener en secreto los nombres verdaderos, hasta la literatura contemporánea, como la clásica serie de libros Terramar de Ursula Le Guin, en la que los magos solo pueden controlar lo que nombran correctamente.
Este principio también se aplica en la medicina moderna. Si un diagnóstico clínico puede tener un efecto terapéutico, entonces, al menos en algunos casos, los diagnósticos son intervenciones médicas en sí mismas y deben tratarse e investigarse como tales. Del mismo modo, el autodiagnóstico puede entenderse como un intento de garantizar el efecto terapéutico de una intervención médica a la que los pacientes no tienen acceso oficial.
Aunque el fenómeno no se ha estudiado exhaustivamente con este nombre, las investigaciones ya apuntan a su realidad. Las revisiones sistemáticas de las etiquetas diagnósticas (O’Connor et al, 2018; Sims et al, 2021) muestran que un nuevo nombre para una vieja lucha suele aportar validación, alivio y empoderamiento. Proporciona un lenguaje común para hablar con los médicos, la familia y los compañeros. Puede facilitar la conexión con comunidades de apoyo y movimientos de defensa. El efecto Rumpelstiltskin también parece un primo plausible del efecto placebo, en el que las expectativas por sí solas producen cambios medibles en los síntomas.
Posibles mecanismos
1) Perspectiva clínica y avance hermenéutico
Fundamentalmente, un diagnóstico clínico invita a los pacientes a ver sus experiencias a través de la óptica médica. El marco interpretativo médico reconoce el sufrimiento de formas que el lenguaje cotidiano a menudo no puede, ya que este último tiende a caracterizar los problemas como deficiencias personales. El lenguaje clínico también está más estandarizado que el lenguaje cotidiano, lo que ofrece al menos la apariencia de un marco explicativo coherente para la discapacidad de una persona.
La filósofa Miranda Fricker utiliza el ejemplo de la depresión posparto para ilustrar cómo el acto de nombrar un fenómeno puede servir como un momento transformador de comprensión. En su libro de 2007 Epistemic Injustice, cita a una mujer que describe su primer encuentro con la depresión posparto como un diagnóstico médico:
«En mi grupo, la gente empezó a hablar sobre la depresión posparto. En esos cuarenta y cinco minutos, me di cuenta de que lo que me había estado echando en cara a mí misma, y lo que mi marido me había estado echando en cara, no era una deficiencia personal mía. Era una combinación de factores fisiológicos y un problema social real: el aislamiento. Esa revelación fue uno de esos momentos que te convierten en feminista para siempre». (p. 149)
La falta de un concepto reconocido para la depresión posparto creó una «oscuridad hermenéutica», una brecha en la comprensión colectiva que privó a las personas de la capacidad de comprender plenamente sus experiencias.
Además de una etiqueta médica, un diagnóstico también funciona como una herramienta social para hacer comprensible un sufrimiento que antes no se podía expresar. Sentirse comprendido, por uno mismo y por los demás, es un bien psicológico que podría contribuir al efecto Rumpelstiltskin. El nombre oficial sirve de puente entre las experiencias individuales y los patrones generalizados.
2) Asociaciones aprendidas, el poder de los rituales y el papel del enfermo
En la mayoría de los casos, el diagnóstico es el preludio de la atención médica y el tratamiento. Otro mecanismo que interviene en el efecto Rumpelstiltskin puede ser una asociación adquirida entre la denominación de una enfermedad en un contexto médico, la promesa de alivio y el acceso al «papel del enfermo». Cuando un paciente recibe un diagnóstico, este le ofrece esperanza y tranquilidad. La asociación puede seguir actuando incluso en situaciones en las que se realiza un diagnóstico, pero no se busca tratamiento o no hay ninguno disponible.
Este proceso se ve amplificado por el poder de los rituales culturalmente sancionados. Los términos diagnósticos son construcciones ritualizadas imbuidas de autoridad institucional. Cuando un especialista nombra oficialmente una afección, esta actúa como un estímulo condicionado, que evoca una expectativa de atención y recuperación profundamente arraigada en las sociedades humanas. El alivio anticipatorio sería particularmente eficaz en contextos culturales que posicionan los diagnósticos médicos como autoritarios y transformadores.
3) Alivio de la ambigüedad cognitiva.
Recibir un diagnóstico resuelve la ambigüedad cognitiva que acompaña al sufrimiento inexplicable. Los pacientes con problemas sin diagnosticar suelen luchar contra la confusión y tienen dificultades para comunicar sus experiencias a los demás e incluso a sí mismos. Un diagnóstico descriptivo proporciona una explicación prototípica que alivia estas dificultades. Aunque no ofrece una respuesta etiológica, el diagnóstico descriptivo funciona como un marco que organiza síntomas dispares en un patrón legible y estandarizado: un problema reconocido que comparten personas de todo el mundo con síntomas básicos que han sido descritos en libros de texto y estudiados por expertos. Un diagnóstico alivia la incertidumbre al introducir una etiqueta categórica en torno a la cual se puede construir una narrativa. Un diagnóstico proporciona a los pacientes las herramientas para construir una historia que explique su sufrimiento y lo haga comprensible.
Curiosamente, vemos este mecanismo potencial en los orígenes del cuento de Rumpelstiltskin. La etimología del extraño nombre del hombrecillo se remonta típicamente a un duende doméstico alemán, «pequeño traqueteo», al que se culpaba de ruidos inexplicables y movimientos misteriosos de objetos. Este nombre esotérico es en realidad una explicación de lo que de otro modo sería inexplicable.
Diagnóstico y daño iatrogénico
Los diagnósticos médicos también tienen posibles desventajas. Un diagnóstico también puede provocar miedo, estigma y autolimitación involuntaria. Puede alterar la forma en que las personas se ven a sí mismas y cómo las ven los demás, a veces de manera alienante. En psiquiatría especialmente, las etiquetas pueden conllevar una carga cultural, conducir a la discriminación o fomentar efectos circulares en los que el diagnóstico moldea el comportamiento y la identidad en ciclos que se refuerzan a sí mismos. Algunas personas rechazan por completo el marco diagnóstico y prefieren ver sus experiencias como espirituales, creativas o ajenas al lenguaje del trastorno. Para ellas, el nombre oficial puede resultar intrusivo, incluso perjudicial. Y cuando un diagnóstico se malinterpreta como un defecto fijo, puede socavar la capacidad de acción, convirtiéndose en una profecía autocumplida. El impulso terapéutico inicial también puede desvanecerse si los beneficios prometidos, como un tratamiento eficaz y una comunidad de apoyo, no se materializan.
Implicaciones clínicas y líneas de investigación
Si el efecto Rumpelstiltskin es tan real y común como sospechamos, plantea cuestiones prácticas. Los médicos deben ser conscientes de que parte de la mejoría de un paciente puede deberse al propio nombre, y no solo al tratamiento. Cuando un paciente busca un diagnóstico específico, puede ser útil explorar qué espera obtener de ese diagnóstico y considerar si esas necesidades pueden satisfacerse junto con la etiqueta o independientemente de ella. Pedimos un programa de investigación estructurado para explorar y cuantificar este efecto y comprender su relación con fenómenos relacionados, como el efecto placebo. Este trabajo podría perfeccionar la práctica clínica y ayudar a los pacientes a acceder a los beneficios de la denominación sin caer en sus trampas.
El efecto Rumpelstiltskin nos recuerda que lo simbólico, lo cultural y lo narrativo están entretejidos en el tejido de la medicina. Nombrar puede ser parte de la curación. Es hora de que estudiemos este efecto con la atención que merece.
Lea el artículo completo en BJPsych Bulletin: «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico». “The Rumpelstiltskin Effect: Therapeutic Repercussions of Clinical Diagnosis.
A propósito de la tos
A propósito de la tos por Rafael Bravo Toledo. Centro de Salud Linneo. Madrid.
Publicado en: Bravo Toledo R. A propósito de la tos. AMF. 2024;20(4):238-240. doi: 10.55783/AMF.200410
Dice el refrán que hay tres combinaciones muy peligrosas: ignorancia y poder; soberbia y dinero; tos y diarrea. No hace falta más explicaciones para introducir a este síntoma, leve en la mayoría de las ocasiones, pero molesto como pocos y que interfiere en la vida diaria sobre todo en esa peligrosa combinación. Durante la pandemia y después, la tos se ha convertido además en un poderoso estigma hasta el punto de que empezar a toser en un autobús repleto, le hace sentir a uno como la madre y hermana de Ben Hur en el valle de los leprosos
La tos aguda es uno de los motivos más frecuentes de consulta en los pacientes que acuden a los centros de salud. Es típico que, tras las epidemias invernales de infecciones respiratorias y gripe, un número elevado de personas acudan a nuestras consultas diciendo “que la tos no se le pasa”. Esta tos no se suele acompañar de otros síntomas, salvo los sempiternos “mocos” y la sensación de obstrucción subsiguiente; la exploración tampoco suele ayudar con algún hallazgo, a pesar de lo cual, el paciente termina, en el mejor de los casos con un antitusígeno y, en el peor de ellos con un diagnóstico de bronquitis o bronquiolitis, según la edad. Los médicos nos resistimos a utilizar la rúbrica presente tanto en la CIE con la CIAP, de «simplemente, Tos» y el paciente se resiste a no recibir “algo para la tos” motivando un diagnóstico “aumentado” , que no “sobrediagnóstico” que contenta a ambos. También hay que tener en cuenta que un síntoma tan evidente y frecuente, se ha estudiado poco en su versión no crónica y de etiología leve. Tenemos incluso confusión para denominarla, y así decimos que es una tos subaguda, secuela de las infecciones respiratorias, irritativa, nerviosa, incluso incluimos un pomposo síndrome de tos de las vías respiratorias altas (upper airway cough syndrome- UACS) para la antigua tos por goteo postnasal, dependiendo de donde pongamos los límites temporales de tos subaguda a crónica. La confusión sigue porque incluso el nombre de postinfecciosa es poco exacto, en tanto en cuanto, no sabemos cuando acaba la infección con tos y empieza la tos sin infección.
La revista de la Canadian Medical Asocciation dedica su sección práctica “Cinco cosas que hay que saber sobre…” a la tos postinfecciosa . La define como una tos subaguda, con síntomas que duran entre 3 y 8 semanas y explica su fisiopatología como una cascada inflamatoria que aumenta la sensibilidad bronquial y la producción de moco, al tiempo que reduce su eliminación. Lo que verdadero interés son la cuarta y quinta “cosa que hay que saber”: cuarto, no hay pruebas que apoyen el tratamiento farmacológico, el cual se puede asociar a daños y quinto la mayoría de los estudios muestran que los síntomas de la tos mejoran sin medicación. Se debe tranquilizar a los pacientes diciéndoles que esta tos tiene una duración limitada podría evitar prescripciones innecesarias, incluidas las de antibióticos.
Este es el momento en que el lector esboza una sonrisa irónica y piensa en el enésimo paciente que acudió a su consulta por tos “que no se le quitaba” y es que él sabe que hay un desajuste entre las expectativas de los pacientes con respecto a la duración de la tos y la duración real. Nuestro viejo conocido Mark Ebbel estudió esta discrepancia en un trabajo compuesto por una encuesta y una revisión sistemática de estudios observacionales y de los grupos placebos o sin tratamiento de ensayos clínicos de fármacos para la tos. Con la encuesta sobre un supuesto clínico con variaciones a cerca de quinientos pacientes, estos estimaron una duración media de la tos de 6,9 a 9,3 días. El metanálisis de la revisión sistemática de la literatura sobre tos mostró una duración de 17,8 días (intervalos de 15,3 a 28,6 días). Con estos resultados se concluye que la educación sanitaria del público en general, de los medios de comunicación y de los médicos, si también de los médicos, sería la solución de esta diferencia de apreciaciones entre la realidad y expectativas del paciente. Se evitaría así, la repetición de consultas por este motivo y disminuiría la prescripción de fármacos no indicados.
La información y educación sanitaria es ese comodín, muchas veces falto de evidencia, que utilizamos cuando queremos que los pacientes se comporten como nosotros creemos que se deben de comportar y no como la lógica de las circunstancias que les rodean, les conducen a comportarse. Es ese naipe, a cuya falta, achacamos muchos de los males del sistema sanitario, aunque con toda probabilidad tiene otras causas muchas más importantes. Además, desde la consulta de manera aislada, tiene una eficacia relativa como podemos comprobar temporada tras temporada.
Pero algo si podemos hacer, como nos recuerdan en el blog Evalmed donde recuperan, traducen y comentan un viejo trabajo de Kate B Thomas, titulado “Consultas de medicina general: ¿tiene sentido ser positivo?”. En este estudio se recogió un grupo de 200 pacientes que acudieron a la consulta de medicina general con síntomas, pero sin signos físicos anormales y en los que no se estableció un diagnóstico definitivo. Del total un 40% de los casos tenían síntomas de vías aéreas superiores y un 15,5% tenían tos. Se distribuyó a estos pacientes aleatoriamente a cuatro tipos diferentes de encuentros con el médico , a saber: consulta realizada de «manera positiva», con y sin tratamiento, y una consulta realizada de «manera no positiva», denominada consulta negativa, con y sin tratamiento. En las consultas positivas al paciente se le daba un diagnóstico concreto y se le decía que estaría mejor en unos pocos días. Las consultas negativas consistieron en no dar ninguna garantía firme, el médico comunicaba al paciente que no podía estar seguro de qué es lo que le pasaba, indicado al finalizar que si no mejoraba acudiera de nuevo a consulta. Tras la consulta se pasó un cuestionario de satisfacción por los administrativos del centro y dos semanas más tarde se entrevistó a los pacientes vía postal, con una serie de preguntas sobre cómo se encontraban, cuánto tiempo habían tardado en recuperarse y la satisfacción. Se encontró una diferencia significativa en la satisfacción del paciente entre los grupos positivo y negativo, pero no entre los grupos tratado y no tratado. Además, el 64% de los que recibieron una consulta positiva mejoraron, frente al 39% de los que recibieron una consulta negativa, hubo una diferencia estadísticamente significativa con un riesgo relativo de 0,61 una reducción del riesgo absoluto del 25% y un NNT de 4 (intervalo de 3 a 8) mientras que no se observó diferencias entre los tratados y no tratados. También destacan otros resultados, como que hubo una mayor tasa de mejoría entre los pacientes que veían el médico de su elección y los que no lo hicieron, o que recibir tratamiento o no ,no influía en la tasa de satisfacción ni en la recuperación de los pacientes
Como se remarca en las conclusiones la única intervención que se dio a los pacientes fue el médico, este actuó como placebo ,la misma autora explica en un trabajo posterior (6) que esto puede tener ventajas, pero también inconvenientes. La consulta positiva mejora los pacientes, incluso a esta tosecilla, que no se quita, aunque sin duda ese efecto podría ser más pronunciado si el medico conoce y aporta información pronostica sobre la afección que se esta tratando en ese momento. Una revisión sistemática reciente (7) cuyo objetivo era aportar conocimientos específicos sobre prevalencia, etiología con probabilidades preprueba y pronóstico de la tos en atención primaria. Se encontró en la parte de pronóstico sólo cuatro estudios, de los cuales solo uno tenía un riesgo de sesgo bajo. La duración media de la tos tras la primera consulta fue de ocho días. El 10,8% de los pacientes se sintieron completamente recuperados al cabo de siete días, entre el 40,2y el 67% de los pacientes al cabo de 14 días, y el 79% al cabo de 4 semanas. Se describió una enfermedad prolongada (síntomas moderados o graves más de 3 semanas después de la consulta) en el 7,9% de los pacientes .En el día 28 después de la primera consulta, el 21,3% de los pacientes aún no se sentían recuperados [31]. La tasa de reconsulta osciló entre el 21,1% y el 35%. Otro hallazgo importante fue, como siempre, echar en falta una mayor cantidad de estudios sobre el tema en el ámbito de atención primaria, como ejemplo, se vio que no se identificaron estudios que presentaran pruebas sobre los resultados pronósticos relativos a la tos subaguda o crónica en la atención primaria; este hecho les lleva a los autores a pensar que no sería posible hacer unas guías para la evaluación de la tos en el primer lugar de atención al carecer de pruebas suficientes que las sustentes. Los datos para la elaboración de estas guías proceden de entornos de atención secundaria o terciaria que muestran diferentes probabilidades preprueba y diferente pronóstico.
Como siempre la realización de estudios de evaluación de síntomas en atención primaria es una oportunidad perdida, son necesarios y no serían demasiado difíciles de realizar en un entorno automatizado. Esta investigación igual se hace más adelante porque, por ahora, la atención primaria sigue tosiendo sin saber por qué, como y cuanto durara.
Agradecimientos: A Carlos Coscollar y Galo Sanchez por su comentarios y aporte bibliográfico
ampliando el espacio del efecto placebo
Moerman DE, Harrington A. Making space for the placebo effect in pain medicine. Seminars in Pain Medicine. 2005; 3 (1): 2-6.
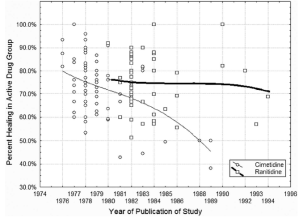
Figura 1. La figura muestra el resultado en el grupo tratamiento de 117 ensayos realizados entre 1974 y 1998 empleando anti H-2 para el tratamiento de la úlcera péptica (UP). La Cimetidina (círculos) se empezó a estudiar en 1975, mientras que la ranitidina (cuadrados) se comenzó años más tarde, en 1981. En general, no se encontraron diferencias significativas en estos estudios sobre la efectividad de estos dos fármacos. Sin embargo, cuando se traza con la fecha de publicación del estudio, es evidente que la eficacia de cimetidina disminuyó después de la introducción de la «nueva y mejor» ranitidina. La cimetidina no había cambiado, ni tampoco la biología de la UP. Sin embargo, el conocimiento de los médicos si lo hizo.
Si cogemos los datos de los ensayos clínicos controlados de tratamiento de las ulceras pepticas con un fármacos antisecretor como la cimetidina, y disponemos las tasas de curación endoscópica en el grupos tratado en una gráfica por año de publicación del estudio, se ve como esta tasa disminuye con los años y que lo hace especialmente cuando un nuevo medicamento antisecretor -ranitidina- se introdujo en el mercado (a bombo y platillos por los vendedores, y por los intereses correspondientes de la comunidad médica).
Es decir, según la gráfica, parece que los medicamentos más viejos se vuelven menos eficaces.
La razón de estos resultados podría ser (en esa época preinternet) que los médicos tiene menos entusiasmo hacia ellos al considérelos como tratamientos «viejos», y esto podría influir en que disminuyera su eficacia.
* traducción= La figura muestra el resultado en el grupo tratamiento de 117 ensayos realizados entre 1974 y 1998 empleando anti H-2 para el tratamiento de la úlcera péptica (UP). La Cimetidina (círculos) se empezó a estudiar en 1975, mientras que la ranitidina (cuadrados) se comenzó años más tarde, en 1981. En general, no se encontraron diferencias significativas en estos estudios sobre la efectividad de estos dos fármacos. Sin embargo, cuando se traza con la fecha de publicación del estudio, es evidente que la eficacia de cimetidina disminuyó después de la introducción de la «nueva y mejor» ranitidina. La cimetidina no había cambiado, ni tampoco la biología de la UP. Sin embargo, el conocimiento de los médicos si lo hizo.
Características comerciales del placebo y eficacia terapéutica
Waber RL, Shiv B, Carmon Z, Ariely D. Características comerciales del placebo y eficacia terapéutica. JAMA. 2008 ; 299(9): 1016-7.
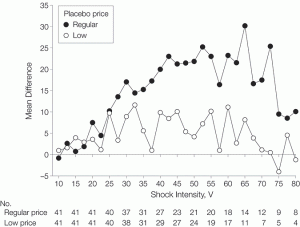 La reducción del dolor inducido experimentalmente fue mayor para en el grupo que tomaba el medicamento con mayor valor monetario asignado.
La reducción del dolor inducido experimentalmente fue mayor para en el grupo que tomaba el medicamento con mayor valor monetario asignado.
Los resultados son consistentes con los fenómenos descritos de la influencia de las variables comerciales en las expectativas de calidad y de estas en la eficacia terapéutica. Las respuestas placebo a las características comerciales tienen muchas implicaciones clínicas potenciales. Por ejemplo, pueden ayudar a explicar la popularidad de los terapias de altos costo (por ejemplo, los inhibidores de la ciclooxigenasa-2) sobre las alternativas de bajo costo ampliamente disponibles (por ejemplo, los anti-inflamatorios no esteroideos publicitarios) y por qué los pacientes que cambian de marca a medicamentos genéricos, pueden referirse a ellos como menos eficaces.
Los estudios de eficacia en el mundo real pueden ser más generalizables si reflejan, además de la forma en que se formulan, cómo se venden los medicamentos.
Los médicos pueden ser capaces de aprovechar las señales de calidad de manera beneficiosa, por ejemplo, quitando importancia los factores comerciales potencialmente nocivos (por ejemplo, el bajo precio de los genéricos).
Los efectos analgésicos de la marca en el tratamiento de dolores de cabeza.
A Branthwaite y Cooper P. Los efectos analgésicos de la marca en el tratamiento de dolores de cabeza. Br Med J 1981; 282 (6276) : 1,576-1,578.
Resumen
El efecto de la marca – es decir, el etiquetado y la comercialización – de un analgésico de propiedad muy conocida y utilizada para el tratamiento de dolores de cabeza se estudio en una muestra de mujeres que recibieron medicamentos con marca o sin marca, ya sea como placebo o con ingrediente activo.
La muestra se dividió también en función de si los sujetos eran usuarios habituales de la marca o los usuarios de otras marcas. Los resultados mostraron que los comprimidos de la marca eran en general mucho más eficaces, que las pastillas sin marca, en el alivio de dolores de cabeza. Se observaron otros efectos: los efectos de la marca fueron más evidentes a la hora de tomarlos que a los 30 minutos en las mujeres que recibieron placebo, y en los usuarias de la marca en comparación con los usuarias de otras marcas. Se formula la hipótesis de que estos efectos se deben a una mayor confianza en la ayuda que proporciona una marca bien conocida, y que la marca tiene un efecto analgésico que interactúa con los efectos analgésicos de los placebos y de los principios activos.
el efecto placebo
de Mala Ciencia
dos lecciones
Dos lecciones: una sobre el efecto placebo y otra sobre el efecto ginecólogo
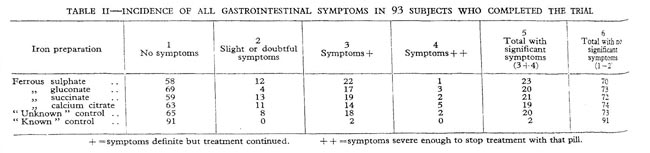
Kerr DNS, Davidson S (1958). Gastrointestinal intolerance to oral iron preparations. Lancet 2:489-492 en jameslindlibrary.or
Kerr DNS, Davidson S (1958). Gastrointestinal intolerance to oral iron preparations. Lancet 2:489-492 en jameslindlibrary.or