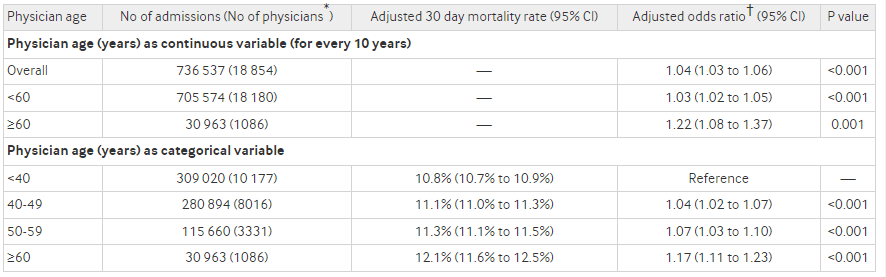Categoría: Pacientes
Lo que la gente realmente quiere de su médico de cabecera: es más sencillo de lo que crees
Traducido de The Convesation. What people really want from their GP – it’s simpler than you might think por Helen Atherton Professor of Primary Care Research, University of Southampton
Reservar una cita con el médico de cabecera es una tarea rutinaria, pero para muchas personas es motivo de frustración. Las largas esperas, los sistemas confusos y los procesos impersonales se han convertido en algo habitual. Aunque se ha prestado mucha atención a lo difícil que es conseguir una cita, son pocos los estudios que se han planteado una pregunta más fundamental:
¿Qué es lo que realmente quieren los pacientes de su médico de cabecera?
Para responder a esta pregunta, mis colegas y yo revisamos 33 estudios con diferentes diseños, y nos centramos en las expectativas y preferencias de los pacientes con respecto al acceso a su médico de cabecera en Inglaterra y Escocia.
Lo que la gente quería no era complicado ni innovador. La gente buscaba conexión; una recepcionista amable y una buena comunicación por parte de la consulta sobre cómo podían concertar una cita. Y querían un médico de cabecera en su propio barrio, con salas de espera limpias y tranquilas. Hasta aquí, todo muy sencillo.
La gente quería sistemas de cita sencillos y fáciles de usar, sin largos menús telefónicos automatizados («pulse uno para recepción»). Las preferencias variaban. Algunos pacientes valoraban la opción de pedir citas en persona en la recepción, mientras que otros preferían la comodidad de pedirla online.
Independientemente de cómo lo pidieran, los pacientes querían tiempos de espera más cortos o, al menos, información clara sobre cuándo podían esperar una cita o una llamada.
Lo ideal sería que la consulta de medicina general estuviera abierta los sábados y domingos para aquellos que no pueden acudir durante la semana.
Las consultas a distancia, por teléfono, vídeo o correo electrónico, se han vuelto más comunes desde la pandemia, y muchos pacientes las encontraron útiles. Para aquellos con responsabilidades de cuidado o problemas de movilidad, ofrecían una forma conveniente de acceder a la atención médica sin necesidad de salir de casa.
Sin embargo, las consultas a distancia no eran adecuadas para todos. Algunos pacientes carecían de privacidad en el trabajo, mientras que otros, en particular aquellos con discapacidades auditivas, encontraban las consultas telefónicas difíciles o imposibles de utilizar.
Lo que los pacientes querían de manera sistemática era poder elegir, especialmente en lo que se refiere a las consultas a distancia. Aunque las citas presenciales se consideraban el estándar de referencia, muchos reconocían que las consultas telefónicas o por vídeo podían ser útiles en determinadas situaciones. Las preferencias variaban mucho, lo que hacía que la posibilidad de elegir el tipo de consulta fuera especialmente importante.
Los pacientes también querían poder elegir a quién acudir, especialmente para cuestiones no urgentes o para el tratamiento de enfermedades crónicas. En la medicina general actual, la atención suele ser prestada por una serie de profesionales, entre los que se incluyen enfermeros, farmacéuticos y fisioterapeutas. Aunque muchos pacientes se mostraban abiertos a acudir a diferentes profesionales sanitarios, las personas mayores y las pertenecientes a minorías étnicas eran más propensas a preferir acudir al médico de cabecera.
En general, los pacientes querían tener la opción de elegir al médico de cabecera en lugar de a otro profesional sanitario, o al menos participar en esa decisión.
Satisfacción en mínimos históricos
Como era de esperar, lo que los pacientes esperan de la medicina general varía en función de sus diferentes estilos de vida, necesidades y circunstancias. Pero lo que también quedó claro es que muchas personas no consiguen lo que quieren del sistema de citas.
Según una reciente encuesta de British Social Attitudes, la satisfacción de los pacientes con la medicina general se encuentra en mínimos históricos, ya que solo algo menos de una de cada tres personas afirma estar muy o bastante satisfecha con los servicios de los médicos de cabecera.
Algunos elementos del plan decenal para el NHS en Inglaterra anunciado recientemente por el Gobierno británico pueden abordar algunas de estas preocupaciones, pero aún no hay nada seguro. El énfasis en la aplicación del NHS como «un médico en el bolsillo» no se ajusta a lo que muchos pacientes piden: una verdadera opción entre acceder a la atención médica en línea o en persona.
El efecto Rumpelstiltskin: conozca el nombre del alivio que brinda un diagnóstico
Traducción de The Rumpelstiltskin Effect: Meet the Name for the Relief a Diagnosis Brings. Disponible en https://www.psychiatrymargins.com/p/the-rumpelstiltskin-effect-meet-the
Alan Levinovitz (profesor de filosofía y religión en la Universidad James Madison) y yo publicamos un nuevo artículo hoy en BJPsych Bulletin, «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico«, en el que le damos al poder curativo del diagnóstico un nombre apropiado. El artículo es de acceso abierto y los alentamos a todos a leerlo. La siguiente es una versión abreviada del original.
Los médicos de todas las disciplinas están muy familiarizados con una característica inusual de los diagnósticos descriptivos. Los términos diagnósticos, a pesar de su naturaleza no etiológica, parecen ofrecer una perspectiva explicativa a muchos pacientes, a veces con efectos profundos.
En un artículo del New York Times sobre los diagnósticos de TDAH en adultos mayores, una mujer diagnosticada a los 53 años describió su reacción de la siguiente manera: «Lloré de alegría», dijo. «Sabía que no estaba loca. Sabía que no estaba rota. No era un fracaso. No era perezosa, como me habían dicho durante la mayor parte de mi vida. No era estúpida».
Los médicos de diversas disciplinas y entornos observan esta dinámica en diversos diagnósticos: cefalea tensional, tinnitus, síndrome de fatiga crónica, síndrome de piernas inquietas, trastorno de insomnio, síndrome del intestino irritable, dispepsia funcional, urticaria idiopática crónica y espectro autista, por nombrar algunos.
Sus experiencias ponen de relieve un fenómeno médico sorprendente, descuidado y sin nombre:
El efecto terapéutico de un diagnóstico clínico, independiente de cualquier otra intervención, donde el diagnóstico clínico se refiere a la clasificación de las experiencias de la persona en una categoría clínica por parte de un médico o del propio paciente.
A esto lo llamamos el «efecto Rumpelstiltskin».
En el clásico cuento popular de los hermanos Grimm, «Rumpelstiltskin», una joven promete su primogénito a un hombrecillo a cambio de la habilidad de convertir la paja en oro. Cuando él viene a cobrar, ella le suplica clemencia y él le ofrece una salida. Ella debe adivinar su nombre.

Ahora convertida en reina, la mujer repasa todos los nombres de la lengua alemana, así como todos los apodos coloquiales que se le ocurren. Ninguno funciona. Finalmente, su sirviente descubre el nombre altamente esotérico del hombrecillo, Rumpelstiltskin, y ella queda liberada de su obligación.
Es fundamental que la fuente de la grave angustia de la reina no tenga un nombre familiar. Tampoco puede sustituirlo por una descripción profana como «hombrecillo gracioso». Se requiere un conocimiento esotérico del nombre oficial para controlar lo que la aflige. En cuanto conoce el nombre, el problema se resuelve por sí solo.
Este tipo de cuento popular (tipo 500 de Aarne-Thompson) aparece en numerosas culturas. Los detalles varían, pero el tema es idéntico. Descubrir el nombre esotérico, es controlar y destruir la fuente del sufrimiento. El exorcismo tradicional funciona según un principio similar. Existen términos comunes para las aflicciones atribuidas a los demonios: pereza, mendacidad, gula, etc. Sin embargo, cuando los esfuerzos normales para superar la pereza son insuficientes, se recurre a un exorcista. Descubrir el nombre del demonio es crucial para controlarlo, no solo la pereza, sino Belphegor, el demonio de la pereza, por lo que los tratados demonológicos y los exorcistas dedican tanto tiempo a los nombres, desde la antigua China hasta la Inglaterra moderna. Abundan otros ejemplos, desde las prácticas culturales de mantener en secreto los nombres verdaderos, hasta la literatura contemporánea, como la clásica serie de libros Terramar de Ursula Le Guin, en la que los magos solo pueden controlar lo que nombran correctamente.
Este principio también se aplica en la medicina moderna. Si un diagnóstico clínico puede tener un efecto terapéutico, entonces, al menos en algunos casos, los diagnósticos son intervenciones médicas en sí mismas y deben tratarse e investigarse como tales. Del mismo modo, el autodiagnóstico puede entenderse como un intento de garantizar el efecto terapéutico de una intervención médica a la que los pacientes no tienen acceso oficial.
Aunque el fenómeno no se ha estudiado exhaustivamente con este nombre, las investigaciones ya apuntan a su realidad. Las revisiones sistemáticas de las etiquetas diagnósticas (O’Connor et al, 2018; Sims et al, 2021) muestran que un nuevo nombre para una vieja lucha suele aportar validación, alivio y empoderamiento. Proporciona un lenguaje común para hablar con los médicos, la familia y los compañeros. Puede facilitar la conexión con comunidades de apoyo y movimientos de defensa. El efecto Rumpelstiltskin también parece un primo plausible del efecto placebo, en el que las expectativas por sí solas producen cambios medibles en los síntomas.
Posibles mecanismos
1) Perspectiva clínica y avance hermenéutico
Fundamentalmente, un diagnóstico clínico invita a los pacientes a ver sus experiencias a través de la óptica médica. El marco interpretativo médico reconoce el sufrimiento de formas que el lenguaje cotidiano a menudo no puede, ya que este último tiende a caracterizar los problemas como deficiencias personales. El lenguaje clínico también está más estandarizado que el lenguaje cotidiano, lo que ofrece al menos la apariencia de un marco explicativo coherente para la discapacidad de una persona.
La filósofa Miranda Fricker utiliza el ejemplo de la depresión posparto para ilustrar cómo el acto de nombrar un fenómeno puede servir como un momento transformador de comprensión. En su libro de 2007 Epistemic Injustice, cita a una mujer que describe su primer encuentro con la depresión posparto como un diagnóstico médico:
«En mi grupo, la gente empezó a hablar sobre la depresión posparto. En esos cuarenta y cinco minutos, me di cuenta de que lo que me había estado echando en cara a mí misma, y lo que mi marido me había estado echando en cara, no era una deficiencia personal mía. Era una combinación de factores fisiológicos y un problema social real: el aislamiento. Esa revelación fue uno de esos momentos que te convierten en feminista para siempre». (p. 149)
La falta de un concepto reconocido para la depresión posparto creó una «oscuridad hermenéutica», una brecha en la comprensión colectiva que privó a las personas de la capacidad de comprender plenamente sus experiencias.
Además de una etiqueta médica, un diagnóstico también funciona como una herramienta social para hacer comprensible un sufrimiento que antes no se podía expresar. Sentirse comprendido, por uno mismo y por los demás, es un bien psicológico que podría contribuir al efecto Rumpelstiltskin. El nombre oficial sirve de puente entre las experiencias individuales y los patrones generalizados.
2) Asociaciones aprendidas, el poder de los rituales y el papel del enfermo
En la mayoría de los casos, el diagnóstico es el preludio de la atención médica y el tratamiento. Otro mecanismo que interviene en el efecto Rumpelstiltskin puede ser una asociación adquirida entre la denominación de una enfermedad en un contexto médico, la promesa de alivio y el acceso al «papel del enfermo». Cuando un paciente recibe un diagnóstico, este le ofrece esperanza y tranquilidad. La asociación puede seguir actuando incluso en situaciones en las que se realiza un diagnóstico, pero no se busca tratamiento o no hay ninguno disponible.
Este proceso se ve amplificado por el poder de los rituales culturalmente sancionados. Los términos diagnósticos son construcciones ritualizadas imbuidas de autoridad institucional. Cuando un especialista nombra oficialmente una afección, esta actúa como un estímulo condicionado, que evoca una expectativa de atención y recuperación profundamente arraigada en las sociedades humanas. El alivio anticipatorio sería particularmente eficaz en contextos culturales que posicionan los diagnósticos médicos como autoritarios y transformadores.
3) Alivio de la ambigüedad cognitiva.
Recibir un diagnóstico resuelve la ambigüedad cognitiva que acompaña al sufrimiento inexplicable. Los pacientes con problemas sin diagnosticar suelen luchar contra la confusión y tienen dificultades para comunicar sus experiencias a los demás e incluso a sí mismos. Un diagnóstico descriptivo proporciona una explicación prototípica que alivia estas dificultades. Aunque no ofrece una respuesta etiológica, el diagnóstico descriptivo funciona como un marco que organiza síntomas dispares en un patrón legible y estandarizado: un problema reconocido que comparten personas de todo el mundo con síntomas básicos que han sido descritos en libros de texto y estudiados por expertos. Un diagnóstico alivia la incertidumbre al introducir una etiqueta categórica en torno a la cual se puede construir una narrativa. Un diagnóstico proporciona a los pacientes las herramientas para construir una historia que explique su sufrimiento y lo haga comprensible.
Curiosamente, vemos este mecanismo potencial en los orígenes del cuento de Rumpelstiltskin. La etimología del extraño nombre del hombrecillo se remonta típicamente a un duende doméstico alemán, «pequeño traqueteo», al que se culpaba de ruidos inexplicables y movimientos misteriosos de objetos. Este nombre esotérico es en realidad una explicación de lo que de otro modo sería inexplicable.
Diagnóstico y daño iatrogénico
Los diagnósticos médicos también tienen posibles desventajas. Un diagnóstico también puede provocar miedo, estigma y autolimitación involuntaria. Puede alterar la forma en que las personas se ven a sí mismas y cómo las ven los demás, a veces de manera alienante. En psiquiatría especialmente, las etiquetas pueden conllevar una carga cultural, conducir a la discriminación o fomentar efectos circulares en los que el diagnóstico moldea el comportamiento y la identidad en ciclos que se refuerzan a sí mismos. Algunas personas rechazan por completo el marco diagnóstico y prefieren ver sus experiencias como espirituales, creativas o ajenas al lenguaje del trastorno. Para ellas, el nombre oficial puede resultar intrusivo, incluso perjudicial. Y cuando un diagnóstico se malinterpreta como un defecto fijo, puede socavar la capacidad de acción, convirtiéndose en una profecía autocumplida. El impulso terapéutico inicial también puede desvanecerse si los beneficios prometidos, como un tratamiento eficaz y una comunidad de apoyo, no se materializan.
Implicaciones clínicas y líneas de investigación
Si el efecto Rumpelstiltskin es tan real y común como sospechamos, plantea cuestiones prácticas. Los médicos deben ser conscientes de que parte de la mejoría de un paciente puede deberse al propio nombre, y no solo al tratamiento. Cuando un paciente busca un diagnóstico específico, puede ser útil explorar qué espera obtener de ese diagnóstico y considerar si esas necesidades pueden satisfacerse junto con la etiqueta o independientemente de ella. Pedimos un programa de investigación estructurado para explorar y cuantificar este efecto y comprender su relación con fenómenos relacionados, como el efecto placebo. Este trabajo podría perfeccionar la práctica clínica y ayudar a los pacientes a acceder a los beneficios de la denominación sin caer en sus trampas.
El efecto Rumpelstiltskin nos recuerda que lo simbólico, lo cultural y lo narrativo están entretejidos en el tejido de la medicina. Nombrar puede ser parte de la curación. Es hora de que estudiemos este efecto con la atención que merece.
Lea el artículo completo en BJPsych Bulletin: «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico». “The Rumpelstiltskin Effect: Therapeutic Repercussions of Clinical Diagnosis.
Lactancia materna. Un tsunami de anquiloglosias (“frenillo corto”) y frenectomías
Mercedes Pérez-Fernández, especialista en Medicina Interna, médico general jubilada, Equipo CESCA, Madrid, España. mpf1945@gmail.com
Juan Gérvas, Doctor en Medicina, médico general rural jubilado, Equipo CESCA, Madrid, España jjgervas@gmail.com @JuanGrvas
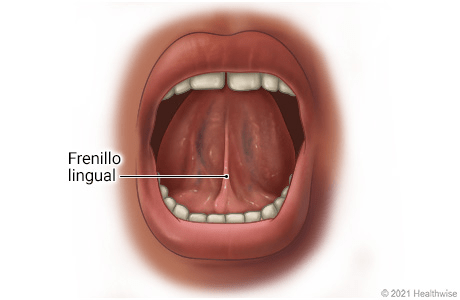
El frenillo lingual
El frenillo lingual es una estructura de tejido fibroso que conecta la parte inferior de la lengua con la base de la boca. Ayuda a mantener la lengua en su lugar y limita el movimiento excesivo de la misma (de ahí su nombre, “frenillo”). Suele ser delgado, flexible y lo suficientemente largo como para permitir el amplio movimiento de la lengua (lo que hace posible hablar, masticar, succionar y tragar, por ejemplo).
Se suele considerar al frenillo como un cordón fibroso inerte pero en realidad es una extensión dinámica de la fascia, con inervación correspondiente. Dada su estructura anatómica y fisiológica es imposible la existencia de una “frenillo posterior”, como a veces se diagnostica.
Anquiloglosia
En algunos casos el frenillo lingual puede ser anormalmente corto, grueso o poco elástico, lo que conlleva un problema, la anquiloglosia (“lengua anclada”). Es decir, la limitación de los movimientos de la lengua.
La anquiloglosia intensa se puede asociar a problemas de lactancia (dolor mamario en la madre, insuficiente alimentación en el bebé), y a largo plazo a problemas del lenguaje y otros.
El tratamiento quirúrgico implica el corte del frenillo, la frenectomía, intervención quirúrgica simple que no requiere ingreso y cuesta unos 250 euros (entre 130 y 490). Una lucrativa y explosiva actividad con escaso sustento científico, como han destacado el periódico New York Times y la revista científica British Medical Journal.
¿Cómo se mide la intensidad de la anquiloglosia?
Se suele utilizar la herramienta de Hazelbaker (Hazelbaker Assessment Tool for Lingual Frenulum Function) para determinar si el frenillo es susceptible de intervención o no. Lamentablemente, desconocemos el método de desarrollo y validación de tal fórmula. Plantean problemas similares de uso y validación otros instrumentos de valoración de la anquiloglosia.
Los síntomas acompañantes en la madre y el niño también son determinantes de la frenectomía: dolor mamario, mastitis, pérdida de peso del recién nacido, si no se agarra eficazmente, etc.
¿Es eficaz la frenectomía?
En una revisión Cochrane sobre la cuestión se concluyó que: “En un recién nacido con anquiloglosia y dificultades de alimentación, la liberación quirúrgica de la anquiloglosia [frenectomía] no mejora de forma consistente la alimentación del recién nacido, aunque probablemente mejora el dolor en el pezón en la madre. Se necesitan más estudios de investigación para aclarar y confirmar este efecto”.
El efecto inmediato de las molestias provocadas por la frenectomía se alivian con el mamar (la “teta-analgesia”) por lo que la impresión es de impacto cuasi-milagroso, pero son dudosos los resultados beneficiosos a largo plazo. También arrojan resultados dispares los estudios en que se simuló la intervención sugiriendo que los buenos resultados aparentes se deben a sesgos de valoración.
“Hasta la fecha [2023], ninguna investigación ha identificado características específicas del frenillo lingual que se correlacionen claramente con la disfunción biomecánica de la lengua, el dolor materno durante la lactancia y/o la extracción ineficaz de leche del pecho materno. La frenectomía podría disminuir el dolor materno y mejorar, al menos transitoriamente, la calidad de la lactancia materna en algunos bebés; sin embargo, actualmente no hay pruebas de que la frenectomía conduzca a una mayor duración de la lactancia materna”.
Borowitz SM. What is tongue-tie and does it interfere with breast-feeding? – a brief review. Front Pediatr. 2023 Apr 25;11:1086942.
La conclusión final suele ser que si la anquiloglosia es intensa quizá compense la frenectomía. En los demás casos es inútil, y perjudicial.
¿Qué perjuicios tiene la frenectomía?
La intervención quirúrgica es generalmente de cirugía menor, sin mayores consecuencias.
No obstante se ha descrito infrecuentes complicaciones graves, como hemorragia intensa y absceso mandibular.
A tener en cuenta, también, que la “fácil solución” de la frenectomía a los problemas de nutrición ha retrasado en algunos casos el diagnóstico acertado de la verdadera causa de los problemas, como enfermedad congénita y/o cardiovascular.
Ahora todos los bebés tienen anquiloglosia
La anquiloglosia está «de moda», y por consecuencia la frenectomía. Así, es tal la simplificación que aparentemente casi cualquier problema de la lactancia materna tiene un fácil diagnóstico (anquiloglosia) y una sencilla solución (frenectomía).
Hemos pasado de tener que exigir cirugía en lenguas absolutamente disfuncionales a cortar todo «por si acaso». Es un tsunami de diagnósticos de anquiloglosia y de las correspondientes frenectomías (en España y en el mundo entero).
Mucho del impulso diagnóstico y quirúrgico va de la mano de intereses privados de “expertos en lactancia”. Nos jugamos mucho con la Medicina sin Límites, la impongan pediatras, obstetras, matronas, IBCLC (Consultoras de Lactancia Certificada o International Board Certified Lactation Consultant), dentistas, la industria o quien sea.
Quizás los tiempos son otros y las mujeres que optan por la lactancia materna quieren soluciones rápidas y quirúrgicas al dolor, la frustración y la incertidumbre que conllevan el proceso de alimentar al pecho al bebé.
Para un problema complejo, un solución inteligente, no una simplicidad
Con una entrevista tranquila y un buen entrenamiento en postura biológica se suelen resolver el 90% de los problemas de lactancia.

El otro 10% pueden necesitar fisioterapia (para bebé, para mamá, o para ambos), y menos de un 0,1% son frenillos tan restrictivos en que se plantea la frenectomía.
Pero como en casi todo, una buena historia, una buena exploración, y un acompañamiento emocional son la clave. También el compartir dudas y problemas en grupos de lactancia, cuya importancia está decreciendo ante las “expertas en lactancia” (lo colectivo cede ante lo individual, signo de los tiempos).
Lo prudente sigue siendo sentarse con la madre, hablar de lo que le preocupa, observar la toma, valorar distintas posturas y ayudar a mejorarlas y a ser autónoma.
Acompañar a amamantar
Lo principal es acompañar en el proceso de amamantar que, en ésta sociedad machista y maltratadora de madres y bebés, es un proceso complicado y frustrante, sobre todo por la falta de apoyo y la falta de formación de los profesionales sanitarios.
Es escaso el conocimiento entre profesionales sanitarios sobre la lactancia materna, y en general sobre todo lo que se refiera a puericultura («crianza y cuidado durante los primeros años de la infancia»). Tal ignorancia es clave en la persistencia del empuje para la lactancia artificial que adopta múltiples formas y es muy eficaz.
Hay que saber acompañar y cuidar a la madre, enseñarle distintas posturas y que es normal que su bebé pida mamar cada poco, que la necesite cerca, que llore si lo deja en la cuna,… Y muchas veces echar de casa a familiares y visitas que pretenden «ayudar» con comentarios tan «empoderantes» como «es que se queda con hambre», «va a ser que no tienes leche suficiente», o » déjale llorar que así ensancha los pulmones», etc.
Ese cuidado emocional imprescindible es lo que se está perdiendo, junto con los grupos de apoyo de madres lactantes, que también están desapareciendo, como hemos señalado, a pesar de que son más sanadores y efectivos que muchos profesionales y “expertos” que parece que están deseando encontrar una patología para actuar.
Hacia una inteligencia artificial de diagnóstico conversacional
Por Julio Bonis Sanz. Médico de familia + MBA + Ingeniero de IA PLN
En el repositorio arXiv investigadores de Google han publicado hace tres días un artículo titulado: «Hacia una IA de diagnóstico conversacional» (Towards Conversational Diagnostic AI)
Diseño del estudio: en un estudio aleatorizado, doble ciego cruzado de consultas basadas en texto. Se elaboraron 149 escenarios clínicos que fueron representados por actores entrenados, al estilo de un Examen Clínico Objetivo Estructurado (ECOE). Los actores interaccionaban exclusivamente vía chat de texto, bien con 20 médicos de atencion primaria (10 canadienses y 10 indios) con amplio rango de experiencia (entre 3 y 30 años), o bien con un modelo de lenguaje (estilo chatGPT) denominado AMIE (Articulate Medical Intelligence Explorer).
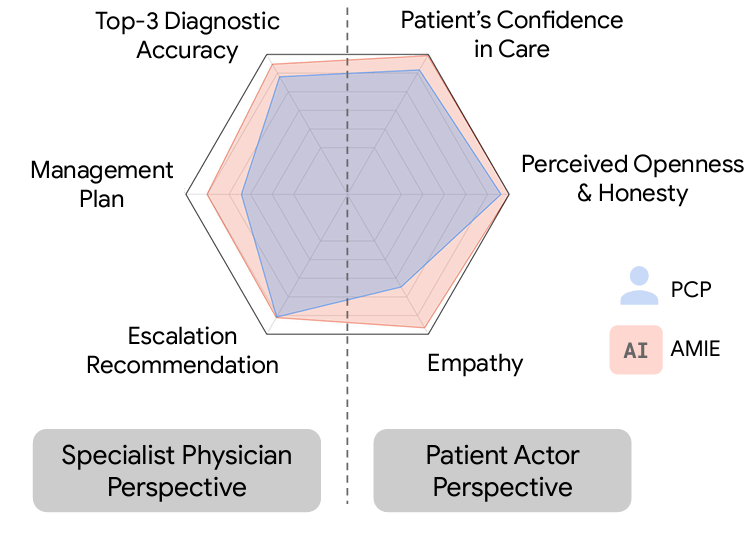
Se pidió a los médicos y a la IA elaborar un listado de los 10 diagnósticos más probables ordenados de más a menos probables. Además se evaluaron multitud de dimensiones de la entrevista clínica; desde aspectos relacionados con la empatía, presencia del diagnóstico correcto entre el listado de diagnóstico, si el tratamiento recomendado era apropiado, si las pruebas complementarias solicitadas eran apropiadas, si las derivaciones al especialista eran adecuadas, etc.
Esta evaluación se realizó mediante dos tipos de cuestionarios: unos de satisfacción validados, rellenados por los actores (para las dimensiones de empatía) y otros cuestionarios rellenados POR MÉDICOS ESPECIALISTAS seleccionando la especialidad según el caso, a juicio de los investigadores (ingenieros informáticos de Google) para evaluar la calidad clínica. Se media por tanto esta última y , pero también la calidad empática del encuentro.
Resultados: La IA obtuvo mejores resultados en todas las dimensiones (clínicas y empáticas) que los médicos de atención primaria… a juicio de médicos especialistas.
Conclusión: La IA puede cambiar ciertas cosas, pero hay otras que no van a cambiar. Ninguno de los investigadores (ingenieros de Silicon Valley) ni ninguno de los médicos y expertos que andan estos días discutiendo las limitaciones del estudio (que las tiene) ha caído en la cuenta de que a lo mejor el criterio de un médico especialista no es lo mejor para valorar lo que ocurre en una consulta de atención primaria. Se considera una obviedad que el juicio clínico del médico especialista es el gold standard que por pura epistemología se asume que nunca se podrá superar (como mucho igualar).
Interpretación alternativa: Los resultados del estudio sugieren que la IA se comporta, en cuanto a sus decisiones clínicas, más como un especialista que como un médico de atención primaria. Esto tiene sentido pues los modelos de lenguaje están entrenados con el contenido encontrado en internet (incluido PubMed) y eso es lo que replican al generar textos.
Por tanto no sería descabellado pensar que los primeros susceptibles de ser sustituidos deberían ser los médicos especialistas y no los generalistas. Sin embargo eso tampoco lo veremos.
PD: como dato curioso se pidió a los especialistas indicasen si el «médico de familia/IA» había producido una «alucinación» (se define como un contenido sin sentido, erróneo o inventado por un modelo de lenguaje). Según se puede ver en el artículo publicado los especialistas (que evaluaban los chats sin saber si eran generados por humanos o una IA) encontraron alucinaciones en un 10% de los casos en la IA… y en un 15% de los médicos de familia. Corolario: Conviene no ir puestos de LSD al centro de salud.
Towards Conversational Diagnostic AI
Resumen canónico : En el corazón de la medicina se encuentra el diálogo médico-paciente, en el que una hábil anamnesis allana el camino para un diagnóstico preciso, un tratamiento eficaz y una confianza duradera. Los sistemas de Inteligencia Artificial (IA) capaces de dialogo diagnóstico podrían aumentar la accesibilidad, la coherencia y la calidad de la atención. Sin embargo, aproximarse a la experiencia de los médicos es un gran reto pendiente. Presentamos AMIE (Articulate Medical Intelligence Explorer), un sistema de IA basado en un modelo de lenguaje amplio (LLM) optimizado para el diálogo diagnóstico.
AMIE utiliza un novedoso entorno simulado basado en el juego automático con mecanismos de retroalimentación automatizados para escalar el aprendizaje a través de diversas enfermedades, especialidades y contextos. Diseñamos un marco para evaluar ejes de rendimiento clínicamente significativos, como la elaboración de la historia clínica, la precisión diagnóstica, el razonamiento de gestión, las habilidades de comunicación y la empatía. Comparamos el rendimiento de los AMIE con el de los médicos de atención primaria (MAP) en un estudio aleatorizado, doble ciego cruzado de consultas basadas en texto con actores pacientes validados al estilo de un Examen Clínico Objetivo Estructurado (ECOE). El estudio incluyó 149 escenarios de casos clínicos de profesionales de Canadá, el Reino Unido y la India, 20 MAPs para comparar con AMIE y evaluaciones por parte de médicos especialistas y los actores que actuaban como pacientes.
AMIE demostró una mayor precisión diagnóstica y un rendimiento superior en 28 de 32 ejes según los médicos especialistas y en 24 de 26 ejes según los pacientes actores. Nuestra investigación tiene varias limitaciones y debe interpretarse con la debida cautela. Los médicos se limitaron a un chat de texto sincrónico poco familiar que permite interacciones a gran escala entre el AMIE y el paciente, pero que no es representativo de la práctica clínica habitual. Aunque es necesario seguir investigando antes de que AMIE pueda trasladarse a entornos reales, los resultados representan un hito hacia la IA de diagnóstico conversacional.
Medicina basada en la cortesía, ¡qué menos!
por Juan Gérvas, Doctor en Medicina, médico general rural jubilado, Equipo CESCA, España
y Mercedes Pérez-Fernández, especialista en Medicina Interna y médica rural jubilada, Equipo CESCA, España
Contacto jjgervas@gmail.com mpf1945@gmail.com
Hace unos años (en 2008) se publicó en el New England un texto titulado “Medicina basada en la etiqueta”, en la que el autor (Michael Kahn, psiquiatra) relataba su experiencia como paciente ingresado en un hospital, incluyendo la falta de cortesía de los profesionales, que ni miraban a los ojos, ni se presentaban a los pacientes. Para paliarlo sugirió en el hospital una conducta apropiada que sintetizó en seis puntos:
1. Pida permiso para entrar en la habitación; espere la respuesta afirmativa.
2. Preséntese mostrando su tarjeta de identificación.
3. Dé la mano.
4. Siéntese. Sonría si es apropiado.
5. Explique brevemente su papel en el equipo que le atiende.
6. Pregunte al paciente cómo se se siente en el hospital.
A nosotros nos asombró su énfasis en las conductas apropiadas a la situación y el entorno, pues de siempre hemos practicado una medicina basada en la cortesía y nos parecía que todo el mundo lo hacía.
Pero no, en atención primaria pocos profesionales practicaban lo que a nosotros nos parecía básico en la consulta, esa “etiqueta” que podríamos resumir en:
- Salga a la puerta y llame por su nombre al paciente.
- Espere de pie, respetuosamente, a que el paciente se levante de la silla y llegue a la puerta.
- Salude apropiadamente, sea dando la mano, dando un beso si hay familiaridad y es conveniente, o un abrazo, llegado el caso (por ejemplo, paciente conocido que asiste por primera vez a consulta después de años en prisión).
- Ayude al paciente a sentarse, si es caso a quitarse el abrigo o dejar paquetes y bultos.
- Inicie la consulta, salvo que conozca el motivo exacto de la visita, con una pregunta abierta tipo “¿Por favor, qué le trae hoy a la consulta?”.
- Deje hablar al paciente (cuando se deja hablar libremente a los pacientes, sin interrumpirles, la mayoría se agota en menos de dos minutos). La escucha es terapéutica y dar fe del sufrimiento es lo mínimo que espera el paciente.
- Mire a los ojos al paciente cuando sea conveniente, pero siempre más que a la pantalla del ordenador/computadora. Si viene acompañado pregunte si hay alguna relación con quien acompaña (no dé por supuesto que sea la esposa, hija, nieto, marido, etc), y sea deferente pero no olvide que el paciente es el paciente, una obviedad que se suele ignorar frecuentemente en la práctica.
- Si el paciente es nuevo, preséntese (y, además, presente a quien le acompañe, residente, estudiante, etc, pidiendo permiso para que esté acompañando esa tercera persona) y siempre pregunte al paciente su nombre añadiendo, con un ejemplo “¿Cómo quiere que lo trate, de usted, de tú? ¿Francisca, Paca,…, usted dirá?”. En la entrevista, no olvide tratar la situación familiar y laboral. No dé por supuesta la heterosexualidad y no deje de tratar la sexualidad si es apropiado al problema.
- Advierta lo que va a hacer, pidiendo permiso con el tono de voz (al menos): “Le voy a hacer la historia clínica, que veo está vacía”, “Voy a actualizar su historia clínica, para confirmar el teléfono y dirección”, “Voy a explorarle y, dado el picor que me cuenta, le tengo que ver la vulva, si no le importa”, etc.
- Recuerde que los especialistas focales no suelen tocar ni explorar físicamente al paciente, no sea pues especialista focal sino generalista y no tema el contacto físico con el paciente.
- Si escribe en la historia clínica, “cante” lo que va escribiendo de forma que el paciente pueda asentir, o disentir.
- Asegúrese de la concordancia con el paciente, el construir “paisajes”. Estos paisajes son interpretaciones comunes entre pacientes-comunidades y profesionales para comprenderse mutuamente y generar una imagen que ayude a hacer “vivibles” las adversidades, las enfermedades-accidentes y el enfrentarse a la muerte. Por supuesto, son paisajes” imaginarios y compartidos en la mente de profesionales y pacientes, familiares y comunidades; en su construcción es clave el conocer a fondo la comunidad y su cultura.
- No tenga miedo a perder el control del tiempo por practicar una “medicina basada en la cortesía”. Como generalista, tiene que ser “especialista” en dicho control y en el control de la incertidumbre. En la consulta, el tiempo ni se crea ni se destruye, simplemente se gestiona.
- Resuma la situación, ayude al paciente a poner el problema en su contexto y ofrézcale un plan de seguimiento y alternativas que sean apropiadas a su situación y cultura. Deje la puerta abierta a un nuevo contacto si el problema tratado se complica o cambia de forma llamativa, y en caso de sospecha de efecto adverso.
- Para terminar la entrevista pregunte al paciente si tiene dudas o si le queda algo por decir, o algo que le preocupe.
- En la despedida, repita el ritual de la recepción, levantándose, ayudando al paciente a ponerse el abrigo, y según sea apropiado dándole la mano en la puerta, o un beso, o un abrazo (por ejemplo, si ha sido una consulta sagrada como despedirse porque se va a vivir a un asilo, “obligado por las circunstancias”).
La cortesía se utiliza para lograr que todos estemos cómodos.
Por ejemplo, bien le duele al anciano ingresado de urgencias por hematemesis, que de pronto es tuteado y llamado «abuelo» por cualquier chiquillo que pasa por allí, de prácticas en la facultad, no digamos por administrativos, celadores, médicos y enfermeras. El anciano rumia su pensamiento sin decir nada: «¿De qué me conocerán?» o «¿Cuántas veces hemos comido juntos?». Nadie le pregunta cómo quiere ser tratado y muchos piensan que esa campechanía estilo Casa Real es expresión de cercanía; craso error en ambos casos.
Trabajar con cortesía es respetar las buenas costumbres, según la cultura y situación del paciente. De ahí la importancia de conocer la sociedad de los pacientes que atendemos, sean rumanos, musulmanes, daneses, británicos o gitanos, o españoles rurales, o catalanes o extremeños. Sobre todo cuando no es uno ni dos, sino un montón.
No puede ser dar por supuesto normas de cortesía de la clase media urbana española de la que solemos proceder.
En cortesía conviene más un punto de exceso que la escasez que casi llega al desprecio, insultante en lo más hondo. Dar la mano al recibir y despedir a un paciente es lo mínimo. Ayudar a quitarse el abrigo se hace con gusto a pacientes de todas las edades y sexos. Saludar cortésmente al paciente que se encuentra en la calle nos abre puertas para después poder prestar una atención de calidad en la consulta. Etc.
Hay que adaptarse. Por ejemplo, no es la misma la cortesía con un niño que con un anciano, ni con una adolescente a la que se conoce desde que nació que con una adolescente extranjera en su primera consulta.
La cortesía pretende que el paciente se sienta cómodo y relajado, con libertad para expresarse al ser tratado con la deferencia apropiada. En seguida ajustamos la cortesía a la situación y al paciente pues no puede ser la misma con quien habla fluidamente español y conocemos «de ciencia propia» que con quien acude por primera vez cubierta con un hiyab y apenas nos entiende.
Cortesía es en parte etiqueta pero como una forma de expresar reconocimiento, no como mecanismo para establecer barreras sino para derribarlas. La cortesía sitúa en plano de igualdad al médico y al paciente, por el respeto y dignidad que expresa al enfermo como persona.
Webgrafía -enlaces:
https://perioperative.files.wordpress.com/2016/04/etiquette-based-medicine.pdf
http://www.bmj.com/content/325/7366/682
https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(19)32280-9/fulltext
http://saludineroap.blogspot.com/2023/05/multimorbidad-biologica-psiquica.html
http://e-spacio.uned.es/fez/eserv/bibliuned:500576/n3.9_Como_ejercer_una_medicina_arm__nica.pdf
Las compañías farmacéuticas financian sistemáticamente a grupos de pacientes que presionan al organismo de control de medicamentos del NHS para que apruebe la comercialización de sus fármacos,

Traducido de Drug firms funding UK patient groups that lobby for NHS approval of medicines
Resumen:
Las compañías farmacéuticas financian sistemáticamente a grupos de pacientes que presionan al organismo de control de medicamentos del NHS para que apruebe la comercialización de sus fármacos, según revela el Observer.
Una investigación de The Observer ha descubierto que de 173 evaluaciones de medicamentos realizadas por el Instituto Nacional para la Salud y la Excelencia en la Atención (Niza) desde abril de 2021, 138 involucraron a grupos de pacientes que tenían un vínculo financiero con el fabricante del medicamento que se estaba evaluando, o que han recibido financiación desde entonces.
A menudo, los intereses financieros no se revelaron claramente en los documentos de transparencia del NICE. Muchas de las asociaciones que recibieron los pagos hicieron apasionadas peticiones al organismo de control de medicamentos de Inglaterra para que se aprobaran tratamientos para enfermedades y dolencias como el cáncer, las cardiopatías, la migraña y la diabetes. Otros presentaron recursos contra decisiones del NICE en las que se denegaban medicamentos por ser demasiado caros.
Según señalo Martin McKee, experto en salud pública y ex presidente de la Asociación Médica Británica, afirmó que la financiación de grupos de pacientes por parte de la industria es «motivo de preocupación desde hace tiempo», y añadió: «Los mecanismos de gestión de conflictos de intereses no son adecuados»
Este fin de semana, NICE declaró que estaba estudiando las cuestiones planteadas. Afirmó que sus evaluaciones se habían visto «enormemente reforzadas por la voz de los pacientes» y que contaba con «procesos sólidos» que le permitían «hacer recomendaciones basadas en un análisis cuidadoso de todas las pruebas» frente a las «presiones de todo el ecosistema sanitario».
Los grupos de pacientes identificados en el análisis negaron rotundamente haber sido influenciados por financiación alguna y afirmaron haber cumplido las normas de NICE
La Asociación de la Industria Farmacéutica Británica (ABPI) dijo que las compañías farmacéuticas tenían prohibido pagar a grupos de pacientes para abogar por sus productos en las evaluaciones de Niza.
Sin embargo, un estudio realizado por académicos de la London School of Economics descubrió que «casi todos los fondos (90%) de las empresas farmacéuticas se destinaban a organizaciones de pacientes… alineadas con las carteras de medicamentos aprobados y los proyectos de investigación y desarrollo de las empresas».
Traducción de Drug firms funding UK patient groups that lobby for NHS approval of medicines
Texto completo traducido aquí
Do Younger or Older Doctors Get Better Results?
¿Obtienen mejores resultados los médicos más jóvenes que los mayores?
La eficacia de un médico tiene menos que ver con la edad que con el número de pacientes que atiende y con su capacidad para mantenerse al día de las nuevas investigaciones.
Traducción de Do Younger or Older Doctors Get Better Results? por Anupam B. Jena y Christopher Worsham publicado en The Wall Street Journal el 8/7/2023
Imagina que te ingresan en el hospital y conoces por primera vez al médico que te atiende. ¿Quién esperas que entre por esa puerta? ¿Preferirías que tuviera más de 50 años y muchas canas, o que tuviera más de 30 y acabara de terminar la residencia?
En un estudio publicado en 2017, uno de nosotros (el Dr. Jena) y sus colegas se propusieron arrojar algo de luz sobre el papel de la edad cuando se trata de internistas que tratan a pacientes en hospitales. Estos médicos (conocidos como hospitalistas en USA) proporcionan la mayor parte de la atención a los pacientes de edad avanzada hospitalizados en EE. UU. con algunas de las enfermedades agudas más comunes, como infecciones graves, insuficiencia orgánica y problemas cardíacos.
En gran parte de la atención médica, los pacientes eligen a sus médicos basándose en aspectos como el trato con el paciente, la experiencia percibida, la capacidad de respuesta y otros atributos imposibles de deducir. Sin embargo, los pacientes hospitalizados no pueden decidir qué medico les atenderá, sino que son atendidos por el médico que esté de guardia en ese momento. Los médicos suelen cubrir el hospital en bloques de una o dos semanas cada vez.
Utilizamos los datos de Medicare sobre pacientes mayores de 65 años, y una base de datos que contiene las edades de los médicos, identificamos entre 2011 y 2013. unas 737.000 hospitalizaciones no electivas gestionadas por unos 19.000 médicos (hospitalistas) diferentes. Dividimos a los pacientes en cuatro grupos diferentes en función de la edad del médico que los trató: médicos de menos de 40 años, de 40 a 49 años, de 50 a 59 años y de 60 años en adelante.
Obviamente, los médicos de más edad tenían más años de experiencia desde que terminaron la residencia: los menores de 40 años tenían una media de 4,9 años de experiencia tras la residencia, mientras que los mayores de 60 años tenían 28,6 años. También era más probable que los médicos de más edad sean hombres: el 61% de los médicos menores de 40 años son hombres, frente al 84% de los médicos mayores de 60 años, lo que refleja el cambio en la composición por sexos que se ha producido en nuestra profesión en las últimas décadas.
Un porcentaje de pacientes hospitalizados sobrevivirá o morirá independientemente de quién sea su médico, pero para otros, el juicio clínico, la toma de decisiones y la habilidad técnica de su médico pueden ser la diferencia entre la vida y la muerte.
Asociación entre la edad del médico y la mortalidad del paciente a los 30 días en pacientes ingresados en el hospital.
El siguiente paso, por tanto, fue comparar las tasas de mortalidad a los 30 días entre los cuatro grupos de edades diferentes. Nuestro modelo estadístico reveló que, a medida que los médicos envejecían, sus pacientes presentaban tasas de mortalidad más elevadas. La tasa de los médicos menores de 40 años era del 10,8%, y aumentaba al 11,1% en el grupo de 40-49 años, al 11,3% en el grupo de 50-59 años y al 12,1% en el grupo de más de 60 años.
Para poner estas cifras en perspectiva, los resultados sugerían que si los médicos mayores de 60 años atendían a 1.000 pacientes, 13 pacientes que murieron a su cuidado habrían sobrevivido si hubieran sido atendidos por médicos menores de 40 años. Se repitió el análisis utilizando las tasas de mortalidad a 60 y 90 días, por si los resultados a más largo plazo hubieran sido diferentes, pero, una vez más, el patrón persistió: los médicos más jóvenes obtuvieron mejores resultados que sus compañeros con más experiencia. De ahí surgió la pregunta inevitable: ¿Por qué?
Hay dos explicaciones posibles. La primera es que exista un verdadero efecto de la edad, en el que el mero hecho de ser mayor provoque cambios en la forma de ejercer la medicina, lo que se traduce en una mayor mortalidad. Quizá los médicos de más edad confíen demasiado en su experiencia y piensen que «han visto un caso así un millón de veces», por lo que no aciertan en diagnósticos delicados.
La otra, que nos parece más probable, es que los médicos mayores y los más jóvenes hagan las cosas de forma diferente simplemente porque se formaron en épocas distintas. Los médicos más jóvenes poseen conocimientos clínicos más actuales. Si los médicos mayores no se han mantenido al día de los últimos avances en investigación y tecnología, o si no siguen las directrices más recientes, su atención puede no ser tan buena como la de sus colegas más jóvenes.
Una forma de que los médicos se mantengan al día es simplemente atendiendo a los pacientes. Cuando los pacientes acuden a nosotros con un diagnóstico determinado, esto puede incitarnos a consultar las últimas investigaciones, directrices o recomendaciones para esa enfermedad. Los medicamentos son la principal herramienta del internista; dado que se desarrollan nuevos y mejores fármacos a un ritmo (relativamente) rápido, atender a un gran volumen de pacientes es una buena forma de mantenerse al día.
Para ver si esto era así, repetimos el análisis, pero esta vez dividimos a los médicos en función de la edad y el volumen de casos. Comprobamos que, en el caso de los médicos de «bajo volumen», la mortalidad era mayor entre los de más edad. En el caso de los médicos de «volumen medio», el patrón era menos pronunciado. Y en el caso de los médicos de «gran volumen», el patrón desaparecía por completo. En la práctica, mientras un médico atienda a un número suficiente de pacientes, su edad es irrelevante para la atención que presta.
¿Significa esto que, en conjunto, los médicos jóvenes son «mejores» que los mayores? Este estudio sugiere que si por «mejor» se entiende que un medico tenga una menor mortalidad a los 30 días, entonces habría que decir que sí. Pero, ¿Qué ocurre con los cirujanos, que además de su capacidad diagnóstica requieren habilidades técnicas que dependen de la experiencia y de su «memoria motriz»?
Para averiguarlo, otro estudio del Dr. Jena y sus colegas analizó a unos 900.000 pacientes de Medicare que se sometieron a cirugías mayores comunes no electivas (por ejemplo, reparación urgente de fractura de cadera o cirugía de vesícula biliar) realizadas por unos 46.000 cirujanos de distintas edades. Elegimos la cirugía no electiva porque los pacientes no tienen mucho control sobre su cirujano cuando acuden con un problema urgente o emergente. Al igual que ocurre con los internistas de hospital, acaban siendo asignados al cirujano de turno de forma aleatoria. Al igual que antes, los pacientes se dividieron en cuatro grupos en función de la edad de su cirujano, y utilizamos un modelo estadístico para calcular la tasa de mortalidad a los 30 días de la intervención.
Los resultados mostraron que, a diferencia de los internistas, los cirujanos mejoraban con la edad. Las tasas de mortalidad de sus pacientes disminuían ligera, pero significativamente a medida que envejecían: la mortalidad era del 6,6% para los cirujanos menores de 40 años, del 6,5% para los cirujanos de 40-49 años, del 6,4% para los cirujanos de 50-59 años y del 6,3% para los cirujanos mayores de 60 años.
Está claro que aquí ocurre algo diferente. Es posible que para los internistas, el beneficio de una experiencia cada vez mayor empiece a verse superado por su conocimiento cada vez menor de los cuidados más actualizados. Sin embargo, es diferente para los cirujanos, que perfeccionan muchas de sus habilidades en el quirófano. Los cirujanos adquieren memoria motriz (muscle memory) mediante la repetición, trabajando en espacios reducidos con una anatomía compleja. Aprenden a prever los problemas técnicos antes de que se produzcan y a planificarlos basándose en la experiencia previa. Con el tiempo, adquieren una mayor destreza técnica en una mayor variedad de situaciones, aprenden a evitar mejor las complicaciones y a elegir mejores estrategias quirúrgicas.
¿Qué significa esto para los pacientes cuando conocemos a un nuevo médico? Si tomamos en conjunto los estudios sobre internistas y cirujanos, está claro que la edad de un médico no es algo que pueda descartarse de plano -la edad sí importa-, pero tampoco puede considerarse de forma aislada. Si nos preocupa la calidad de la atención que recibimos, las preguntas que merece la pena hacerse no son «¿Cuántos años tiene?», ni siquiera «¿Cuántos años de experiencia tiene?», sino más bien «¿Tiene mucha experiencia atendiendo a pacientes en mi situación?» o «¿Qué hace para mantenerse al día en la investigación?».
Los doctores Jena y Worsham son investigadores en Harvard y ejercen la medicina en el Hospital General de Massachusetts. Este ensayo es una adaptación de su nuevo libro, «Random Acts of Medicine: The Hidden Forces That Sway Doctors, Impact Patients, and Shape Our Health», publicado el 11 de julio por Doubleday.
El impacto de la continuidad interpersonal de la atención primaria en los costes y el uso de la asistencia sanitaria: Una revisión crítica
Andrew Bazemore, Zach Merenstein, Lara Handler and John W. Saultz The Annals of Family Medicine May 2023, 21 (3) 274-279; DOI: https://doi.org/10.1370/afm.296
OBJETIVO Se ha demostrado que la continuidad interpersonal* desempeña un papel esencial en los efectos saludables de la atención primaria. En medio de 2 décadas de rápida evolución en el modelo de pago de la atención sanitaria, hemos intentado resumir la literatura revisada por pares que relaciona la continuidad con los costes y el uso de la atención sanitaria, información fundamental para evaluar la necesidad de medir la continuidad en el diseño de pagos basados en el valor.
MÉTODOS Tras revisar exhaustivamente la literatura previa sobre continuidad, utilizamos una combinación de descriptores (MeSH) establecidos y palabras clave para buscar en PubMed, Embase y Scopus artículos publicados entre 2002 y 2022 sobre “continuity of care” y “continuity of patient care,” , y resultados relevantes para el pagador, incluido el coste de la atención, los costes de la atención sanitaria, el coste de la atención sanitaria, el coste total de la atención, la utilización, las afecciones sensibles a la atención ambulatoria y las hospitalizaciones por estas afecciones. Limitamos nuestra búsqueda a palabras clave de atención primaria (primary care), términos MeSH y otro vocabulario controlado, incluyendo primary care, primary health care, family medicine, family practice, pediatrics, and internal medicine
RESULTADOS La búsqueda proporcionó 83 artículos que describían estudios publicados entre 2002 y 2022. De ellos, 18 estudios con un total de 18 resultados únicos examinaron la asociación entre la continuidad y los costes de la asistencia sanitaria, y 79 estudios con un total de 142 resultados únicos evaluaron la asociación entre la continuidad y el uso de la asistencia sanitaria. La continuidad interpersonal se asoció con costes significativamente más bajos o un uso más favorable para 109 de los 160 resultados.
CONCLUSIONES En la actualidad, la continuidad interpersonal sigue estando significativamente asociada con menores costes sanitarios y un uso más adecuado. Se necesita más investigación para desglosar estas asociaciones a nivel clínico, de equipo, de práctica y de sistema, pero la evaluación de la continuidad es claramente importante para diseñar el pago basado en el valor para la atención primaria.
*La continuidad interpersonal de la atención médica, se define como la relación continua entre médico y paciente, fue etiquetada como un atributo fundamental de la atención primaria de alta calidad en dos informes seminales de la Academia Nacional de Medicina.
Cimarrón
Adjetivo. Dicho de una planta: Que es la variedad silvestre de una especie con variedad cultivada.
Real Academia Española.
La necesidad de una vasta, exhaustiva, escalable, veraz e independiente fuente de información sobre medicamentos que sea a la vez rápida, fácil de utilizar es muy importante para los pacientes. También para los prescriptores, en los que además es imprescindible que este acceso este integrado en el medio donde desarrollan su trabajo: la historia clínica electrónica.
Sería un error no reconocer que la información sobre medicamentos en español vía Internet y sobre todo el acceso a esta, no ha mejorado en los últimos años. Atrás queda, como ya señalamos hace quince años, los descacharrantes momentos donde el paciente y el profesional que intentaba buscar información en español sobre un medicamento en internet, utilizando un buscador, solo encontraban páginas web de hospitales privados, editoriales, portales y laboratorios farmacéuticos y ninguna de la administración sanitaria. Esta información era en el mejor de los casos inexacta y en la peor, interesada.
Por fortuna esto ha cambiado, sin embargo, no lo suficiente y sobre todo no con la celeridad que sería necesaria
Pongamos un ejemplo: Si un paciente hace ahora una búsqueda de información con el nombre comercial de un medicamento en Google, el primer enlace que aparece nos lleva al buscador CIMA de la Agencia Española del Medicamentos (AEMPS).
¡Bien!
Que diferencia con la de hace 15 años,
El usuario se encuentra con información independiente y rigurosa.
¿Podemos cantar victoria?
Pues no, cuando el paciente pincha el enlace se encuentra con el prospecto, un documento htmleado de un PDF de 10 páginas, en Times New Roman tamaño 11. Tiene un menú lateral que podría ayudar pero esta más diseñado para resumir la estructura del documento, que para facilitar la búsqueda. Si alguien piensa que un profano, o incluso un profesional ocupado, va a estar navegando en ese documento PDF para encontrar la información que necesita está muy equivocado. Curiosamente, la página inicial de ese medicamento en el buscador CIMA, da mucha menos información, pero su diseño es más más claro y es visualmente más agradable. En ocasiones, no demasiadas, se acompaña de una foto del envase del medicamento y/o un video explicativo, lo que aumenta su utilidad. El buscador por el contrario es demasiado simple e ineficaz ya que para hacer búsquedas mas complejas que la simple por el nombre del medicamento hay que recurrir al denominado buscador para profesionales sanitarios (sic) poco intuitivos y farragoso.
EL buscador CIMA necesita sin duda mejoras y mejoras implementadas con rapidez.
Ya no basta con ser el primero , hay que merecérselo, y esto se logra no solo con un acuerdo con Google, sino dando información útil y adecuadamente presentada.
Es su obligación y el derecho de los pacientes españoles
¿Éramos felices y no lo sabíamos?
A continuación fragmento del artículo de Carlos Coscollar Santaliestra ¿Éramos felices y no lo sabíamos? AMF 2020; 16(11); 703-704
No es esta la única oportunidad, o novedad, propiciada por la pandemia COVID-19: el descubrimiento, la incorporación, el advenimiento o normalización del uso de la tele consulta podría considerarse otra de las novedades sobrevenidas. Por ser algo más concreto, dado que poco más ha habido o se ha facilitado: la incorporación del teléfono a la gestión clínica del día a día. No puede decirse que se trate de una innovación tecnológica, más allá de disponer de terminales que ni son de baquelita, ni disponen de marcador rotatorio. Sin embargo, no hay duda de que se ha enseñoreado de la consulta y ha dado pie a opiniones y valoraciones de todo tipo. Previsiblemente, la necesidad repentina de incorporarlo a la rutina diaria no ha ayudado a definir mejor su utilidad, ni tan siquiera a definir mejor los términos del debate sobre su uso.
En todo caso, esta nueva modalidad de consulta ha obligado a modificar ciertos hábitos y ciertos modos que hasta ahora reconocíamos como de gran valor (y que seguimos reconociendo). Ernst von Leyden decía que «el primer acto terapéutico es dar la mano al enfermo». Carlos Jiménez Díaz, sin imaginar cuán atinada iba a llegar a ser esta sentencia, referida a las técnicas básicas de la exploración, recordaba que «antes de la inspección, palpación, percusión y auscultación, el médico ha de efectuar la “escuchación”». Las circunstancias han convertido a la «teleescuchación» en el equivalente único de la exploración física y en la única fuente de información. Los médicos de familia sabemos que esto no es exactamente así porque el conocimiento previo sobre el paciente completa y pondera cuantitativa y, sobre todo, cualitativamente, el contenido de la información. Precisamente por esto debería analizarse cómo se va a ver afectado el aprendizaje, la construcción de los relatos, la misma gestión de la información, de los médicos en formación que ahora inician su aventura en la AP.
Es oportuna la reflexión sobre qué se pierde y qué se gana con la teleconsulta y con la «teleescuchación», que, de inicio, nos privan de la oportunidad de un contacto directo y de la posibilidad del examen físico tradicional, que necesariamente incorporaba la proximidad y el contacto físico. Mi compañero de sección, Rafael Bravo, hacía mención en el número anterior a un breve artículo de Paul Hyman en JAMA Internal Medicine, que precisamente analizaba esta cuestión. El autor se refería al valor de la proximidad, del contacto físico en el ritual que constituye el encuentro entre el médico y el paciente. Y señalaba tanto el valor reconocido y esperado por el paciente como la utilidad para el propio profesional: «ahora reparo en los otros modos en los que uso el examen para avanzar en el cuidado, y el significado que tiene para mi propio bienestar»; «cómo un detallado examen físico proporciona pausa y una medida de objetividad que puede ayudarme a repensar la narrativa de un paciente» que «no solo proporciona datos, sino que puede actuar como un árbitro», especialmente cuando hay desacuerdo con el paciente. «El examen físico sigue siendo un lugar donde ofrecer algo de valor distintivo, que es apreciado». Abundando en la misma dirección, Abraham Verghese se refiere al examen físico como un ritual de importancia para los pacientes. Pero también es importante para los médicos como fuente de satisfacción, gracias al encuentro y la conexión humana que propicia. Termina Paul Hyman reconociendo que «la pandemia me obligó a deconstruir mi rutina, incluido el examen físico, de una manera que me deja en terreno incierto. Esto ha sido emocionalmente agotador e inquietante». Sin duda, un relato en el que nos vemos reflejados muchos profesionales, que ya no pensamos en lo pasado, sino en lo por venir.