Categoría: Atención secundaria
Cosas que hacemos sin motivo™: Recetar gabapentinoides para el dolor
Traducción de Patel NG, Goese D, Belknap SM, Madeira CL, Barsuk JH. Things We Do for No Reason™: Prescribing gabapentinoids for pain. J Hosp Med. 2026 Feb 15. doi: 10.1002/jhm.70286.
Caso clínico: Un hombre de 61 años con lumbalgia crónica, asma y enfermedad renal crónica ingresa con dolor lumbar agudo sobre crónico que se irradia a la pierna izquierda. Su dolor no se controla a pesar del ibuprofeno y la hidrocodona. La resonancia magnética muestra una hernia discal y compresión de la raíz nerviosa S1. El médico del hospital prescribe gabapentina 300 mg cada 8 horas.
Recomendaciones
1. Evitar la prescripción rutinaria de gabapentinoides para el dolor. Si se inicia en el hospital, reevaluar la necesidad al alta y suspenderlo a menos que sea claramente beneficioso. En raras circunstancias en las que exista un beneficio neto aparente para el paciente, el tratamiento debe supervisarse periódicamente y suspenderse si no es eficaz o si se producen efectos adversos significativos. Utilizar dosis ajustadas según la función renal de estos fármacos y colaborar con un farmacéutico cuando sea apropiado para la conciliación de la medicación y la educación del paciente.
2. Cuando se ha recetado un gabapentinoide antes del ingreso, los médicos del hospital pueden ayudar a evaluar la eficacia y la seguridad y elaborar un plan de deprescripción cuando sea apropiado. El plan de deprescripción puede iniciarse en el hospital y continuarse por el médico de atención primaria después del alta.
3. Considere la fisioterapia u otras modalidades no farmacológicas en lugar de los gabapentinoides para el dolor agudo sobre crónico, el dolor musculoesquelético crónico o la fibromialgia.
Conclusión
Se recomienda a los médicos que tengan en cuenta la ausencia de resultados sólidos que demuestren la eficacia fiable de los gabapentinoides, junto con la alta tasa de efectos adversos de los medicamentos, a la hora de tomar decisiones sobre la prescripción. En el caso del paciente de nuestro escenario, un médico hospitalista evaluó al paciente y observó una eficacia deficiente. Se redujo la dosis de gabapentina, se aumentó la dosis de paracetamol y se derivó al paciente a fisioterapia.
Rescatar un ensayo no significativo con un metanálisis
Traducción del original: Rescuing a Non-Significant Trial with A Meta-Analysis por John Mandrola publicado en Sensible Medicine
Se ha demostrado que los inhibidores del cotransportador de sodio-glucosa tipo 2 (o iSGLT2) mejoran los resultados en pacientes con insuficiencia cardíaca (IC), principalmente en aquellos con función sistólica reducida. Estos son la cuarta de las cuatro clases de fármacos para pacientes con IC; las otras tres son los inhibidores de la renina-angiotensina, los betabloqueantes y los antagonistas de los receptores mineralocorticoides.
Los iSGLT2i suelen ser el último fármaco que se añade y, a menudo, se omiten. Las razones del menor uso de los iSGLT2 en comparación con los demás fármacos para la IC probablemente estén relacionadas con: a) que son los más recientes y su adopción es lenta en medicina, b) sus costes más elevados y c) la percepción de que su efecto es menor que el de los demás fármacos. (La dapagliflozina en el estudio DAPA HF mostró una fuerte señal de menor mortalidad cardiovascular y mortalidad por todas las causas, pero la empagliflozina en el estudio EMPEROR REDUCED no logró demostrar una reducción de la mortalidad cardiovascular o por todas las causas).
Una forma de vender más productos es animar a los médicos a que empiecen a recetar su medicamento pronto, mientras el paciente todavía está en el hospital. La idea es que si el medicamento aparece en la hoja de alta, es más probable que se siga usando. Pero… en el importante ensayo DAPA HF, hubo un periodo de selección de dos semanas antes de inscribirse, como pacientes ambulatorios.
El objetivo del ensayo DAPA ACT HF-TIMI 68 fue probar la eficacia y seguridad del inicio hospitalario de dapagliflozina en pacientes con IC.

Los investigadores asignaron aleatoriamente a unos 2400 pacientes a recibir dapaglifozina o placebo.
El resultado primario de eficacia, definido como muerte CV o empeoramiento de la IC a los 2 meses, se produjo en el 10,9 % del grupo tratado con dapagliflozina frente al 12,7 % del grupo tratado con placebo Hazard Ratio (HR 0,86; IC del 95 %, 0,68-1,08; p = 0,20).
Los componentes individuales del criterio principal (empeoramiento de la IC y ECV) tampoco fueron significativos. La mortalidad por todas las causas tuvo una HR de 0,66, IC del 95 %: 0,43-1,00.
Los eventos de seguridad, incluyendo la presión arterial baja y el empeoramiento de la función renal, fueron ligeramente superiores en el grupo tratado con dapagliflozina. Los eventos adversos que llevaron a la interrupción del fármaco del estudio fueron del 3,6 % frente al 2,2 %, dapagliflozina frente a placebo.
Hagamos una pausa aquí y veamos qué conclusión sacaría usted:
Podría concluir que, a pesar de aleatorizar a más de 1200 pacientes por grupo, de los cuales aproximadamente 1 de cada 10 tuvo un evento de resultado primario, no hubo diferencias significativas en el criterio de valoración primario.
También podría señalar la incertidumbre en el tamaño del efecto. La reducción del 14 % en los eventos cardiovasculares y de insuficiencia cardíaca puede ser clínicamente significativa y el límite inferior del intervalo de confianza del 95 % mantiene la posibilidad de una reducción del 32 %. (Pero también mantiene la posibilidad de que la dapagliflozina sea un 8 % peor).
Con todo, según todos los estándares, este fue un ensayo no significativo. No podemos afirmar que el inicio temprano de la dapagliflozina sea eficaz.
Esto no es exactamente lo que concluyeron los autores.
Añadieron un metaanálisis adicional en el que se combinaron los resultados no significativos de este ensayo con un subgrupo de pacientes de un ensayo y otro ensayo no significativo. Los resultados de esta combinación arrojaron una reducción del 29 % en el criterio de valoración compuesto de eventos cardiovasculares/insuficiencia cardíaca.
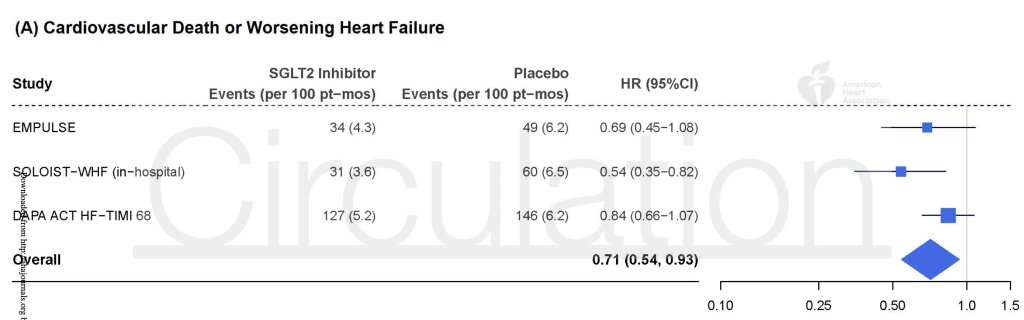
Esto permitió a los autores añadir esta frase a las conclusiones:
Sin embargo, la totalidad de los datos de los ensayos clínicos aleatorizados sugiere que el inicio del tratamiento con SGLT2i durante la hospitalización puede reducir el riesgo temprano de muerte cardiovascular o empeoramiento de la IC y de mortalidad por todas las causas.
Los dos ensayos añadidos: el ensayo SOLOIST de sotagliflozina contó con un subgrupo de pacientes que iniciaron el tratamiento en el hospital. Y el ensayo EMPULSE probó el inicio del tratamiento con empagliflozina en el hospital. El tamaño de los grupos SOLOIST y EMPULSE fue menor que el del ensayo DAPA ACT HF-TIMI 68.
Los autores justifican esta medida declarando que el metaanálisis estaba preespecificado en el protocolo. Pero no estoy seguro de que se utilizara exactamente como estaba preespecificado. En el documento de justificación del ensayo escriben que
Se utilizará como distribución a priori informativa un metaanálisis a nivel de ensayo de los datos de ensayos publicados sobre SGLT2i en pacientes con IC aguda.
La parte en cursiva implica que utilizarán el metaanálisis para informar una distribución de probabilidad a priori para un análisis bayesiano. Esto no se hizo en el artículo principal. En su lugar, los autores simplemente sumaron los ensayos para obtener un efecto total. Esto no es en absoluto un análisis bayesiano.
Eso me hace plantearme ciertas cuestiones. Cuestiones en las que preferiría no pensar.
El otro problema de este enfoque es que se trata de spin (nota: ver manipulación). Spin (manipulación) se define como un lenguaje que distrae la atención de un resultado primario no significativo. Añadir el metaanálisis desvía la atención de los lectores del resultado primario no significativo.
Los ensayos deben ser independientes. Se pueden metaanalizar los ensayos con poca potencia estadística en un artículo aparte. Existe un gran debate en los círculos de la evidencia sobre si los usuarios de la evidencia deben dar más peso a los ensayos individuales o a la combinación de ensayos.
Aquí veo un ensayo grande y bien realizado con resultados nulos, y más eventos de seguridad en el grupo tratado con dapagliflozina. Le doy más importancia a eso que a la combinación post hoc.
Una nota al margen: ignoren la señal de mortalidad por todas las causas, porque es ruido. Si los inhibidores de SGLT2 redujeran la mortalidad, tendría que ser a través de la reducción de las ECV o la IC. Es más, no hay datos previos que sugieran que los SGLT2i salven vidas en los dos primeros meses.
Otra cuestión es que los otros dos ensayos combinados en el metaanálisis eran sustancialmente diferentes del ensayo principal. SOLOIST estudió un fármaco diferente e incluyó a pacientes con diabetes. EMPULSE también estudió un fármaco diferente y tenía criterios de valoración diferentes. Combinar ensayos con procedimientos diferentes no es lo ideal.
Conclusión
La primera lección es tener cuidado cuando los autores y la industria intentan salvar un ensayo no significativo con un metaanálisis de otros ensayos, ya sea preespecificado o no. Esto es manipulación. No me gusta.
La segunda lección es que no hay prisa por iniciar el tratamiento con SGLT2i en el hospital. Se trata de la clase de fármacos más cara. Ensayos anteriores han demostrado los beneficios de iniciar el tratamiento en pacientes ambulatorios, y creo que debemos seguir así.
Todo el mundo toma vitamina D. Nadie sabe por qué.
traducción de Everyone Takes Vitamin D. No One Knows Why por Gregory Katz, MD en Greg Katz’s Newsletter
La vitamina D parece gozar de una aprobación casi universal.
Forma parte de los suplementos que toma o recomienda casi todo el mundo. Los pacientes se someten a un control en sus revisiones físicas anuales; incluso existe un código CIE-10 que los médicos pueden utilizar en su facturación. Se puede comprar básicamente en todas partes.
De hecho, creo que nunca he visto a ningún influencer decir que los suplementos de vitamina D son realmente malos o inútiles. Simplemente existe en esta niebla de aprobación de bajo riesgo algo que «se supone que debes tomar» porque podría ayudar y probablemente no hará daño. Esa aceptación universal es parte de por qué creo que la historia de la vitamina D es fascinante. Porque una vez que se profundiza en la investigación, uno se da cuenta de algo que es casi surrealista: hemos estudiado a fondo la vitamina D y todavía no tenemos nada claro si se debe tomar un suplemento de vitamina D.
Lo que creemos saber
Las personas con niveles más altos de vitamina D tienen mejores resultados en materia de salud. Eso se ha demostrado una y otra vez, donde los niveles más altos de vitamina D se han relacionado con menores riesgos de:
Cardiopatías
Cáncer
Diabetes
Enfermedades autoinmunes
Depresión
Infecciones respiratorias (incluido el COVID)
Es fácil argumentar que si un nivel bajo de vitamina D está relacionado con problemas de salud y la administración de suplementos es segura, ¿qué inconveniente hay en tomar suplementos para mejorar la salud?
Parece razonable. Pero (parafraseando a Bill Simmons)… ¿Estamos seguros de que los suplementos de vitamina D realmente sirven para algo?
Lo que hemos aprendido de los experimentos con personas
La vitamina D se ha probado en ensayos aleatorios. En muchos. Y los resultados son rotundamente decepcionantes. Hemos estudiado la administración de suplementos de vitamina D para casi cualquier enfermedad crónica que se pueda imaginar. Y a pesar de estudiar miles de pacientes, hay básicamente cero que señalen beneficio.
Los estudios son todos neutrales; el autor ha escrito antes sobre esto. Eso ciertamente no prueba que la vitamina D no haga nada. Pero en algún momento uno esperaría que hubiera una tendencia hacia algo bueno si la suplementación con vitamina D fuera realmente importante. Y los datos que tenemos ciertamente sugieren que la mayoría de los suplementos de vitamina D son una pérdida de dinero.
El problema de las medidas indirectas (proxy en el original)
Entonces, ¿cómo se explica la desconexión entre los estudios observacionales y los ensayos aleatorizados? Es fácil: la vitamina D no es la causa de la buena salud. Es un indicador de buena salud.
Las personas que tienen niveles más altos de vitamina D también tienden a:
-Pasar más tiempo al aire libre.
-Seguir una dieta mejor.
-Hacer más ejercicio
-Tener menos grasa corporal
-Dormir mejor
-Tienen menos enfermedades crónicas
En otras palabras, tienen estilos de vida más saludables. Y unos mejores niveles de vitamina D son solo el resultado de ese comportamiento saludable. Al fin y al cabo, a nadie le importa si sus niveles de vitamina D son asombrosos; nos importa si contraemos cáncer o enfermedades cardíacas. Por desgracia, a pesar de todos los estudios sobre este tema, no se ha planteado la pregunta de investigación correcta.
No hemos estudiado la vitamina D de la forma correcta.
Antes de descartar la vitamina D por completo, tenga en cuenta las limitaciones: ninguno de estos estudios se diseñó para responder a la pregunta de si corregir una deficiencia (o de alcanzar un nivel objetivo específico) previene alguna enfermedad. Y muchos de estos ensayos incluyeron a personas que, para empezar, ni siquiera eran deficientes.
Si quiere probar si corregir la deficiencia de vitamina D es importante, debería:
- Inscribir solo a personas que realmente sean deficientes.
- Asignarlos aleatoriamente a placebo frente a suplementos.
- Ajustar la dosis en función de los niveles sanguíneos para alcanzar un objetivo específico.
- Realizar un seguimiento de los resultados a lo largo del tiempo (ataques al corazón, cáncer, fracturas, infecciones, mortalidad).
Ese estudio no se ha hecho realmente de forma rigurosa. ¿Por qué no se ha hecho? Porque sería caro, llevaría mucho tiempo y requeriría dosis individualizadas y análisis de sangre frecuentes. Así que estamos atrapados en el limbo: suficientes dudas para cuestionar el bombo publicitario, pero no suficientes pruebas para responder a la pregunta principal con algún nivel de confianza.
Las guías de práctica clínica reconocen la falta de pruebas
El Grupo de Trabajo de Servicios Preventivos de EE.UU. (USPSTF) se encoge de hombros. No recomiendan el cribado rutinario de la deficiencia de vitamina D en adultos asintomáticos. No porque piensen que no es importante, sino porque las pruebas son demasiado limitadas para guiar una acción definitiva.
Se trata de una admisión bastante notable si se piensa en lo extendidas que se han vuelto las pruebas y la administración de suplementos. Las directrices de la Sociedad de Endocrinología me resultan extrañas: sugieren que no tiene sentido hacer pruebas de detección de vitamina D, pero básicamente sugieren que todo el mundo debería tomarla. Si quiere leerlas usted mismo, puede echar un vistazo aquí.
Su perspectiva abarca algunas ideas diferentes y algo contradictorias:
- No hacer pruebas porque no sabemos lo que realmente significa «deficiente».
- Pero también, ¿recomendamos la suplementación porque es barata y segura?
- Y no sabemos qué dosis o nivel objetivo realmente hace la diferencia.
Llámame loco, pero eso no suena como una orientación basada en la evidencia.
La importancia de un biomarcador
Cada vez que se plantea tomar un medicamento, un suplemento nutricional o, en realidad, cualquier molécula exógena, debería poder responder a la pregunta de «¿qué define el éxito de esta intervención?».
Lo bueno de la vitamina D es que tenemos una forma de hacer un seguimiento de su nivel. Eso hace que las decisiones sobre cómo van las cosas sean bastante sencillas. Podemos saber si usted es deficiente. Podemos saber si su dosis de suplemento corrige la deficiencia.
Como consecuencia, la vitamina D es en realidad bastante diferente de la mayoría de las decisiones sobre suplementos porque podemos medirla y cuantificar lo bien que está funcionando realmente la suplementación.
Lo que yo hago en la práctica
Esta es mi opinión práctica: No compruebo rutinariamente los niveles de vitamina D a menos que un paciente lo solicite. 1 Nunca he comprobado mi propio nivel de vitamina D. Si alguien se hace la prueba y tiene un nivel muy bajo, creo que es razonable administrar suplementos. Si alguien tiene osteoporosis, fragilidad, baja masa muscular o un alto riesgo de fractura, la suplementación con vitamina D probablemente tenga más sentido. La suplementación empírica no me parece que tenga mucho sentido, independientemente de lo que recomiende la Endocrine Society. Debe hablar con su médico sobre su situación personal, ya que la lectura de este boletín no establece una relación médico-paciente.2
No creo que sea probable que haya un beneficio para la persona promedio, especialmente si usted no está haciendo un seguimiento de los niveles y el ajuste de su dosis en respuesta a sus niveles. Si hubiera un gran beneficio de la suplementación a ciegas, ya lo habríamos visto.3
¿Y este es el mejor caso de uso de suplementos?
Lo sorprendente es que la vitamina D es uno de los suplementos más estudiados del mundo.
Tenemos:
– Un análisis de sangre medible
– Una intervención barata y ampliamente disponible
– Una base masiva de investigación
Y todavía no sabemos si ayuda. Entonces, ¿qué le dice eso acerca de todos los otros suplementos por ahí? Nattokinase. Rapamicina. NAD. Athletic Greens. La lista continúa. La mayoría de ellos no tienen un solo ensayo aleatorio de alta calidad que realmente haga la pregunta clínica correcta. Y sin embargo, la gente está gastando cientos de dólares al mes en estas cosas.
¿Por qué es importante?
Cuando no disponemos de investigaciones de alta calidad, nos quedamos con suposiciones, vibraciones y extrapolaciones. Abrimos la puerta a las personas influyentes, las empresas de suplementos y el ruido pseudocientífico. Y a la gente le resulta cada vez más difícil averiguar qué es lo que realmente importa.
Por eso creo que la vitamina D es el ejemplo perfecto de lo poco que sabemos realmente en materia de bienestar y de la claridad que aún necesitamos.
La semana que viene escribiré sobre cómo sería un programa de investigación sobre el bienestar real y riguroso. La llamaré la lista de deseos «Make America Healthy Again».
Y hasta que no dispongamos de la investigación adecuada, creo que la pregunta que realmente hay que hacerse cuando se gasta dinero en cualquiera de estas cosas es: ¿tengo realmente alguna idea de lo que esto está haciendo realmente por mí?
1- Ordenaré casi cualquier prueba que solicite un paciente, a menos que piense que la prueba es arriesgada, descabellada o que puede informar erróneamente.
2- Y como este boletín no forma parte de mi práctica de la medicina, tengo por norma no responder a preguntas personales sobre el riesgo de ningún individuo en respuesta a lo que escribo aquí.
3 Tenga en cuenta que la biología es complicada: – hacemos vitamina D a partir del colesterol, pero hay bastantes intermediarios en el camino y no tenemos ni idea de cómo (o si) es importante tener esos intermediarios en equilibrio con los niveles activos de vitamina D.
Los mitos de la privatización del NHS: un comentario sobre los factoides, los zombis políticos y los errores de categorización.
Traduccion de Iliffe S, Bourne R. The myths of NHS privatisation: a commentary on factoids, policy zombies and category errors. Journal of the Royal Society of Medicine. 2021;114(12):578-580. doi:10.1177/01410768211049807
En noviembre de 2020, «Defend Our NHS Wirral» (DONWirral) anunció «El fin del NHS», informando de que en abril de 2021 el NHS (National Health Service, que se podría trasladar al caso español por sanidad pública española al no existir un Servicio Nacional de Salud español como tal, sino un sistema nacional de salud descentralizado en 17 servicios de salud autonómicos) sería sustituido por 42 «sistemas de atención integrada» (ICS) regionales1. En junio de 2021, con el NHS continuando atendiendo a pacientes, realizando operaciones y pagando al personal, la predicción de DONWirral se actualizó: «En abril de 2022, nuestro servicio nacional de salud desaparecerá y será sustituido por 42 «sistemas de atención integrada», cada uno de ellos bajo el control cada vez mayor de grandes corporaciones (incluidas las compañías de seguros médicos estadounidenses».
La desaparición del NHS tal y como lo conocemos se lleva pronosticando desde hace décadas, empezando por los temores de Bevan en 1951 de que el NHS fuera mutilado por la legislación. En las elecciones generales de 1997, el Partido Laborista afirmó en varias ocasiones que solo quedaban siete días o 24 horas para salvar el NHS. 2
También se pronosticó su muerte inminente en 2001, en 2012 con la Ley de Salud y Asistencia Social, y durante las elecciones generales de 2015, cuando el Partido Laborista afirmó que el NHS se volvería «irreconocible» si ganaban los conservadores; estos ganaron y no fue así. Se ha construido toda una industria en torno a profecías apocalípticas, pero ni la muerte ni la mutilación se han producido.
Cuando las ideas se aceptan como hechos aunque no sean ciertas, se convierten en factoides. Los factoides son suposiciones o especulaciones que se repiten tan a menudo que se consideran ciertas.3 La inminente desaparición del NHS es uno de esos factoides.
Miedo a la privatización
Klein pregunta: ¿Qué tiene 4 el NHS que provoca excesos y confusión lingüística, profecías apocalípticas y obituarios prematuros? ¿Y tiene importancia esta dramaturgia?
Su respuesta es:…
Precisamente porque el NHS es una institución nacional tan apreciada, los políticos de la oposición… tienen un incentivo para exagerar sus defectos. Los profesionales del NHS hacen lo mismo. Dado que los profesionales del NHS no pueden abandonarlo fácilmente, deben utilizar su voz para defender la necesidad de más recursos y menos presión. ¿Qué mejor manera de defender esta causa que insistir en las deficiencias y los fallos?
El NHS evoluciona a través de una sucesión de crisis —fallos exagerados— que suelen resolverse con recursos adicionales. Salvar el NHS es una respuesta inadecuada a una crisis fabricada para obtener beneficios. Salvar el NHS es una política zombi, una idea intelectualmente muerta y fallida que, sin embargo, persiste. 5
Detrás de la retórica apocalíptica se esconde la insistencia en que se está traicionando la verdadera naturaleza del NHS. El jardín del Edén de Bevan ha sido profanado y nos encontramos en un mundo maniqueo en el que el bien lucha contra el mal. 5 Esto concuerda con la crítica de Swift 6sobre la creencia de que existe una amplia pero oculta conspiración de fuerzas oscuras que actúan en contra del NHS.
Greer respondió a las preguntas de Klein sobre la retórica y el drama. 7Las predicciones sobre la muerte del NHS son de esperar en la política, siempre y cuando el NHS sea lo suficientemente tangible y popular como para que funcionen. Esta es la paradoja del NHS: cuanto más fuerte y popular es el NHS, más se le presenta como débil y en riesgo de fracasar o de ser capturado por el comercio.
Significados de la privatización
Las definiciones y operacionalizaciones* de «privatización» suelen ser implícitas, poco claras y contradictorias, lo que da lugar a múltiples concepciones contrapuestas. El espectro de definiciones abarca desde un enfoque estrecho y unidimensional centrado en la transferencia de activos del sector público al privado, hasta modelos multidimensionales que incluyen la prestación, la financiación y la regulación. 8 El primero es fácil de entender: las instalaciones y los servicios del NHS se venden a organizaciones comerciales. Aparte de la venta de terrenos, no se han vendido activos del NHS al sector privado.
Las definiciones más complejas confunden la «privatización» con los mecanismos de mercado introducidos para incentivar el cambio. Esta confusión sigue el uso que hacía el difunto Zigmunt Bauman de la palabra «privatizar» como abreviatura del mercado sanitario competitivo que mercantiliza los servicios y la mano de obra. 9 Desde esta perspectiva, las características que podrían formar parte de la privatización o ser favorables a ella se convierten en privatización, un hecho. Introducir mecanismos de mercado como los indicadores de rendimiento no es lo mismo que vender recursos de propiedad pública; creer que lo es constituye un error de categorización. 10
Otras definiciones complejas incluyen los modelos de economía mixta del bienestar, que tienen en cuenta cómo y quién presta, financia y regula los servicios. 6 Aunque existen controversias sobre cuándo comenzó la «privatización», el modelo de economía mixta del bienestar deja claro que las relaciones entre el sector público y el privado se integraron en la estructura del NHS desde su fundación. El sector público del NHS es un mito, una narrativa colectiva que es falsa. Nuestro servicio sanitario de economía mixta real ha estado en crisis de una forma u otra durante gran parte de su historia. 11
Si las relaciones entre el sector público y el privado son intrínsecas al funcionamiento del NHS, mecanismos como la subcontratación pueden ser inofensivos. Al fin y al cabo, el NHS lleva subcontratando servicios de medicina general (así como los de dentistas, ópticos y farmacéuticos) desde 1948. De hecho, el crecimiento de la subcontratación al sector privado ha sido escaso a pesar del impulso a la «privatización» incorporado en la Ley de Salud y Asistencia Social de 2012.
En 2006/2007, el 2,8 % del gasto del NHS se destinó a proveedores privados, aumentando al 4,4 % en el último año completo del Nuevo Laborismo en el gobierno y al 4,9 % en el primer año de la coalición. Aproximadamente el 7,6 % del gasto de los ingresos del NHS en 2015/16 se destinó a la compra de asistencia a proveedores privados.12 En los tres años transcurridos desde entonces hasta la pandemia de COVID-19, el gasto privado se estancó, y el gasto combinado no perteneciente al NHS de los comisionados y los fideicomisos fue inferior al 8 %.13 El director ejecutivo del NHS predijo en 2015 que era poco probable que la proporción del trabajo del NHS que se destinaba al sector privado aumentara más allá de «los márgenes».14 Se ha demostrado que tenía razón.
La difícil situación del Partido Laborista
Los gobiernos del Nuevo Laborismo entre 1997 y 2010 fomentaron la externalización de algunos servicios del NHS y el uso de proveedores privados de cuidados intensivos, especialmente cuando se trataba de reducir los tiempos de espera. La estrategia del Nuevo Laborismo consistía en restar importancia al aspecto de servicio del NHS (su estructura, organización y procedimientos) con el fin de reforzar su carácter nacional (mejores experiencias y resultados para los pacientes). Para aquellos para quienes el servicio era crucial para la identidad del NHS, el énfasis del Nuevo Laborismo en las características nacionales parecía una traición y alimentaba la creencia de que existía una conspiración entre los partidos para acelerar la desaparición del NHS.
Los sindicatos (incluida la BMA y los niveles inferiores de la dirección del NHS) tienden a centrarse en el servicio, mientras que los organismos profesionales, como los Royal Colleges, y el público se centran más en la calidad de la atención, es decir, en lo nacional. Las organizaciones que defienden el NHS están muy influenciadas por los profesionales del servicio, de ahí su preocupación por los procesos y no por las personas. Esta «captura del proveedor» es habitual en las organizaciones de la sociedad civil y también supone un problema para el Partido Laborista, que necesita adoptar una postura nacional.
Conclusiones
La subcontratación puede beneficiar a los pacientes del NHS cuando los contratistas privados cuentan con recursos (incluidos conocimientos técnicos), competencias o una flexibilidad de los que carece el NHS. 3 El verdadero debate sobre la escala y la naturaleza de la subcontratación debe centrarse sin duda en la capacidad de gestión del NHS para garantizar la rentabilidad y la prestación de un buen servicio, y no en la supuesta naturaleza corrosiva de la privatización (un hecho sin fundamento). Como dijo un médico generalista del NHS:
La externalización fragmentada de los servicios… no refleja un plan maquiavélico subyacente para socavar la propiedad pública del servicio, pero estos debates pueden impedirnos ver el panorama general… qué tipo de servicio proporcionará al país los mejores resultados en materia de salud. 15
Powell resume la situación del NHS antes de la COVID-19: 8
Después de casi tres décadas de pesimismo, ¿qué tenemos? Un NHS que sigue prestando un servicio universal, gratuito en el momento de su uso, y que está tan lejos del sistema de seguros al estilo estadounidense como cualquier otro servicio sanitario del planeta.
Klein añade: «Las discusiones sobre la verdadera naturaleza del NHS son, en el mejor de los casos, un lujo y, en el peor, una distracción del debate sobre los problemas y las decisiones que nos esperan».
* La operacionalización es el proceso de transformar conceptos abstractos en observaciones medibles y cuantificables, permitiendo a los investigadores investigar ideas que no son directamente observables, como la ansiedad o la espiritualidad, a través de la definición de variables y la selección de indicadores.
La paradoja generalista-especialista de la IA médica
Traducción de The Generalist–Specialist Paradox of Medical AI por V. L. Murthy, M.D., Ph.D., publicado en NEJM-AI Editorial: https://nejm.ai/4nm6054.
Resumen: Los rápidos avances en las herramientas médicas de IA han permitido que las herramientas de software funcionen de manera similar o mejor que muchos expertos en tareas tradicionalmente realizadas por especialistas médicos, como la interpretación de electroencefalogramas por parte de neurólogos. Por el contrario, las herramientas de IA médica han mostrado un progreso más lento para lograr la equivalencia práctica con los médicos generalistas fuera de entornos altamente controlados, por ejemplo, cuando se enfrentan a preguntas de examen de junta simuladas y viñetas clínicas. Esta divergencia se reconoce como la paradoja generalista-especialista de la IA médica y tiene causas multifactoriales y, si persiste, tendrá amplias implicaciones para la medicina, la formación y la política.
En este número de NEJM AI, Li y sus colegas describen un avance significativo en la interpretación de los datos del electroencefalograma (EEG) para la identificación de descargas epileptiformes o «picos».1
Los autores describen el desarrollo y la rigurosa validación de SpikeNet2, un modelo de aprendizaje profundo de última generación que no solo puede identificar los picos distintivos de la epilepsia, sino que también puede clasificar trazados EEG completos como positivos o negativos con una precisión equivalente o superior al 68% de los expertos. El estudio tiene muchas fortalezas notables, incluida una gran base de datos de capacitación de dos centros médicos académicos y dos conjuntos de datos independientes utilizados exclusivamente para la evaluación. El estándar de oro fue el consenso de ocho expertos, y el comparador fue un grupo de 24 especialistas, lo que permitió contextualizar el rendimiento de la nueva herramienta de IA en relación con los humanos.
Este estudio amplía el espectro de campos en los que las herramientas de IA han igualado o superado el rendimiento humano para incluir una prueba diagnóstica clave normalmente interpretada por los neurólogos, que se suma a la interpretación de los cardiólogos de los electrocardiogramas 2, 3y ecocardiogramas 4, 5 y a la interpretación de los radiólogos de las radiografías 6, 7, 8y las imágenes de tomografía computarizada.9 Cientos de herramientas de IA ya han recibido la autorización de la Administración de Alimentos y Medicamentos de EE. UU., con un gran número en campos de especialidades médicas. No obstante, aunque se sigue avanzando a un ritmo rápido, muchas de estas herramientas se centran únicamente en determinados aspectos de la interpretación de las pruebas. Es importante destacar que las herramientas más recientes se han centrado en generar interpretaciones integrales de pruebas especializadas.10
Por el contrario, los avances en las herramientas de IA para fines médicos generales están avanzando, pero parece menos probable que alcancen el nivel de expertos de manera inminente.11 Aunque varias herramientas de IA han demostrado un rendimiento excelente, comparable al de los médicos titulados, en los exámenes estandarizados utilizados para evaluar a estos y a médicos en formación, la importancia de esto sigue siendo discutible.12
¿Qué explica esta aparente paradoja de un rendimiento a nivel experto en tareas especializadas, pero solo un rendimiento justo en tareas médicas generales?
En primer lugar, es posible que las tareas de los expertos parezcan inescrutables para los no expertos debido a las empinadas curvas de aprendizaje y a las estructuras de datos inusuales. Las tareas especializadas pueden ser más estructuradas y, por su naturaleza, estar estrictamente definidas. La mayor inversión en tecnología de la información realizada durante décadas para acelerar los flujos de trabajo de los especialistas altamente remunerados puede haber dado lugar a mayores conjuntos de datos estructurados para la formación y la validación. Quizás, lo más importante, mucho de lo que sucede en el encuentro médico general puede no estar capturado en el registro formal. Las expresiones faciales, el tempo y el tenor de las conversaciones, los gestos, la apariencia y otros factores rara vez se registran, aunque esto puede evolucionar con el despliegue cada vez mayor de herramientas de documentación basadas en modelos de lenguaje ambiental. Tener un panel de expertos readjudicando ciegamente una sola visita a la clínica sin duda sería un desafío.
En consecuencia, es posible que estemos entrando en una era de paradoja de la IA médica generalista y especializada, en la que la IA avanza más rápidamente en la realización de tareas para las que los humanos requieren especial En términos más generales, es concebible que, con el tiempo, la mayoría de las tareas cognitivas que suelen realizar los especialistas médicos puedan ser realizadas suficientemente bien por los generalistas, redefiniendo los límites entre las diferentes especialidades médicas y, quizás aún más impactante, volviendo a enfatizar el papel de la atención primaria. Sin duda, es probable que las herramientas de IA generalistas también acaben teniendo un gran impacto en la medicina clínica. Sin embargo, si continúan rezagados con respecto a las herramientas especializadas, las implicaciones para la formación, las inversiones y las políticas pueden ampliarse, motivando la reorganización de las becas de especialidad y la repriorización y la reingeniería de las residencias generalistas.
Referencias
1. Li J, Goldenholz DM, Alkofer M, et al. Expert-level detection of epileptiform discharges on short and long time scales. NEJM AI 2025;2(7). DOI: 10.1056/AIoa2401221.
2. Al-Zaiti SS, Martin-Gill C, Zègre-Hemsey JK, et al. Machine learning for ECG diagnosis and risk stratification of occlusion myocardial infarction. Nat Med 2023;29:1804-1813. DOI: 10.1038/s41591-023-02396-3.
3. Mayourian J, La Cava WG, de Ferranti SD, et al. Expert-level automated diagnosis of the pediatric ECG using a deep neural network. JACC Clin Electrophysiol 2025; 17 de marzo (Epub ahead of print). DOI: 10.1016/j.jacep.2025.02.003.
4. He B, Kwan AC, Cho JH, et al. Blinded, randomized trial of sonographer versus AI cardiac function assessment. Nature 2023;616:520-524. DOI: 10.1038/s41586-023-05947-3.
5. Elias P, Poterucha TJ, Rajaram V, et al. Deep learning electrocardiographic analysis for detection of left-sided valvular heart disease. J Am Coll Cardiol 2022;80:613-626. DOI: 10.1016/j.jacc.2022.05.029.
6. Liu Y, Liu W, Chen H, et al. Artificial intelligence versus radiologist in the accuracy of fracture detection based on computed tomography images: a multi-dimensional, multi-region analysis. Quant Imaging Med Surg 2023;13:6424-6433. DOI: 10.21037/qims-23-428.
7. Wu JT, Wong KCL, Gur Y, et al. Comparison of chest radiograph interpretations by artificial intelligence algorithm vs. radiology residents. JAMA Netw Open 2020; 3:e2022779. DOI: 10.1001/jamanetworkopen.2020.22779.
8. Plesner LL, Müller FC, Nybing JD, et al. Autonomous chest radiograph reporting using AI: estimation of clinical impact. Radiology 2023;307:e222268. DOI: 10.1148/radiol.222268.
9. Rajpurkar P, Acosta JN, Dogra S, et al. a2z-1 for multi-disease detection in abdomen–pelvis CT: external validation and performance analysis across 21 conditions. December 17, 2024 (http://arxiv.org/abs/2412.12629). Preprint.
10. Vukadinovic M, Tang X, Yuan N, et al. EchoPrime: a multi-video view-informed vision-language model for comprehensive echocardiography interpretation. October 13, 2024 (http://arxiv.org/abs/2410.09704). Preprint.
11. Takita H, Kabata D, Walston SL, et al. A systematic review and meta-analysis of diagnostic performance comparison between generative AI and physicians. NPJ Digit Med 2025; 8:1-13. DOI: 10.1038/s41746-025-01543-z.
12. Raji ID, Daneshjou R, Alsentzer E. It’s time to bench the medical exam benchmark. NEJM AI 2025;2(2). DOI: 10.1056/AIe2401235.
El impacto de las definiciones de enfermedad en el sobrediagnóstico
Traducción de The Impact of Definitions of Disease on Overdiagnosis. Tikkinen KAO, Halme ALE, Guyatt GH, Glasziou P. JAMA Intern Med. 2025 Jun 9. doi: 10.1001/jamainternmed.2025.1727.
El concepto y la definición de enfermedad influyen tanto en la práctica clínica como en la salud pública. La Organización Mundial de la Salud ha definido la salud, pero no ha definido la enfermedad. El concepto contemporáneo de enfermedad surge de la biología, pero está influenciado por factores sociales, culturales y económicos. Las definiciones son importantes, ya que la forma en que etiquetamos una afección puede determinar cómo la sociedad percibe, gestiona y apoya a los pacientes. La ampliación continua de los criterios de enfermedad puede reducir el infradiagnóstico y aumentar la atención adecuada. Sin embargo, a menudo conlleva el riesgo de sobrediagnóstico, lo que provoca un tratamiento excesivo y una atención de bajo valor. Esto, en última instancia, amenaza la sostenibilidad de la atención sanitaria.
Existe un desacuerdo significativo sobre lo que constituye una enfermedad.1 Las diferencias en la forma de conceptualizar las enfermedades influyen en los cambios en los criterios que las definen. Desde un punto de vista naturalista, las enfermedades son desviaciones objetivas y perjudiciales del funcionamiento normal del cuerpo. Por el contrario, una perspectiva constructivista hace hincapié en las normas sociales y los intereses económicos que impulsan nuestras conceptualizaciones. El síndrome de fatiga crónica, la fibromialgia y la condición post-COVID-19 son ejemplos de enfermedades difíciles de delimitar porque sus fundamentos biológicos siguen siendo inciertos.
En presencia de tal incertidumbre, los criterios de enfermedad pueden evolucionar con el tiempo, dando lugar periódicamente a nuevas afecciones. Pueden surgir nuevas enfermedades, por ejemplo, a partir de nuevas causas (COVID-19), avances en las tecnologías de diagnóstico (cánceres en fase inicial) o un impulso consciente (síndrome de fatiga crónica).2 Por otro lado, los criterios para las enfermedades existentes pueden evolucionar, como ha sido el caso de la diabetes desde la década de 1960.3 La psiquiatría ha experimentado muchos cambios de este tipo, ya que cada revisión del Manual diagnóstico y estadístico de los trastornos mentales [Diagnostic and Statistical Manual of Mental Disorders en el original] ha añadido afecciones y cambiado los criterios para las afecciones establecidas. Los comités que definen los umbrales de las enfermedades suelen ampliar las definiciones, lo que aumenta la población etiquetada como portadora de una enfermedad concreta. Para garantizar que las directrices se basen en la evidencia, sean prácticas y sostenibles, los comités deben incluir no solo a expertos de subespecialidades específicas, sino también a generalistas, médicos de atención primaria y otros profesionales sanitarios que probablemente comprendan mejor las limitaciones del mundo real, así como a pacientes colaboradores.
Cada persona define su salud de forma individual, y esta percepción puede diferir de la evaluación de un médico. Algunas personas se consideran sanas a pesar de padecer patologías graves, mientras que otras se consideran enfermas incluso en ausencia de anomalías identificables. Una encuesta poblacional reveló diferencias considerables en la percepción de lo que constituye una enfermedad entre legos, médicos, enfermeras y miembros del parlamento. 1 De las 60 afecciones encuestadas, solo 12 (20 %), como la diabetes y la neumonía, fueron consideradas enfermedades por al menos el 80 % de los encuestados. Por el contrario, 5 (8 %), entre ellas el envejecimiento y la homosexualidad, no fueron consideradas enfermedades por al menos el 80 % de los encuestados. En la mayoría de las afecciones, incluidas la disfunción eréctil, la adicción a las drogas y la menopausia, existían discrepancias importantes. Los médicos eran más propensos que los legos a calificar las afecciones como enfermedades, lo que probablemente refleja su enfoque en los mecanismos fisiopatológicos.
Aunque prestar atención a la perspectiva del paciente es clave para una atención clínica adecuada, basarse únicamente en las perspectivas individuales para definir las enfermedades puede resultar insuficiente. Las ganancias secundarias, como la compensación económica, junto con las campañas publicitarias que exageran la gravedad percibida de afecciones comunes (como el síndrome del ojo seco 4 o el síndrome de vejiga hiperactiva 5), pueden influir en la percepción de la enfermedad. El estigma social puede contribuir aún más a reforzar estas percepciones.
Impulsada por el mercantilismo, la publicidad directa al consumidor y la búsqueda de la salud perfecta —una cultura de «cuanto más, mejor»—, la medicina moderna ha fomentado una cultura de sobrediagnóstico y sobretratamiento. Para evitar este enfoque perjudicial, los médicos deben permanecer alerta ante las influencias comerciales y sociales y practicar la toma de decisiones compartida, equilibrando los valores de los pacientes con los umbrales de enfermedad basados en la evidencia. Recursos como la serie «Less is More» (Menos es más) de JAMA Internal Medicine⁶, la campaña internacional «Choosing Wisely» (Elegir con prudencia)⁷ y la serie «Too Much Medicine» (Demasiada medicina) de The BMJ⁸ pueden proporcionar una valiosa orientación.
La medicalización, es decir, el planteamiento de cuestiones no médicas en términos médicos, conduce fácilmente al uso excesivo de pruebas y tratamientos con pocos beneficios, pero con daños y costes significativos. El sobrediagnóstico, relacionado con la medicalización, etiqueta como enfermedades afecciones que nunca habrían causado síntomas ni acortado la vida. Los programas de detección del cáncer suelen detectar tumores de crecimiento lento que nunca habrían causado daño, lo que da lugar a programas de vigilancia activa que consumen muchos recursos y a tratamientos innecesarios. Como resultado, el impacto de las pruebas de detección en la mortalidad general de muchos tipos de cáncer, incluidos el de mama y el de próstata ,9 sigue siendo incierto. El aumento de la sensibilidad de las técnicas de imagen puede incrementar la detección de anomalías incidentales en articulaciones, discos y vasos sanguíneos que tal vez sería mejor no investigar. Los avances en inteligencia artificial y pruebas genéticas también pueden contribuir al sobrediagnóstico.
Los cambios en los umbrales de diagnóstico de afecciones como la hipertensión, la diabetes y la osteoporosis reflejan una tendencia a ampliar las definiciones de las enfermedades, lo que aumenta la población etiquetada como enferma. Por ejemplo, la ampliación de los criterios para la diabetes gestacional ha duplicado su prevalencia sin mejorar los resultados de salud materna o neonatal.10 Si bien es legítimo medir y tratar factores de riesgo como la hiperlipidemia, la hipertensión y la hiperglucemia, la reducción de los umbrales de diagnóstico puede conducir a un sobrediagnóstico, un sobretratamiento y un aumento drástico de la prevalencia en los sistemas de salud que ya luchan por su sostenibilidad (Tabla). En psiquiatría, la ampliación de los criterios conlleva el riesgo de patologizar comportamientos normales, como redefinir la timidez como trastorno de ansiedad social o la inquietud cotidiana como trastorno por déficit de atención e hiperactividad. Estas definiciones ampliadas pueden dar lugar a un uso problemático de los medicamentos y a etiquetados perjudiciales.
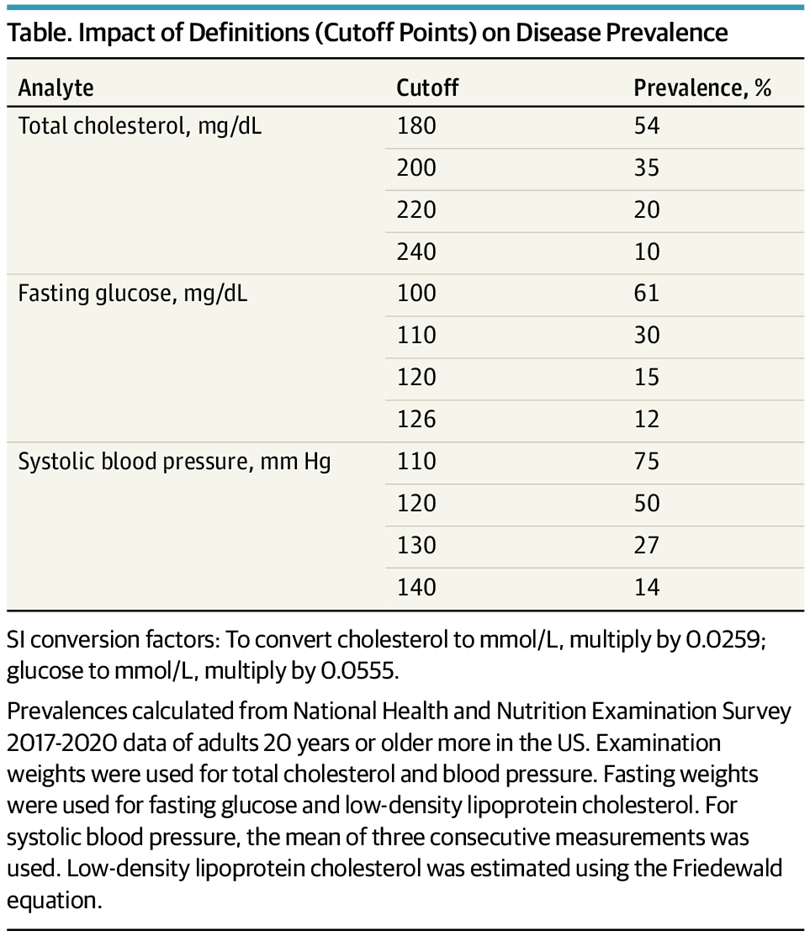
Si bien reconocer más afecciones como enfermedades puede mejorar el acceso a los tratamientos, también aumenta la posibilidad de que las personas con variaciones manejables de la vida normal lleguen a considerarse enfermas. Las etiquetas de enfermedad pueden empeorar las perspectivas profesionales, especialmente cuando los diagnósticos afectan al seguro o al empleo. Destinar recursos a personas esencialmente sanas también conlleva costes de oportunidad, como el retraso en la atención a quienes más la necesitan. Se trata de un problema mundial, ya que la ampliación de las pruebas de detección, las técnicas modernas de diagnóstico por imagen y los incentivos económicos sesgados contribuyen al sobrediagnóstico y al sobretratamiento tanto en los países de ingresos altos como en los de ingresos bajos y medios. Para combatir estos problemas, los investigadores deben dar prioridad a los estudios que evalúen si unas definiciones más amplias de las enfermedades se traducen en mejores resultados para los pacientes o simplemente en más recetas y procedimientos.
La evolución de la definición de enfermedad da forma a la atención clínica y la salud pública, a menudo medicalizando las variaciones normales de la vida y contribuyendo al sobrediagnóstico. Los médicos deben discernir si los síntomas se deben a afecciones tratables o forman parte de la vida normal, asegurándose de que los diagnósticos mejoren los resultados de salud y la calidad de vida. El reto global de definir la enfermedad subraya la necesidad de equilibrar un acceso más amplio al tratamiento médico con la evitación de la medicalización perjudicial y el uso ineficiente de los recursos.
Publicado en línea: 9 de junio de 2025
doi:10.1001/jamainternmed.2025.1727
Ternura clínica
por Mercedes Pérez Fernández y Juan Gérvas. Médicos generales jubilados, Equipo CESCA, Madrid (España)
Introducción
La ternura es ese sentimiento que nos pone “tiernos” ante el amor y el dolor, una conmoción interior que nos une entrañablemente a quien amamos o/y a quien sufre, un estado de ánimo que nos predispone a la ayuda, una maleabilidad para “deformarnos” con facilidad y adaptarnos a quien nos necesita con cordialidad apropiada a la situación. Ternura es lo opuesto a crueldad, dureza, frialdad, indiferencia y maldad pues implica trato digno y respetuoso. En la consulta, la ternura pone al Otro en el centro de nuestro corazón para dar la mejor respuesta clínica posible.
La ternura es parte de la espiritualidad que nos hace vibrar a los humanos, espiritualidad como sentimiento general que responde a lo que el ser humano no logra comprender: la existencia de su propia vida y del universo, el amor y la amistad en su profundidad, la conciencia de libertad, la inevitabilidad del sufrimiento y de la muerte, el ser grupal y personal, la angustia vital, etc. Como tal sentimiento también conlleva conmoción, y muchas veces recogimiento y meditación.
Atención clínica armónica
En nuestra opinión, hay al menos tres claves para prestar una atención clínica armónica (clemente, segura y sensata):
- Comprender y aceptar que el objetivo sanitario no es disminuir morbilidad y muertes en general, sino la morbilidad y mortalidad innecesariamente prematura y sanitariamente evitable (MIPSE).
- Promover que los profesionales ejerzan con dos éticas sociales fundamentales, la de la negativa y la de la ignorancia. Y
- Tener en la práctica clínica compasión, cortesía, piedad y ternura con los pacientes y sus familiares, con los compañeros, con los superiores y con uno mismo.
Compasión
Tener compasión del paciente y de sus familiares es entender su sufrimiento y desear ayudar a resolverlo. La compasión va más allá de la empatía, pues ésta es una forma de inteligencia, de capacidad cognitiva, de «entender inteligentemente», mientras la compasión se refiere a un nivel más básico, de solidaridad ante el sufrimiento. La compasión es un sentimiento, no un conocimiento.
Cortesía
Trabajar con cortesía es respetar las buenas costumbres, según la cultura y situación del paciente. Por ejemplo, no es la misma la cortesía con un niño que con un anciano, ni con una adolescente a la que se conoce desde que nació que con una adolescente extranjera en su primera consulta. Pero en todos los casos hay que buscar que el paciente se sienta cómodo y relajado, con libertad para expresarse al ser tratado con la deferencia apropiada. Cortesía es en parte etiqueta, dar la mano o tratar de usted al anciano, por ejemplo, pero como una forma de expresar reconocimiento, no como mecanismo para establecer barreras.
Piedad
Trabajar con piedad es reconocer el impacto del sufrimiento en el paciente y sus familiares y tener conmiseración. La enfermedad cambia el curso de la vida de los pacientes. Ser enfermo es volverse frágil, es perder la integridad física y/o mental que caracteriza al ser humano. La piedad permite tener clemencia, entender lo que significa la enfermedad en el devenir personal, familiar, laboral y social del paciente. La piedad es también importante con los compañeros, y con uno mismo, pues enfrentarse al sufrimiento, el dolor y la muerte de los pacientes no es fácil, y cambia y afecta a los médicos en formas a veces sutiles, a veces evidentes. Al trabajar con piedad se reconoce ese constante impacto del sufrimiento y se cumplen más fácilmente los deberes, que implican compromiso y exigencia ética y profesional. La piedad se demuestra, por ejemplo, en las consultas en las que el paciente llora, y en general en las «consultas sagradas».
Ternura
Trabajar con ternura es tener una actitud de reconocimiento del «Otro» (paciente y sus familiares) como humano doliente, que precisa de un afecto y delicadeza especiales. Es, en un ejemplo, dar la mano (por cortesía), pero dar un apretón cálido, que diga «aquí estoy, tengo formación y capacidad para ayudarle a seleccionar la mejor alternativa y, además, para hacerlo con cercanía, sencillez y sinceridad, con el calor de un humano que identifica a otro humano que sufre». Equivocadamente, la ternura sólo suele esperarse y/o exigirse en las relaciones amorosas, pero justo el paciente y sus familiares necesitan amor y ternura a chorro, y negarlo es un error. El médico que trabaja con ternura, sin darse cuenta, pone buen cemento que liga sus decisiones clínicas a las expectativas de los pacientes y, por consecuencia, tiene mayor probabilidad de éxito terapéutico.
Algunos ejemplos de ternura en la clínica:
Cuando el paciente responde a la pregunta casi de rutina, al iniciar una historia clínica: “De qué murió su padre”. “De hambre”. Y rompe a llorar.
Cuando una chiquilla de 15 años asiste a la consulta con su hermana pequeña, de 12, que le da vergüenza venir con su madre, y el motivo es: “Pues ya ve, doctora, que dice que tiene los labios de la vulva malformados”. Y son normales.
Cuando tu paciente está muriendo y le has puesto en su casa la sedación terminal, que te agradece apretando la mano que le has dado, que no sueltas, conmovido, hasta que no se relaja.
Cuando viene la madre con su bebé, a presentártelo, tras un primer embarazo tormentoso, ya casi a los 50 años de edad.
Cuando la niña de 5 años te dice en la consulta: “De mayor yo también quiero ser doctora”.
Cuando en la calle te encuentras sentado en un banco a ese paciente que apenas viene, y sabes por su madre que ha tenido un ingreso forzado en psiquiatría, y al pararte a hablar con él se levanta y te abraza sonriendo: “Gracias por verme, doctor, la gente pasa y ni me mira”.
Cuando el anciano viene a la consulta “excesivamente” arreglado y el motivo de visita es: “Que me llevan a una residencia, doctora. Que no tengo ya sitio en la casa de mis hijos (mi casa, en realidad)”.
Cuando la señora de la limpieza cuida amorosamente las flores de tu consulta, y se lo agradeces: “¡Qué bonitas están las flores, gracias por cambiarles el agua cuando me olvido!” y te contesta: “¡Ya me gustaría a mí tener en casa un ramo como ese!”. Y se lo regalas, claro.
¡Son tantos los momentos de ternura, de ternura en la clínica, de ternura terapéutica que sana a profesionales y pacientes-familias!
Síntesis
La ternura es un modo de situarnos en la clínica, una forma desarmada de acompañar sin miedo, un valor esencial para estar sin más (ni menos), para cuidar y sanar en amor, dignidad y libertad.
Desde luego, “la ternura es para valientes«, porque es situarnos desde la debilidad, sabiendo que nos pueden herir”.
Mejorando la Coordinación entre Atención Primaria y Hospitalaria
No hacer en coordinación entre Atención Primaria y Atención Hospitalaria por Nuria Jiménez Olivas y Antonio Cabrera Majada. Especialistas en Medicina de Familia y Comunitaria en el Centro de Salud Daroca (Madrid)
Una propuesta presentada el 26 de noviembre de 2024 en estas jornadas de coordinación entre atención primaria y atención hospitalaria. La ponencia en formato audiovisual, tipo telediario, se inspiró en las sesiones formativas conjuntas que se desarrollan entre el Centro de Salud Daroca y las farmacias comunitarias de su zona desde el año 2017.
La coordinación entre atención primaria y atención hospitalaria tiene un inmenso margen de mejora. Estas propuestas de recomendaciones encuadradas en el «No Hacer» ofrecen pistas factibles para que progresen muchos aspectos, especialmente la continuidad asistencial coordinada que es un proceso de dos direcciones, en las que ambas deben ser homogéneas y simétricas.
No hacer en coordinación entre Atención Primaria y Atención Hospitalaria:
- No centrar la coordinación entre atención primaria y hospitalaria en establecer criterios de derivación a especialidades hospitalarias.
- No utilizar el concepto especialista para referirse únicamente a los facultativos de atención hospitalaria
- No emitir opiniones sobre el funcionamiento de las consultas de ámbitos en los que no ejercemos
- No hacer todas las jornadas de coordinación y reuniones (de grupos de trabajo entre atención hospitalaria y atención primaria) en instalaciones hospitalarias.
- No convertir las sesiones formativas en un canal de transmisión unidireccional desde el hospital a Atención Primaria.
- .No hacer grupos de coordinación entre atención hospitalaria y atención primaria únicamente con profesionales médicos
- No mantener sistemas de comunicación telemática unidireccionales donde no se pueda mantener un diálogo, más allá de pregunta por parte del emisor (AP) y la respuesta (Hospital)
- No excluir a los profesionales de atención primaria en la fase de diseño de proyectos de investigación que se desarrollarán conjuntamente en primaria y en el hospital
- No excluir la rotación en atención primaria en la formación de los especialistas hospitalarios
- No utilizar al paciente como transmisor de mensajes entre profesionales sanitarios.
De obligada lectura
En medicina hay libros o artículos de esos que te llevan a decir: “todo estudiante (o residente) debería leer”. Aunque la comprendo, a mí no me gusta la frase, es lógico que tu sorpresa o ilusión ante un buen trabajo te lleve a recomendarlo a generaciones venideras, pero esa «obligación» que impones, no es de recibo. Puede que el artículo no sea tan bueno, o el momento no sea el adecuado como lo fue para ti, es probable que esa persona a la que se lo dices, no lo necesite o no lo entienda en ese momento determinado. Seria mejor recomendar, e incluso recomendar solo a demanda del interesado. Solo en contadas ocasiones y conociendo al que crees que lo necesita, le puedes decir eso de “léete esto ¡chaval!”
Gracias a Juan Gérvas (una vez más) he llegado a este antiguo articulo que documenta y explica un hecho típico de la medicina generalista y que todos los que trabajamos en atención primaria deberíamos aprehender, ya que conocer casi todos lo conocemos. Se trata de eso que los bayesianos y evidenciologos llaman la probabilidad preprueba y cómo varía esta probabilidad según el entorno en el que trabajemos
Juan,lo aplica para ilustrar la peligrosidad de la desaforada afición de nuestros conciudadanos para acudir a los servicios de urgencias, y lo explica sencillo y bien. Da igual, casi nadie lo leerá y de los que lo hagan unos será para criticarlo sin misericordia por venir de quien viene, otros porque nunca entenderán, a pesar de su aparente formación intelectual, este sencillo problema de la masificación de las urgencias ambulatorias y el abuso de las hospitalarias.
Bien, pero hablemos del artículo. Se titula: Occurrence and clinical significance of overt blood loss per rectum in the general population and in medical practice (Frecuencia e importancia clínica de la pérdida manifiesta de sangre por recto en la población general y en la práctica médica) y el resumen traducido es este
Aunque la pérdida de sangre por el recto en medicina general es frecuente y no suele ser grave, puede ser el primer síntoma de un trastorno maligno colorrectal. Para determinar la incidencia y la importancia clínica de la pérdida evidente de sangre por el recto, se realizó una búsqueda bibliográfica en Medline. Se informó de que la incidencia de este síntoma en la población general era de aproximadamente 20 por 100 personas al año, la «incidencia de consulta de atención primaria» de aproximadamente seis por 1.000 y la incidencia de derivación a un especialista médico se estimó en aproximadamente siete por 10.000 al año. La importancia clínica del síntoma variaba en función de la población: el valor predictivo de la pérdida de sangre rectal manifiesta para una neoplasia maligna colorrectal se estimaba en menos de uno de cada 1.000 en la población general, aproximadamente dos de cada 100 en la práctica general y hasta 36 de cada 100 en pacientes derivados. Se desconoce cómo contribuye la manifestación de la hemorragia (y otros signos y síntomas) a la selección de pacientes en cada uno de estos estadios, dando lugar a probabilidades previas crecientes.
Juan Gérvas nos lo explica en este articulo :
En general la rectorragia es “inocente”, se debe a hemorroides o fisuras anales, y los pacientes lo suelen saber y manejar por sí mismos, sin consultar con el médico de cabecera y sin ir a urgencias. La probabilidad de que la rectorragia se deba a un cáncer del aparato digestivo es muy baja, del 1 por 1000.
Cuando los pacientes en ese estudio decidieron consultar con su médico de cabecera la probabilidad del cáncer subió al 20 por 1000. Es decir, los pacientes, si deciden consultar es porque “saben” que la rectorragia es distinta, que vale la pena la consulta, y sube a veinte por mil la probabilidad de cáncer, un ejercicio excelente de “auto-cuidado”, de “auto-selección”.
Después, cuando los médicos generales decidieron mandar a los pacientes con rectorragia a los especialistas focales, o a urgencias, la probabilidad de cáncer subió a 360 por 1000. Es decir, los médicos de cabecera seleccionaron a los que tenían mayor probabilidad de cáncer (en los que valía “la pena” el realizar más pruebas) y multiplicaron por 18 la probabilidad de cáncer de aparato digestivo. Así, de 1000 personas con rectorragia que a través del médico de cabecera llegaron a urgencias o especialistas focales, 360 tenían cáncer (640 no)
¿Se imagina si los pacientes con rectorragia de este estudio hubieran ido todos a urgencias hospitalarias o los especialistas “para estar tranquilos”, pruebas y más pruebas, daños sin sentido a 999 de cada 1000?
De todas formas, lo “recomendable” que no obligatorio, es cogerse el artículo completo en PDF con lápiz, «borra» y subrayador de colorines y estudiarlo en profundidad
Más información en El fundamento científico de la función de filtro del médico general del mismo autor y Mercedes Pérez Fernández
Romper las reglas para una mejor atencion sanitaria
Extracto de Breaking the Rules for Better Care de Berwick DM, Loehrer S, Gunther-Murphy C. JAMA. 2017 Jun 6;317(21):2161-2162. doi: 10.1001/jama.2017.4703 + pagina web de Institute for Healthcare Improvement + Leadership Alliance y sobre todo gracias a @conectantes que me hicieron buscar más información sobre este tema, en su podcast nº 235 se puede encontrar buenos comentarios sobre el asunto
Las cargas y la complejidad administrativas es una de las maneras más costosas de despilfarrar en sanidad. La burocracia merma la experiencia asistencial de los pacientes y restan tiempo y moral a los médicos y demás personal, impidiendo las interacciones de valor añadido. La revista JAMA publicó hace unos años un comentario sobre la iniciativa de una red de ejecutivos de hospitales y clínicas, empresas, gobiernos, asociaciones y organizaciones sin fines de lucro norteamericanas (Institute for Healthcare Improvement (IHI) Leadership Alliance) para estudiar los tipos y magnitud de este despilfarro en la primera línea asistencial.
Uno de los principios de “rediseño radical” que propone la Alianza es el de «Hacerlo fácil». Este exige la eliminación continua de las barreras administrativas que aportan poco o ningún valor a la asistencia, obstaculizan el trabajo de los médicos, frustran a pacientes y familiares y hacen perder tiempo y otros recursos.
En enero de 2016, esta Alianza (Alliance), declaró la «Semana de romper las reglas para mejorar la atención» (Breaking the Rules Week) . En este apartado de “romper las reglas”, la alianza se basó en la premisa de que las reglas y regulaciones existentes a menudo impiden que los profesionales brinden la mejor atención posible a sus pacientes. Al romper estas reglas, la alianza esperaba crear un sistema de atención médica más eficiente, efectivo y centrado en el paciente.
Las organizaciones participantes plantearon a su personal y pacientes una sencilla pregunta:
«Si pudiera interrumpir o cambiar cualquier norma para mejorar la experiencia asistencial para pacientes o profesionales, ¿Cuál sería?».
https://www.ihi.org/networks/leadership-alliance/breaking-the-rules-for-better-care
El personal del Institute for Healthcare Improvement revisó todas las normas propuestas por los participantes y clasifico las normas «a romper» en 3 tipos:
1. Hábitos arraigados en comportamientos organizativos, basados en interpretaciones erróneas y con poco o ningún fundamento real en requisitos legales, reglamentarios o administrativos (por ejemplo, prohibir que haya agua potable a disposición del personal en los puestos de enfermería).
2. Requisitos específicos de la organización que las autoridades locales podrían cambiar sin infringir ningún estatuto o reglamento formal (por ejemplo, obligar a los pacientes y familiares a pagar por el aparcamiento o restringir las horas de visita).
3. Requisitos legales y reglamentarios reales (por ejemplo, la «norma de los 3 días» para el acceso de los pacientes a los centros de enfermería especializada).
De las 342 normas recopiladas, 57 (16%) eran de tipo 1; 211 (62%) de tipo 2; y 74 (22%) eran de tipo 3.
Muchos miembros de la Alianza tomaron medidas en relación con las normas identificadas por sus pacientes y personal. Las acciones más comunes fueron de cuatro tipos: (1) desmentir mitos sobre normas reglamentarias y administrativas inexistentes o malinterpretadas mediante la formación del personal, (2) buscar la claridad de los organismos reguladores pertinentes sobre el verdadero alcance e intención de las normas, (3) cambiar las políticas administrativas locales para las que no se encontró una justificación suficiente y (4) hablar con una «voz colectiva» a los responsables políticos sobre normas perjudiciales para la atención o que suponen un despilfarro de recursos limitados. (La última categoría incluía reunirse con los responsables de los Centros de Servicios de Medicare y Medicaid para debatir los efectos adversos de la norma de los 3 días y el excesivo número de medidas exigidas por el gobierno federal).
Contrariamente a las expectativas iniciales, aunque existían obstáculos legales y reglamentarios que suponían un despilfarro, la mayoría (78%) de las normas obstruccionistas y despilfarradoras identificadas por los pacientes y el personal estaban totalmente bajo el control administrativo de los directivos y gestores sanitarios que podían cambiarlas.
La mayoría de las sugerencias del personal para cambiar las normas no iban dirigidas a sus propias condiciones de trabajo, sino más bien a atender mejor la comodidad de los pacientes y familiares, aliviando sus preocupaciones físicas, emocionales y financieras.
En gran parte de los casos, el personal tenía recomendaciones muy concretas sobre cómo abordar problemas antiguos como el acceso o los tiempos de espera. Aunque las normas que con más frecuencia se sugería cambiar eran a menudo complejas, muchas eran tan sencillas como el límite de una manta por paciente o no ofrecer comida a las parejas de las pacientes de maternidad.
Estas sugerencias de la Leadership Alliance indican que las organizaciones sanitarias pueden emprender acciones directas para reducir una parte sustancial del oneroso despilfarro administrativo tan frecuente en la sanidad, sin necesidad de batallas políticamente difíciles para modificar reglamentos, leyes o políticas de pago. Como suele ocurrir en los sistemas de producción complejos, gran parte de la sabiduría reside en los trabajadores y en las personas a las que prestan sus servicios. Si se les pide, en un entorno seguro, que identifiquen los obstáculos sin sentido al trabajo productivo, pueden hacerlo y lo harán al servicio de una mejor atención a los pacientes y sus familias.
Los responsables sanitarios harían bien en preguntar a sus médicos, personal y pacientes qué hábitos y normas parecen estar perjudicando la atención sin los beneficios correspondientes y, con prudencia y circunspección, cambiarlos.