Categoría: Atención Primaria
La necesaria reforma de la atención primaria: propuestas desde la heterodoxia
Tipo de sesión: DEBATE Área temática: Línea estratégica 1
14 de noviembre de 2025 Auditorio (planta baja) 11:10 am – 12:10 pm
Moderador: Rafael Bravo Toledo
Resumen: En un contexto de sobrecarga crónica, agotamiento profesional e ineficiencias estructurales persistentes,las reformas tradicionales han fracasado en producir un cambio transformador y duradero. La Atención Primaria no necesita ajustes, sino una reinvención. Esta sesión parte de la premisa de que con soluciones, no necesariamente complejas y desde el pensamiento heterodoxo, pueden surgir propuestas valientes capaces de impulsar la reforma radical que el sistema necesita.
La mesa se abrirá con una intervención de Minna Johansson, médica de familia y directora del grupo de Atención Sanitaria Sostenible de Cochrane, que cuestionará algunas de las bases sobre las que se sustenta la prevención en la Atención Primaria. Su propuesta, sencilla en apariencia, pone en jaque ideas muy arraigadas y dará pie al debate.
A continuación, tres profesionales de atención primaria, con el denominador común de percibir la necesidad de cambio, presentarán ideas estructuradas o improvisadas, reales o utópicas, sensatas o provocadoras, pero todas orientadas a imaginar una nueva atención primaria para el siglo XXI. Desde el exceso de burocracia a los modelos alternativos de gestión, pasando por nuevas formas de organización profesional, el objetivo es agitar el debate y abrir espacios de posibilidad para una reforma real.
Ponentes, por orden de intervención:
Minna Johansson. Médica de familia y directora de Cochrane Sustainable Healthcare. Especialista en prevención, sobreutilización y sostenibilidad del sistema sanitario. Videoconferencia
Mar Sacristán. Especialista en Medicina Familiar y Comunitaria. Centro de Salud Paseo Imperial. Madrid
Araceli Rivera. Especialista en enfermería familiar y comunitaria. CS Abrantes. Dirección Asistencial Centro. Madrid. Tutora EIR Familia y Comunitaria. Profesora asociada Ciencias de la Salud UAM.
Jaume Sellarès. Especialista en Medicina Familiar y Comunitaria. CSIR Sardenya. Centre Universitari de la UIC. Barcelona
#14SEMFyC
Ensayo aleatorio sobre fisioterapia para el desgarro meniscal y el dolor de rodilla
N Engl J Med 2025; 393 (17): 1694-1703 doi: 10.1056/NEJMoa2503385
Antecedentes
La fisioterapia se recomienda habitualmente para el dolor de rodilla atribuido a una rotura meniscal degenerativa, pero su eficacia no ha sido demostrada.
Métodos
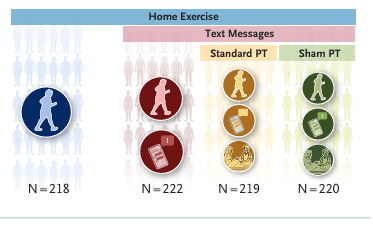
Asignamos aleatoriamente a participantes de entre 45 y 85 años con dolor de rodilla, osteoartritis y rotura de menisco a uno de cuatro grupos: ejercicio en casa (programa de ejercicio en casa de 3 meses), ejercicio en casa más mensajes de texto para fomentar la adherencia al ejercicio, ejercicio en casa más mensajes de texto más fisioterapia simulada (terapia manual simulada en la clínica y terapia de ultrasonidos simulada) y ejercicio en casa más mensajes de texto más fisioterapia estándar (ejercicios supervisados de fortalecimiento, funcionales y de estiramiento y terapia manual).
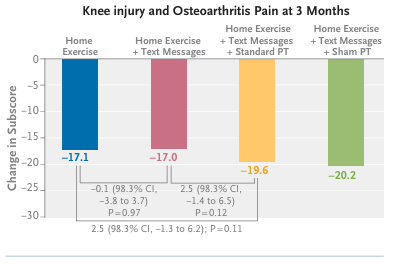
La variable de resultado principal (primary outcome) fue el cambio en la puntuación en el cuestionario Knee Injury and Osteoarthritis Outcome Score (KOOS), subcuestionario de dolor (rango, 0 a 100, donde las puntuaciones más altas indican más dolor) entre el inicio y los 3 meses, con ajuste por el centro donde se realiza el ensayo, la subpuntuación de dolor de la KOOS al inicio y el grado radiográfico.
Resultados
Un total de 879 participantes fueron asignados aleatoriamente (edad media [± DE], 59,2 ± 7,8 años). La diferencia en los cambios a los 3 meses en la subpuntuación de dolor del KOOS entre el ejercicio en casa y el ejercicio en casa más mensajes de texto fue de −0,1 puntos (intervalo de confianza [IC] del 98,3 %, −3,8 a 3,7) y entre el ejercicio en casa y el ejercicio en casa más mensajes de texto más fisioterapia estándar fue de 2,5 puntos (IC del 98,3 %, −1,3 a 6,2); la diferencia entre el ejercicio en casa más mensajes de texto y el ejercicio en casa más mensajes de texto más fisioterapia estándar fue de 2,5 puntos (IC del 98,3 %, −1,4 a 6,5). Los acontecimientos adversos fueron en general leves y se distribuyeron de manera uniforme entre los grupos.
Conclusiones
En pacientes con rotura degenerativa del menisco y dolor de rodilla, la incorporación de fisioterapia o mensajes de texto para fomentar la adherencia a los ejercicios en casa no resultó superior al programa de ejercicios en casa por sí solo en cuanto a la reducción del dolor.
Seamos humildes: ni los antibióticos ni las vacunas son “balas mágicas” (y por ello conviene su uso racional).
Por Juan Gérvas, médico general rural jubilado, Equipo CESCA, Madrid, España. Exprofesor de salud pública, universidad Jonhs Hopkins, Estados Unidos y Universidad Autónoma de Madrid, España
jjgervas@gmail.com www.equipocesca.org @JuanGrvas
y Mercedes Pérez-Fernández, especialista en Medicina Interna, médica general jubilada, Equipo CESCA, Madrid, España. mpf1945@gmail.com
Introducción
«Bala mágica» en medicina (magic bullet en ingles) es un término acuñado por el médico alemán Paul Ehrlich para referirse a los «agentes terapéuticos ideales» que actuarían de forma específica contra un patógeno en particular sin ocasionar daños en las células humanas. Es la idea de “toxicidad selectiva”: matar al germen y resultar inocuo para el organismo infectado.
Salvarsán
Han pasado más de cien años desde la primera “bala mágica” descubierta por el propio Paul Ehrlich, el agente #606, comercializado en 1910 por el laboratorio Hoechst como “Salvarsán” y empleado con éxito en el tratamiento de la sífilis.
Casi de inmediato fueron evidentes sus efectos adversos: vómitos, necrosis en piel, fiebre, ceguera, sordera, parálisis… ¡Incluso muerte! (1 de cada 200 pacientes tratados). Así pues, el éxito revolucionario frente a la sífilis, el inicio de la historia de la quimioterapia, se acompañó del fracaso del ideal de la “bala mágica”.
Penicilina
Volvió el entusiasmo sobre la “bala mágica” con los antibióticos, con la penicilina de Alexander Fleming, descubierta en 1928 y comercializada a gran escala a partir de 1944, que llevó a soñar con la superación de la mortalidad causada por las enfermedades infecciosas.
Pero ya el propio Alexander Fleming advirtió del problema de las resistencias bacterianas (la “bala mágica” provocaba la evolución bacteriana a formas resistentes al antibiótico, un efecto que daña a terceros, una externalidad negativa).
A la resistencia bacteriana se le añadieron los efectos adversos individuales como erupciones cutáneas, diarrea, cefalea, alergia (hasta angioedema y anafilaxia) e infección por Clostridium difficile (al eliminar las bacterias que dificultan su crecimiento). Los antibióticos tampoco son “balas mágicas”. Los quimioterápicos y antibióticos son medicamentos y, como tales, precisan de un uso racional, de una utilización apropiada. En general, para valorar las intervenciones médicas, la clave es:
1/ sí funcionan (producen más beneficios que daños) en el caso concreto.
y 2/ si son necesarias.
Vacunas
Frente a las infecciones, el éxito de los antimicrobianos se sumó al de las vacunas (a lo largo de los siglos XIX, XX y XXI). La edad “dorada” se dio con la efectiva erradicación de la viruela en 1979 mediante el uso de la vacuna, experimentada por primera vez en 1796 por Edward Jenner. Sin embargo, como demostró el uso militar de la vacuna de la viruela a comienzos del siglo XXI, su utilización tiene importantes efectos secundarios cardíacos [1]. En realidad, todas las vacunas tienen efectos secundarios individuales (no dejan de ser medicamentos) y muchas tienen externalidad negativa.
Vacunas: efectos adversos individuales
Por ejemplo, la vacuna del sarampión produce una encefalitis por millón de vacunados [2]. La vacuna de la gripe produce Guillain-Barré con incidencia de tres por millón, y la vacuna del papiloma, dos por millón [3]. La vacuna de la fiebre Q puede dañar gravemente a quien ya haya pasado la enfermedad [4]. La vacuna de la fiebre amarilla hay que evitarla en mayores de 60 años, por los gravísimos efectos adversos [5]. Etc.
Vacunas: efectos adversos en poblaciones
Respecto a la externalidad negativa (daño a terceros), por ejemplo, la vacuna de la tosferina ha provocado la evolución de la bacteria a formas más agresivas y dañinas.
En otro ejemplo, el uso de las vacunas contra los neumococos también conlleva la selección de cepas que “escapan” a las mismas [6].
Respecto a la vacuna de la polio, en 2024 hubo 99 casos de polio por virus “salvaje” en el mundo, básicamente en Afganistán y Pakistán, y 280 casos por virus derivados de la vacuna de la polio (básicamente cVDPV2) [7].
La vacuna triple vírica está desaconsejada en las embarazadas, por el daño al embrión-feto.
Etc.
La vacunas tampoco son balas mágicas. Las vacunas son medicamentos y, como tales, precisan de un uso racional, de una utilización apropiada en personas y poblaciones. En general, respecto a las intervenciones médicas lo clave es 1/ si funcionan (producen más beneficios que daños) en el caso concreto y 2/ si son necesarias
Vacunancia (cuando las vacunas se convierten en ídolos)
El sueño de la “bala mágica”, de la “toxicidad selectiva”, persiste en nuestros días y, por ejemplo, en 2015 la Unión Europea financió con dos millones de euros un proyecto de investigación titulado justo “zaurberkugel” (“bala mágica”), presentado literalmente como la realización del sueño de Paul Erlich, en este caso matar las células enfermas sin lesionar las sanas: “Fulfilling Paul Ehrlich’s Dream: therapeutics with activity on demand. What if we could kill diseased cells without harming normal tissues?”[8].
Respecto a las vacunas, tal sueño es lo que denominamos “vacunancia”.
Es vacunancia la visión mágica de las vacunas, una idolatría y fascinación que hechiza y las convierte en medicamentos milagrosos, en “balas mágicas” con beneficios extraordinarios y daños escasos, si alguno. Mediante vacunancia, las vacunas se convierten en ídolos todopoderosos sobre los que sólo caben términos elogiosos y ninguna valoración excepto la adoración.
Ejemplos de vacunancia
Es vacunancia, por ejemplo, el censurar un artículo sobre vacunas porque hace constar que: “Siendo necesaria, la vacuna del sarampión sólo añade 0,16 días de vida en las poblaciones de los países desarrollados”. [9]
¡Está prohibido por vacunancia el poner las vacunas en contexto!
Por supuesto, la vacuna del sarampión es necesaria, y en la población de un país desarrollado le puede librar de encefalitis e incluso de la muerte a alguna persona (100% de beneficio personal) pero no podemos olvidar que a alguien le producirá una encefalitis que lleve a una minusvalía de por vida del 92% (y que, en España, tarde 17 años en conseguir una mínima compensación) [10].
También es vacunancia el comenzar un artículo sobre vacunas hablando de riesgos, tipo: “Según el Consejo Nacional de Seguridad [EEUU], el riesgo de morir en un accidente automovilístico a lo largo de la vida en 2023 era de 1 en 95, poco más del 1 %. A pesar de ello, la mayoría de nosotros conducimos a diario”[11].
¡Lleva a suponer que se aceptarían vacunas inútiles si tuvieran un riesgo cero de causar muerte!
En vacunancia ya se sabe: «Todo efecto beneficioso es causal. Todo daño es casualidad».
En vacunancia los beneficios tienen causa unívoca (la vacuna), sin ninguna duda, mientras los daños tienen multicasualidad y causas discutibles (nunca la vacuna).
No tomarás el nombre de vacuna en vano
Es típico de la vacunancia el atribuir a las nuevas vacunas el valor de las primeras, el asimilar la vacuna covid, vacuna gripe, vacuna sincitial, vacuna herpes zóster, vacuna papiloma, vacuna meningitis B, vacuna rotavirus, etc, al núcleo sistemático esencial de vacunas muy baratas, muy seguras y de eficacia poblacional (viruela, poliomielitis, sarampión, tos ferina, difteria, rubeola, parotiditis, tétanos).
La vacunancia lleva al uso abusivo de la palabra «vacuna», que utiliza en vano.
Según la vacunancia el uso racional de las vacunas es utilizarlas todas pues hay tres dogmas clave y no discutibles, que se cumplen siempre respecto a toda vacuna en toda situación: “las vacunas salvan vidas”, son «seguras y eficaces» y “las vacunas funcionan”.
Conclusión
El impacto global de las actividades sanitarias supone aproximadamente el 10% del total de la mejora en salud poblacional [12], y fue y es muy importante el aporte concreto de vacunas, antibióticos, antivirales, quimioterápicos y otros medicamentos contra los gérmenes.
Las vacunas son medicamentos y, como tales, conviene utilizarlas apropiadamente.
La vacunancia niega el debate científico y ético sobre el mejor uso de las vacunas, sobre su efecto en evitar sufrimiento y muertes cuando se utilizan adecuadamente las eficientes.
Mucha vacunancia se sostiene con estudios que no corrigen el sesgo de sano vacunado y no siguen a largo plazo los efectos adversos. Si la vacunancia admite alguna sugerencia crítica es sólo después de haber perdido perdón con una introducción de alabanza vacunal lo que resulta ridículo desde el punto de vista científico (es como si al proponer el tratamiento con antibióticos de la apendicitis tuviéramos que hacer balance de los millones de muerte que han evitado los cirujanos con la apendicectomía). Seamos humildes, ni antibióticos ni vacunas son “balas mágicas”, aunque no deje de asombrar su eficacia cuando se utilizan apropiadamente.
[1] Monitoring the Safety of a Smallpox Vaccination Program in the United States: Report of the Joint Smallpox Vaccine Safety Working Group of the Advisory Committee on Immunization Practices and the Armed Forces Epidemiological Board. https://academic.oup.com/milmed/article-abstract/172/4/353/4578005?login=false
[2] Vacuna triple vírica y encefalitis. https://vacunasaep.org/familias/pregunta-al-cav/sarampion-vacuna/vacuna-triple-virica-y-encefalitis
[3] Population-Based Incidence of Guillain-Barré Syndrome During Mass Immunization With Viral Vaccines: A Pooled Analysis. https://www.frontiersin.org/journals/immunology/articles/10.3389/fimmu.2022.782198/full
[4] Q fever. https://immunisationhandbook.health.gov.au/contents/vaccine-preventable-diseases/q-fever#recommendations
[5] A Systematic Review and a Meta-Analysis of the Yellow Fever Vaccine in the Elderly Population. https://pmc.ncbi.nlm.nih.gov/articles/PMC9147422/
[6] Gráficos ingenuos y falsos sobre la inmunidad de rebaño. https://saludineroap.blogspot.com/2018/08/graficos-sobre-la-inmunidad-de.html
[7] Why CDC is Working to End Polio Globally. https://www.cdc.gov/global-polio-vaccination/why/index.html
[8] Fulfilling Paul Ehrlich’s Dream: therapeutics with activity on demand. https://cordis.europa.eu/project/id/670603
[9] Gains in life expectancy from medical interventions–standardizing data on outcomes. https://www.nejm.org/doi/full/10.1056/NEJM199808063390606
[10]Condena al Sacyl por no dar CI en la vacuna de la triple vírica. Minusvalía del 92%, ,vacuna en 1992, sentencia en 2012. https://socinorte.com/condena-al-sacyl-por-no-dar-ci-en-la-vacuna-de-la-triple-virica/
[11] Risk and benefit. https://www.nejm.org/doi/full/10.1056/NEJMe2513817?query=TOC
[12] Contributions of health care to longevity: A review of 4 estimation methods. Annals of Family Medicine, 17(3), 267–272. https://doi.org/10.1370/afm.2394
Retos y oportunidades para la práctica generalista en la era de la tecnología y la IA
Está a punto de publicarse un más que interesante artículo titulado Challenges and opportunities for generalist practice in the era of technology and Al de F. BorrellCarriö y Josep Vidal Alaball en Revista Clínica Española.
He tenido la fortuna de poder leerlo y entre Perplexity y yo, hemos hecho un resumen.
Resumen
El artículo aborda cómo la medicina que ejercen los generalistas puede experimentar una transformación (los autores lo dan como hecho) gracias a tres pilares fundamentales:
- Formación continuada enfocada en la adquisición de hábitos clínicos sólidos y adaptativos,
- Integración de tecnología avanzada al alcance de todos los profesionales (desde dispositivos diagnósticos portátiles hasta sistemas de telemedicina)
- Aparición de la inteligencia artificial (IA) como soporte en la reflexión y toma de decisiones clínicas personalizadas.
Supongo que ese último apartado se podía haber incluido en el segundo; al fin y al cabo, la IA es tecnología avanzada, o al menos así lo queremos seguir considerándola.
Pero veamos estos tres pilares con detalle:
1. Formación continuada para modificar hábitos clínicos
Se recalca que, una vez que el acceso al conocimiento está democratizado, el diferencial profesional radica en los hábitos de reflexión y los hábitos clínico-comunicacionales. El desarrollo de hábitos inteligentes —capaces de adaptarse a entornos complejos y siempre basados en las necesidades y valores individuales de los pacientes— (debe) representar el eje de la formación. La formación continuada no debe limitarse a la adquisición de información, sino transformar la práctica clínica mediante ejercicios de reflexión sobre valores, seguridad clínica y comunicación.
Se proponen estrategias formativas tanto institucionales (laboratorios de habilidades clínicas, simulaciones, escenarios de resolución de problemas, entrenamiento en flexibilidad cognitiva y metacognición) como individuales (grabación de consultas, feedback con expertos, consultas compartidas periódicas).
2. Disponibilidad e integración de tecnología avanzada
El profesional generalista del siglo XXI debe disponer (poseer, según los autores) de un set de herramientas tecnológicas fundamentales: estetoscopio digital, ecógrafo de bolsillo, endoscopio digital, electrocardiógrafo portátil, oxímetro avanzado, dermatoscopio espirómetro digital, acceso a telemedicina (síncrona y asíncrona), así como pruebas de laboratorio rápidas para uso en consulta. Estas herramientas deben incorporar tecnología de IA para facilitar diagnósticos, monitorización y toma de decisiones.
A nivel institucional, la IA debe aprovecharse para optimizar procesos organizativos (como agendas inteligentes adaptadas a la complejidad de los pacientes, análisis de adherencia terapéutica, monitorización poblacional). Garantizar la equidad en el acceso y uso de la tecnología, así como la actualización y adquisición de competencias técnicas, requiere políticas institucionales y acuerdos con entidades para facilitar formación y adquisición de herramientas.
3. La IA como ayuda para la reflexión clínica personalizada
La inteligencia artificial puede actuar como consultora clínica, supervisora de la práctica profesional y como instrumento de análisis poblacional. Puede recomendar medidas preventivas personalizadas, evaluar adherencia, detectar enfermedades no diagnosticadas, identificar interacciones farmacológicas y predecir riesgos en pacientes vulnerables.
La aplicación efectiva de la IA requiere validación rigurosa de las herramientas disponibles, con avales de calidad y seguridad clínica. Se recomienda a los profesionales seleccionar sistemas y bots adaptados a sus necesidades y acreditados por expertos, sin depender únicamente de la administración, ¡ojo a la recomendación!
4. Falacias, riesgos y precauciones
El artículo desmonta mitos recurrentes, como la creencia de que la IA reemplazará la necesidad de formación continua en los médicos, o que los médicos serán menos responsables de los resultados clínicos por seguir indicaciones de IA. Al contrario, el médico debe ser un intérprete experto de la información generada por la IA, aportando juicio clínico, experiencia y visión sistémica del paciente en su contexto biopsicosocial. La responsabilidad clínica sigue residiendo plenamente en el profesional.
El texto también señala el riesgo de que los sistemas de IA desarrollados únicamente a nivel local pueden quedar obsoletos o ser menos competitivos que soluciones internacionales, recomendando acuerdos y estándares de calidad para su adopción.
Como conclusiones, se incluyen los siguientes puntos y recomendaciones, no todas soportadas explícitamente en el texto: ¿Mala jugada de Perplexity?
- Promover la formación continuada, activa y contextualizada.
- Facilitar el acceso a tecnología tanto desde el ámbito institucional como favoreciendo y apoyando el individual.
- Priorizar la validación y seguridad de herramientas de IA.
- Fomentar un ejercicio clínico reflexivo, personalizando la medicina basada en evidencia.
- No abandonar los instrumentos clásicos (como la exploración física y la anamnesis exhaustiva) como elementos de “tecnología de punta”.
Sin olvidar que la tecnología, incluida la IA, debe orientarse siempre a potenciar la competencia clínica, la seguridad del paciente y la calidad humana de la atención.
Claves para la sostenibilidad y liderazgo estratégico de la atención primaria
Versión (ampliada de la presentación que hice en las jornadas) de mi participación en las Jornadas Hacia una Atención Primaria Estratégica y Líder: ¿Cómo hacer frente al reto del paciente crónico pluripatológico para caminar hacia el bienestar poblacional?, en concreto en la mesa Claves para la sostenibilidad y liderazgo estratégico de la atención primaria.
San Roque y la longitudinalidad
Este verano, en concreto, la noche del 15 al 16 de agosto, esperábamos al cura que con su oración iniciaría la procesión de San Roque. Esta procesión con su correspondiente baile de la jota es una tradición del pueblo burgalés donde acudo puntualmente todos los años; no en vano es el pueblo de mi mujer, así que nobleza y alguna cosa más, obliga. Como quiera que el cura se demoraba, pregunté a uno de la peña que, si le pasaba algo a Don Pedro, este me contestó: Don Pedro ya no está; lo trasladaron el año pasado a Pancorbo. Anda, comente, qué raro, si tampoco llevaba mucho tiempo en el pueblo. Ya eso es, pero aquí cada cierto tiempo cambian los curas; el de ahora vive en otro pueblo y para estas cosas (San Roque) no se desplaza.
Me quedé con cara de pánfilo; siempre había pensado que, si había alguna “profesión” donde la longitudinalidad era casi imprescindible, era la de médico y la de cura.
Parece que el arzobispo de Burgos ha hecho el mismo máster que nuestros directivos de primaria; no solo no fomentan este atributo fundamental de la atención médica (y pastoral), sino que hacen todo lo posible por destruirlo.
Una pena para el pobre San Roque, el que se hizo santo por curar enfermos y resguardarlos de la peste; menos mal, digo, que no tuvo que ejercer en la época de estos cargos sanitarios y eclesiásticos. Ni hubiera pasado de beato, ni el perro le hubiera lamido las heridas.
Cuando los pacientes llegan con respuestas
Traducido de When Patients Arrive With Answers por Sundar, Kumara Raja en JAMA 2025; 334; (8): 672-673. doi:10.1001/jama.2025.10678
…No es nada nuevo que los pacientes lleguen con información. Desde hace mucho tiempo traen recortes de periódico, resultados de búsquedas en Internet o notas de conversaciones con familiares. Las posibles soluciones que se transmiten en los hilos de WhatsApp han sido en ocasiones una parte integral de mis conversaciones clínicas
La búsqueda de información fuera del ámbito sanitario siempre ha formado parte del panorama asistencial.
Pero hay algo en este momento que parece diferente. La inteligencia artificial generativa (IA), con herramientas como ChatGPT, ofrece información de una manera que parece única, conversacional y personalizada. Su tono invita al diálogo. Su confianza implica competencia. Cada vez más, los pacientes traen a mi consulta conocimientos generados por la IA y, a veces, se sienten lo suficientemente seguros como para cuestionar mi evaluación y mi plan.
Había oído que estas herramientas eran útiles, pero solo comprendí su atractivo después de utilizarlas yo mismo. Estudios recientes han respaldado esta afirmación: los grandes modelos de lenguaje (LLM) muestran una sorprendente fortaleza en el razonamiento y el tono relacional. Después de verlo de primera mano, mi reacción fue sencilla: «Vaya, entiendo por qué a mis pacientes les gusta».
Sin embargo, comparar los LLM con los médicos parece intrínsecamente injusto.
[Comentario: como otras comparaciones, en este ejemplo o este]
Los médicos suelen trabajar bajo presión, con visitas apresuradas y bandejas de entrada desbordadas, ya que los sistemas de salud exigen productividad y rendimiento. Mi preocupación es que la investigación compara a los médicos, que no tienen el lujo de rendir al máximo en sistemas saturados, con los recursos inagotables de la IA generativa. No es una lucha justa, pero es la realidad. Creo que los pacientes pueden buscar respuestas claras, pero, sobre todo, quieren sentirse reconocidos, tranquilos y verdaderamente escuchados. Por desgracia, bajo el peso de las exigencias contrapuestas, eso es lo que a menudo se me escapa, no solo por las limitaciones sistémicas, sino también porque soy humano.
A pesar de las capacidades de la IA generativa, los pacientes siguen acudiendo a mí. Las herramientas que utilizan suelen ofrecer sugerencias fiables, pero al final se remiten a alguna versión de la conocida advertencia: «Consulte a un profesional médico». La responsabilidad de la atención sigue recayendo en el médico. Tanto en términos de responsabilidad civil, quién asumirá la culpa si algo sale mal o alguien resulta perjudicado, como en términos de responsabilidad, quién dará las órdenes para los planes de diagnóstico y las prescripciones de atención. Los médicos siguen siendo los guardianes (gatekeepers). En la práctica, esto significa atender las solicitudes de los pacientes, como una prueba de mesa basculante para los mareos intermitentes, pruebas que no son inusuales, pero que pueden no ser adecuadas en una etapa específica de la atención. Me encuentro explicando conceptos como el sobrediagnóstico, los falsos positivos u otros riesgos de pruebas innecesarias. En el mejor de los casos, el paciente entiende las ideas, aunque es difícil identificarse con ellas cuando uno es la persona que experimenta los síntomas. En el peor de los casos, parezco desdeñoso. No hay ninguna función que le diga a ChatGPT que los médicos carecen de acceso rutinario a las pruebas de mesa basculante o que las citas para ecocardiogramas se retrasan debido a la escasez de personal. Tengo que llevar esas limitaciones a la sala de exploración mientras sigo tratando de mantener la confianza.
Cuando hablo con estudiantes de medicina, noto que se está infiltrando un tipo diferente de paternalismo. Y lo he detectado en mi monólogo interior, aunque no lo diga en voz alta. La obsoleta frase «Probablemente lo hayan buscado en WebMD y crean que tienen cáncer» se ha transformado en una nueva frase, igual de desdeñosa: «Probablemente lo hayan buscado en ChatGPT y vayan a decirnos qué recetar». A menudo refleja una actitud defensiva por parte de los médicos, en lugar de un compromiso genuino, y conlleva un mensaje implícito: nosotros seguimos sabiendo más. Es una actitud que corre el riesgo de erosionar la sagrada y frágil confianza entre los médicos y los pacientes. Refuerza la sensación de que no estamos «en el mismo barco» que nuestros pacientes y que, en realidad, estamos actuando como guardianes en lugar de como socios. Irónicamente, esa es a menudo la razón por la que oigo a los pacientes recurrir a los LLM en primer lugar.
Una paciente dijo claramente: «Así es como puedo defenderme mejor». La palabra «defender» me llamó la atención. Es lo que se hace cuando se intenta convencer a alguien con más poder. Sé que los médicos siguen teniendo la última palabra a la hora de solicitar pruebas, derivaciones y planes de tratamiento, pero la palabra «defender» transmite la sensación de prepararse para una lucha. Cuando los pacientes se sienten ignorados, armarse de conocimientos se convierte en una estrategia para que se les tome en serio. Recuerdo vívidamente a otra paciente que, tras sufrir un aborto espontáneo, llegó con una serie de evaluaciones específicas que quería que se le realizaran. Su petición estaba cargada de dolor, rechazo previo y la silenciosa esperanza de que estar preparada pudiera finalmente llevarla a ser escuchada. No necesitó la estrategia habitual de lanzarse a una explicación sobre los falsos positivos, el sobrediagnóstico y las características de las pruebas. Desde la perspectiva de la paciente, me di cuenta de que todas las explicaciones cognitivas pueden sonar así: «Sigo sabiendo más que tú, independientemente de la herramienta que hayas utilizado, y voy a abrumarte con cosas que no entiendes». Lo que funcionó en ese momento fue muy diferente. Le dije: «Hablaremos de las opciones de pruebas. Pero primero, siento mucho tu pérdida. No puedo imaginar cómo te sientes. Quiero resolver esto con usted y hacer un plan juntos». Ese momento de reconocimiento fue lo que realmente abrió la puerta.
Nuestras funciones como médicos han cambiado constantemente desde mi formación. La atención centrada en el paciente y la colaboración formaban parte del léxico durante la carrera de medicina. Los médicos han evolucionado desde hace tiempo, pasando de ser expertos autoritarios a guías colaborativos, pero ahora el ritmo se está acelerando. La democratización del conocimiento médico exige a los médicos, más que nunca, una humildad relacional como prioridad.
Ver las visitas informadas por la IA como oportunidades para un diálogo más profundo en lugar de amenazas a la autoridad clínica puede parecer una aspiración, pero refleja un cambio necesario. Los retos prácticos son reales. Los pacientes pueden acudir con expectativas poco realistas o citar recomendaciones que no se ajustan a las directrices basadas en la evidencia o que son poco prácticas para un determinado entorno de recursos. Estos momentos no son nuevos. Durante mucho tiempo hemos tenido que explicar por qué no siempre es necesaria una resonancia magnética para el dolor de espalda o por qué los antibióticos no ayudan a una infección viral. Sabemos que la solución no es cerrar estas conversaciones, sino abordarlas con paciencia y curiosidad. La medicina siempre ha dependido de las relaciones. Lo que está cambiando es cómo comienzan esas relaciones y lo que los pacientes aportan. Si los pacientes se arman de información para ser escuchados, nuestra tarea como médicos es recibirlos con reconocimiento, no con resistencia. Al hacerlo, preservamos lo que siempre ha hecho humana a la medicina: la voluntad de compartir juntos el significado, la incertidumbre y la esperanza.
Escribas digitales
Extracto y traducción de Unintended consequences of using ambient scribes in general practice. BMJ 2025; 390 doi: https://doi.org/10.1136/bmj-2025-085754 (Publicado el 27 de agosto 2025)
Los ambient scribes* han despertado rápidamente el interés internacional entre los profesionales sanitarios, los investigadores y los proveedores comerciales, y se estima que más de 100 empresas ofrecen servicios de transcriptores ambientales en entornos sanitarios de todo el mundo. También conocidos como tecnologías de voz ambiental o transcriptores digitales, los transcriptores ambientales transcriben las consultas en tiempo real y generan resúmenes para su uso en las notas de los pacientes. Algunos pueden solicitar pruebas o redactar cartas de derivación, y es posible que pronto puedan generar consejos o indicaciones personalizadas durante las consultas (fig. 1).⁴
*Ambient scribes: El término inglés relacionado con la IA de «ambient scribes» puede traducirse al español como «escribas ambientales», «transcriptores ambientales» o «escribas digitales», incluso «escribientes digitales, dependiendo del contexto.
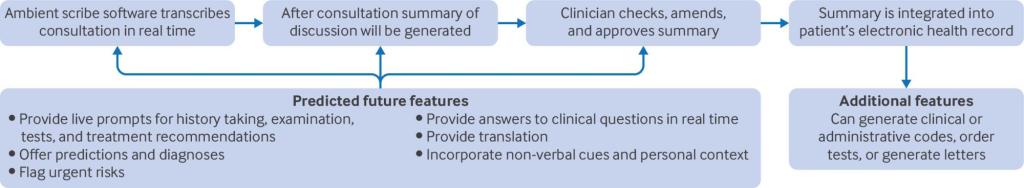
El entusiasmo en torno a los escribas ambientales se ve reforzado por las primeras investigaciones y comentarios que sugieren que ahorran tiempo, permiten a los médicos centrarse en sus pacientes, reducen la carga cognitiva y son aceptables para los pacientes y los médicos. Sin embargo, gran parte de la bibliografía actual se centra en resultados u opiniones a corto plazo.
Los posibles beneficios y riesgos de los escribas ambientales pueden clasificarse en los seis ámbitos de la calidad de la atención (tabla 1). Consideramos estos efectos en el contexto de la precisión, el arte de ejercer o práctica de la medicina, las normativas, responsabilidades y derechos, y el efecto sobre la carga de trabajo.
Un futuro digital seguro
Aún está por ver si los escribas ambientales son la panacea para la sobrecarga de trabajo de los médicos de cabecera, pero parece poco probable, dado que las presiones no se limitan a la toma de notas. No obstante, su rápida adopción no es de extrañar en un contexto en el que el Gobierno del Reino Unido hace hincapié en las tecnologías de inteligencia artificial como posible solución a la crisis de los servicios públicos, junto con el oportunismo comercial. No se trata de si se utilizarán, sino de cómo garantizar que su implementación respalde todos los ámbitos de la asistencia sanitaria de calidad, sin comprometerlos.
| Mensajes clave El uso de escribas ambientales o digitales por parte de los médicos generales está aumentando rápidamente y se considera que tiene el potencial de reducir la carga de trabajo administrativo. Los escribas también tienen el potencial de tener efectos no deseados en la calidad de la atención y la toma de decisiones clínicas. Se carece de pruebas sobre los efectos indirectos y a largo plazo de los escribas ambientales. También es necesario aclarar las responsabilidades y los derechos que conlleva el uso de escribas ambientales. Hasta que se disponga de pruebas, los médicos deben utilizar la tecnología con diligencia y precaución. |
Adenda, fragmento de la editorial: Bravo Toledo R. Atención primaria y transformación digital. Aten Primaria. 2025 Aug 8;57(11):103360. doi: 10.1016/j.aprim.2025.103360.
El pionerismo o adanismo 7, o la costumbre de gestores y políticos de presentar proyectos como novedosos e innovadores, dando por sentado su éxito y como si nadie los hubiera realizado anteriormente, es un fenómeno demasiado presente en cuanto se habla de nuevas tecnologías y TD. Un ejemplo relevante es la reciente implantación de sistemas de escribientes médicos digitales en diversos servicios sanitarios autonómicos 8. Estas aplicaciones, basadas en inteligencia artificial generativa, automatizan la redacción de notas clínicas a partir de la conversación médico-paciente y las versiones más actuales superan ampliamente la simple transcripción 9. Si bien han demostrado utilidad en países como Estados Unidos, donde la documentación clínica rigurosa es imprescindible, su adopción en la atención primaria española siembra una serie de dudas. La ausencia previa de la figura del “medical scribe”, al cual estas aplicaciones sustituyen, la escasa valoración de una documentación clínica detallada en la AP española, sumadas a deficiencias en los actuales historiales electrónicos, sugieren la necesidad de profundas adaptaciones tecnológicas y culturales antes de lograr que estos sistemas tengan un impacto significativo.
La recogida de datos está en el mismo corazón de la asistencia clínica; se facilitan muchas de las actividades relacionadas con la atención al paciente. Estos datos están anonimizados y custodiados, suponemos, por la sanidad pública, pero estas garantías se han visto demasiadas veces quebradas, como para pensar que son inquebrantables. Las nuevas propuestas de IA suponen una amenaza a la confidencialidad, ya que ya no sería necesario acceder a los registros clínicos, ni siquiera contar con la complicidad del médico que transcribe; bastaría con tener acceso, por ejemplo, a las conversaciones grabadas para disponer de una información que se puede utilizar de muy diversas maneras, no relacionadas precisamente con la salud. La ausencia de una planificación adecuada en la transformación digital puede conducir a la aparición de la brecha digital, en tanto en cuanto ocasiona las desigualdades en el acceso, el uso y las habilidades en relación con las TIC entre distintos grupos de personas 10.
Por último, es sorprendente la falta de regulación de todos los proyectos relacionados con las nuevas tecnologías. Al contrario que otras intervenciones sanitarias como medicamentos o dispositivos médicos, a los proyectos de transformación digital no se les pide, en nuestro país, que sean eficaces y eficientes y mucho menos efectivos: podríamos decir que no hay evidencias salvo proyectos piloto trucados y un ensimismamiento general digno del cervantino retablo de las maravillas.
Priorizar a los pacientes con las mayores necesidades de atención: es hora de que los médicos de familia lideren
por Amanda Niklasson a, Victor M. Montori, Minna Johansson
Traducción del original en Am Fam Physician. 2025;111(4):302-303
a Global Center for Sustainable Healthcare, Gothenburg, Sweden, and University of Gothenburg
Según una estimación, los médicos de familia tendrían que trabajar 27 horas diarias para seguir las guías de práctica clínica que se aplican a sus pacientes, y más de la mitad de esas horas se dedicarían a la prevención en individuos asintomáticos. 1 Nos enfrentamos a un tsunami de recomendaciones, pero solo podemos seguir una reducida parte de ellas. 2 El establecimiento de prioridades (por ejemplo, pacientes con síntomas graves frente a aquellos con síntomas leves o sin síntomas, intervenciones con mayores beneficios frente a aquellas con pocos beneficios o inciertos, prevención para poblaciones de alto riesgo frente a poblaciones de bajo riesgo) es difícil y aleatorio en la atención primaria.3
Las medidas de rendimiento, vinculadas a directrices imposibles de seguir, agravan el problema de la priorización. Ejemplos de este tipo de medidas son la proporción de personas sometidas a pruebas de detección del consumo de alcohol o la inactividad física, o la proporción de pacientes con diabetes que alcanzan los objetivos de A1C, presión arterial o niveles de colesterol de lipoproteínas de baja densidad. Aunque en teoría estas medidas deberían mejorar la calidad de la atención y ayudar a priorizar las intervenciones de mayor impacto, pueden tener un efecto diferente.4
Pensemos en una paciente de 74 años con prediabetes, hiperlipidemia y dolor de rodilla que está desconsolada y tiene dificultades para dormir tras el suicidio de su hijo. ¿Constituiría una atención compasiva y de alta calidad dedicar nuestro limitado tiempo juntos a aumentar su régimen hipolipemiante, revisar sus respuestas al cuestionario sobre el consumo de alcohol y aconsejarle que haga más ejercicio?5
Las directrices y los incentivos ligados a un «rendimiento» clínico fácilmente medible desvían nuestra atención de las cuestiones más importantes para cada paciente. También nos obligan a dar prioridad a intervenciones con beneficios limitados o inciertos para poblaciones asintomáticas y de bajo riesgo, en detrimento de intervenciones con mayores beneficios para pacientes con mayores necesidades. Por ejemplo, un estudio estimó que sería necesario tratar entre cinco y siete pacientes con síntomas para mejorar los resultados de uno solo. En cambio, en el caso de la prevención, las estimaciones oscilaban entre 40 y 1.000 pacientes, e incluso eran más elevadas en el caso de las intervenciones sobre el estilo de vida6.
El National Institute for Health and Care Excellence del Reino Unido recomienda 379 intervenciones sobre el estilo de vida, de las cuales casi 100 se aplican a más del 25% de la población.7 Sólo el 3% de ellas están respaldadas por pruebas de certeza alta o moderada de que la intervención ayuda a las personas a cambiar de comportamiento. Se necesitarían más médicos (de todas las especialidades) y cinco veces más enfermeros que los disponibles en el Reino Unido para seguir solo las recomendaciones sobre intervenciones en el estilo de vida.8
Por supuesto, debemos entablar conversaciones sobre el estilo de vida, como el hábito de fumar, cuando tenga sentido en la consulta individual. Pero los médicos y las enfermeras no pueden interrumpir el resto de la atención sanitaria para ofrecer únicamente consejos sobre el estilo de vida (en su mayoría ineficientes y probablemente ineficaces). Sugerimos dos enfoques para que los responsables políticos consideren las consecuencias de recomendar mucho más de lo que los clínicos tienen tiempo de poner en práctica.
En primer lugar, los grupos de expertos en directrices podrían considerar detenidamente si el tiempo que los médicos necesitan para poner en práctica una recomendación es razonable en comparación con otras formas en que los médicos podrían emplear su tiempo, utilizando el método del tiempo necesario para tratar (TNT). El TNT se calcula considerando el tiempo necesario para proporcionar la intervención recomendada a un individuo multiplicado por el número de individuos de la población que son elegibles para la intervención, expresado como la proporción del tiempo clínico disponible que se necesitaría para administrar la intervención recomendada a todos los pacientes elegibles.2
En segundo lugar, sugerimos una serie de preguntas que los responsables políticos podrían tener en cuenta a la hora de evaluar las intervenciones sobre el estilo de vida9:
- ¿Proporcionan los estudios de apoyo pruebas directas o solo vinculadas (indirectas) de que la intervención tendrá efectos beneficiosos?
- ¿Qué probabilidad hay de que los beneficios de los estudios de apoyo se trasladen a la práctica clínica?
- ¿Causa daños la intervención y cuáles son los costes de oportunidad?
Sin pruebas suficientes de que los beneficios superan a los daños, las recomendaciones sobre el estilo de vida no deberían estar vinculadas a incentivos para los médicos.
Existe una fuerte tentación de evitar la asignación de un tiempo y unas oportunidades escasos a la atención sanitaria simplemente trasladando ciertas tareas clínicas a asistentes menos formados (y menos costosos), a los propios pacientes o a agentes de inteligencia artificial. Pero también hay escasez de otras categorías de profesionales sanitarios, los pacientes ya se sienten abrumados con el sistema sanitario, y las soluciones digitales aún no han demostrado ahorrar tiempo a los clínicos. 10,11 Una solución más sostenible puede ser devolver la responsabilidad de la prevención en poblaciones de bajo riesgo al sector de la salud pública mediante políticas públicas (por ejemplo, impuestos sobre el tabaco, el alcohol y el azúcar) e intervenciones orientadas a la comunidad (por ejemplo, prohibición de fumar, transporte impulsado por personas, mercados de agricultores), que nos ayuden a todos a llevar una vida más sana.
Como médicos de familia, somos responsables no solo de los pacientes a los que atendemos, sino también de la población a la que servimos. Los médicos de familia deben participar en la elaboración de directrices y en la formulación de políticas. Nuestra experiencia única puede ayudar a los especialistas, a los políticos y al público a alejarse de una atención fragmentada y aislada y a ver las consecuencias de unas directrices y unas medidas de rendimiento poco razonables.12
Es hora de que los médicos de familia lideremos la priorización de cómo empleamos nuestro tiempo.
Todo el mundo toma vitamina D. Nadie sabe por qué.
traducción de Everyone Takes Vitamin D. No One Knows Why por Gregory Katz, MD en Greg Katz’s Newsletter
La vitamina D parece gozar de una aprobación casi universal.
Forma parte de los suplementos que toma o recomienda casi todo el mundo. Los pacientes se someten a un control en sus revisiones físicas anuales; incluso existe un código CIE-10 que los médicos pueden utilizar en su facturación. Se puede comprar básicamente en todas partes.
De hecho, creo que nunca he visto a ningún influencer decir que los suplementos de vitamina D son realmente malos o inútiles. Simplemente existe en esta niebla de aprobación de bajo riesgo algo que «se supone que debes tomar» porque podría ayudar y probablemente no hará daño. Esa aceptación universal es parte de por qué creo que la historia de la vitamina D es fascinante. Porque una vez que se profundiza en la investigación, uno se da cuenta de algo que es casi surrealista: hemos estudiado a fondo la vitamina D y todavía no tenemos nada claro si se debe tomar un suplemento de vitamina D.
Lo que creemos saber
Las personas con niveles más altos de vitamina D tienen mejores resultados en materia de salud. Eso se ha demostrado una y otra vez, donde los niveles más altos de vitamina D se han relacionado con menores riesgos de:
Cardiopatías
Cáncer
Diabetes
Enfermedades autoinmunes
Depresión
Infecciones respiratorias (incluido el COVID)
Es fácil argumentar que si un nivel bajo de vitamina D está relacionado con problemas de salud y la administración de suplementos es segura, ¿qué inconveniente hay en tomar suplementos para mejorar la salud?
Parece razonable. Pero (parafraseando a Bill Simmons)… ¿Estamos seguros de que los suplementos de vitamina D realmente sirven para algo?
Lo que hemos aprendido de los experimentos con personas
La vitamina D se ha probado en ensayos aleatorios. En muchos. Y los resultados son rotundamente decepcionantes. Hemos estudiado la administración de suplementos de vitamina D para casi cualquier enfermedad crónica que se pueda imaginar. Y a pesar de estudiar miles de pacientes, hay básicamente cero que señalen beneficio.
Los estudios son todos neutrales; el autor ha escrito antes sobre esto. Eso ciertamente no prueba que la vitamina D no haga nada. Pero en algún momento uno esperaría que hubiera una tendencia hacia algo bueno si la suplementación con vitamina D fuera realmente importante. Y los datos que tenemos ciertamente sugieren que la mayoría de los suplementos de vitamina D son una pérdida de dinero.
El problema de las medidas indirectas (proxy en el original)
Entonces, ¿cómo se explica la desconexión entre los estudios observacionales y los ensayos aleatorizados? Es fácil: la vitamina D no es la causa de la buena salud. Es un indicador de buena salud.
Las personas que tienen niveles más altos de vitamina D también tienden a:
-Pasar más tiempo al aire libre.
-Seguir una dieta mejor.
-Hacer más ejercicio
-Tener menos grasa corporal
-Dormir mejor
-Tienen menos enfermedades crónicas
En otras palabras, tienen estilos de vida más saludables. Y unos mejores niveles de vitamina D son solo el resultado de ese comportamiento saludable. Al fin y al cabo, a nadie le importa si sus niveles de vitamina D son asombrosos; nos importa si contraemos cáncer o enfermedades cardíacas. Por desgracia, a pesar de todos los estudios sobre este tema, no se ha planteado la pregunta de investigación correcta.
No hemos estudiado la vitamina D de la forma correcta.
Antes de descartar la vitamina D por completo, tenga en cuenta las limitaciones: ninguno de estos estudios se diseñó para responder a la pregunta de si corregir una deficiencia (o de alcanzar un nivel objetivo específico) previene alguna enfermedad. Y muchos de estos ensayos incluyeron a personas que, para empezar, ni siquiera eran deficientes.
Si quiere probar si corregir la deficiencia de vitamina D es importante, debería:
- Inscribir solo a personas que realmente sean deficientes.
- Asignarlos aleatoriamente a placebo frente a suplementos.
- Ajustar la dosis en función de los niveles sanguíneos para alcanzar un objetivo específico.
- Realizar un seguimiento de los resultados a lo largo del tiempo (ataques al corazón, cáncer, fracturas, infecciones, mortalidad).
Ese estudio no se ha hecho realmente de forma rigurosa. ¿Por qué no se ha hecho? Porque sería caro, llevaría mucho tiempo y requeriría dosis individualizadas y análisis de sangre frecuentes. Así que estamos atrapados en el limbo: suficientes dudas para cuestionar el bombo publicitario, pero no suficientes pruebas para responder a la pregunta principal con algún nivel de confianza.
Las guías de práctica clínica reconocen la falta de pruebas
El Grupo de Trabajo de Servicios Preventivos de EE.UU. (USPSTF) se encoge de hombros. No recomiendan el cribado rutinario de la deficiencia de vitamina D en adultos asintomáticos. No porque piensen que no es importante, sino porque las pruebas son demasiado limitadas para guiar una acción definitiva.
Se trata de una admisión bastante notable si se piensa en lo extendidas que se han vuelto las pruebas y la administración de suplementos. Las directrices de la Sociedad de Endocrinología me resultan extrañas: sugieren que no tiene sentido hacer pruebas de detección de vitamina D, pero básicamente sugieren que todo el mundo debería tomarla. Si quiere leerlas usted mismo, puede echar un vistazo aquí.
Su perspectiva abarca algunas ideas diferentes y algo contradictorias:
- No hacer pruebas porque no sabemos lo que realmente significa «deficiente».
- Pero también, ¿recomendamos la suplementación porque es barata y segura?
- Y no sabemos qué dosis o nivel objetivo realmente hace la diferencia.
Llámame loco, pero eso no suena como una orientación basada en la evidencia.
La importancia de un biomarcador
Cada vez que se plantea tomar un medicamento, un suplemento nutricional o, en realidad, cualquier molécula exógena, debería poder responder a la pregunta de «¿qué define el éxito de esta intervención?».
Lo bueno de la vitamina D es que tenemos una forma de hacer un seguimiento de su nivel. Eso hace que las decisiones sobre cómo van las cosas sean bastante sencillas. Podemos saber si usted es deficiente. Podemos saber si su dosis de suplemento corrige la deficiencia.
Como consecuencia, la vitamina D es en realidad bastante diferente de la mayoría de las decisiones sobre suplementos porque podemos medirla y cuantificar lo bien que está funcionando realmente la suplementación.
Lo que yo hago en la práctica
Esta es mi opinión práctica: No compruebo rutinariamente los niveles de vitamina D a menos que un paciente lo solicite. 1 Nunca he comprobado mi propio nivel de vitamina D. Si alguien se hace la prueba y tiene un nivel muy bajo, creo que es razonable administrar suplementos. Si alguien tiene osteoporosis, fragilidad, baja masa muscular o un alto riesgo de fractura, la suplementación con vitamina D probablemente tenga más sentido. La suplementación empírica no me parece que tenga mucho sentido, independientemente de lo que recomiende la Endocrine Society. Debe hablar con su médico sobre su situación personal, ya que la lectura de este boletín no establece una relación médico-paciente.2
No creo que sea probable que haya un beneficio para la persona promedio, especialmente si usted no está haciendo un seguimiento de los niveles y el ajuste de su dosis en respuesta a sus niveles. Si hubiera un gran beneficio de la suplementación a ciegas, ya lo habríamos visto.3
¿Y este es el mejor caso de uso de suplementos?
Lo sorprendente es que la vitamina D es uno de los suplementos más estudiados del mundo.
Tenemos:
– Un análisis de sangre medible
– Una intervención barata y ampliamente disponible
– Una base masiva de investigación
Y todavía no sabemos si ayuda. Entonces, ¿qué le dice eso acerca de todos los otros suplementos por ahí? Nattokinase. Rapamicina. NAD. Athletic Greens. La lista continúa. La mayoría de ellos no tienen un solo ensayo aleatorio de alta calidad que realmente haga la pregunta clínica correcta. Y sin embargo, la gente está gastando cientos de dólares al mes en estas cosas.
¿Por qué es importante?
Cuando no disponemos de investigaciones de alta calidad, nos quedamos con suposiciones, vibraciones y extrapolaciones. Abrimos la puerta a las personas influyentes, las empresas de suplementos y el ruido pseudocientífico. Y a la gente le resulta cada vez más difícil averiguar qué es lo que realmente importa.
Por eso creo que la vitamina D es el ejemplo perfecto de lo poco que sabemos realmente en materia de bienestar y de la claridad que aún necesitamos.
La semana que viene escribiré sobre cómo sería un programa de investigación sobre el bienestar real y riguroso. La llamaré la lista de deseos «Make America Healthy Again».
Y hasta que no dispongamos de la investigación adecuada, creo que la pregunta que realmente hay que hacerse cuando se gasta dinero en cualquiera de estas cosas es: ¿tengo realmente alguna idea de lo que esto está haciendo realmente por mí?
1- Ordenaré casi cualquier prueba que solicite un paciente, a menos que piense que la prueba es arriesgada, descabellada o que puede informar erróneamente.
2- Y como este boletín no forma parte de mi práctica de la medicina, tengo por norma no responder a preguntas personales sobre el riesgo de ningún individuo en respuesta a lo que escribo aquí.
3 Tenga en cuenta que la biología es complicada: – hacemos vitamina D a partir del colesterol, pero hay bastantes intermediarios en el camino y no tenemos ni idea de cómo (o si) es importante tener esos intermediarios en equilibrio con los niveles activos de vitamina D.