Categoría: Atención Primaria
Médicos hay, lo que no hay es vergüenza
Del Blog Salud, dinero y atención primaria 2017. Si algo se ha gestionado de forma desastrosa durante años ha sido la decisión de cuántos médicos formar en nuestras facultades, cuántos especialistas formar en el MIR y cuántas plazas de las existentes en el sistema cubrir mediante oposiciones periódicas. Nada iguala la miserable incompetencia desplegada aquí. Quienes peinamos canas recordamos aquella famosa «bolsa» de 20.000 médicos parados de los años 80 de la que algunos, todavía hoy en activo, formamos parte. Pues bien, a veces viene bien un ejercicio de memoria, aunque sólo sea para que los más jóvenes sepan cómo hemos llegado hasta aquí y, también, por dónde no salir.
Sigue en El fracaso de la OPEP de médicos

Colapso en atención primaria

Ante la situación de colapso de la Atención Primaria en la Comunidad de Madrid y la convocatoria de huelga próxima, la junta directiva de SoMaMFyC quiere mostrar su preocupación por la situación actual de sobrecarga de los centros de salud. Creemos que la Atención Primaria necesita cambios profundos para poder atender a la población en una situación de pandemia y apoyamos todas las propuestas que mejoren la atención a los pacientes manteniendo la longitudinalidad. En este sentido, consideramos que hay tomar medidas urgentes y viables para intentar aliviar el colapso actual, la falta de accesibilidad y las listas de espera que dificultan el acceso de la atención sanitaria a muchos de nuestros pacientes. Por ese motivo lanzamos una propuesta de mínimos para implementar de forma urgente en Atención Primaria, consideramos que estas medidas pueden llevarse a la práctica en menos de un mes y pueden mejorar la situación de los centros de salud:
1. Burocracia:
- Incapacidad laboral temporal (ITL): Envío telemático, cese de la impresión en papel de ningún parte de forma indefinida.
- Anulación del alta por incomparecencia en la ITL durante al menos 2 semanas más a la fecha de revisión.
- ITL en caso de contacto COVID-19: Único parte con alta y baja en el mismo acto que cubra la cuarentena de 14 días, la ITL por este motivo puede ser emitida por personal distinto al facultativo.
- Renovación automática de recetas y visados por un año.
- Resultados de PCR para SARS-CoV-2 directamente cargados en la App de cita previa para que el paciente lo pueda consultar en 48 horas independientemente de donde se tome la muestra.
- Acceso de los administrativos sanitarios al módulo de IT web y receta electrónica para que puedan consultar la emisión de la ITL, la fecha de revisión de la ITL, emitir copia de la medicación, informar si la medicación está cargada en la e-receta, informar de la caducidad de la misma, imprimir la pauta de anticoagulación.
2. COVID-19:
- Rastreador: Enfermeras comunitarias que trabajen en el centro de salud en coordinación con el equipo de Atención Primaria. Se encargarían del rastreo, seguimiento COVID-19 leve, toma de muestras PCR y derivación de aquellos casos que requieran atención médica al médico de familia.
- Protocolos unificados de manejo de paciente COVID-19 para toda la Comunidad de Madrid tanto en Atención Primaria como en Atención Especializada.
- Acceso a serología para SARS-CoV-2 en Atención Primaria.
- Acceso a radiografía de tórax urgente en todos los centros de salud.
3. No COVID-19:
- Aumento de líneas telefónicas. No es aceptable que ninguna llamada al Centro de Salud se corte de forma abrupta. Todas las llamadas deben quedar en espera como sucede en los números de emergencia hasta ser atendidas.
- Campañas informativas en medios de comunicación sobre el acceso a los Centros de Salud. Hay que explicar que el acceso es limitado para evitar aglomeraciones y posibles contagios del SARS-CoV-2. La atención inicial será telefónica y se valorará la consulta presencial si es necesaria.
4. Recursos Humanos:
- Aumento de la plantilla de médicos de familia con medidas atractivas y contratos dignos.
- Retribución de los doblajes en las mismas condiciones que las peonadas hospitalarias.
- Contratación de administrativos sanitarios que se dediquen de forma exclusiva a la atención telefónica.
Junta Directiva de la SoMaMFyC
Los centros de salud no están cerrados

Cortesía de @FernandoFabiani. Se pueden descargar modelos en diferentes formatos y colores aquí
Atención Primaria 2020

Informacion visual sobre el COVID-19
Three very useful infographics, more precisely two infographics and a figure on covid-19, published in the BMJ in three articles, that have one thing in common: the authorship of our favorite british general practitioner, Trisha Greenhalgh.
Covid-19: a remote assessment in primary care (spanish) March 2020 by Fernando Fabiani.
Más información en español (artículo completo e infografía tamaño mayor) aquí.
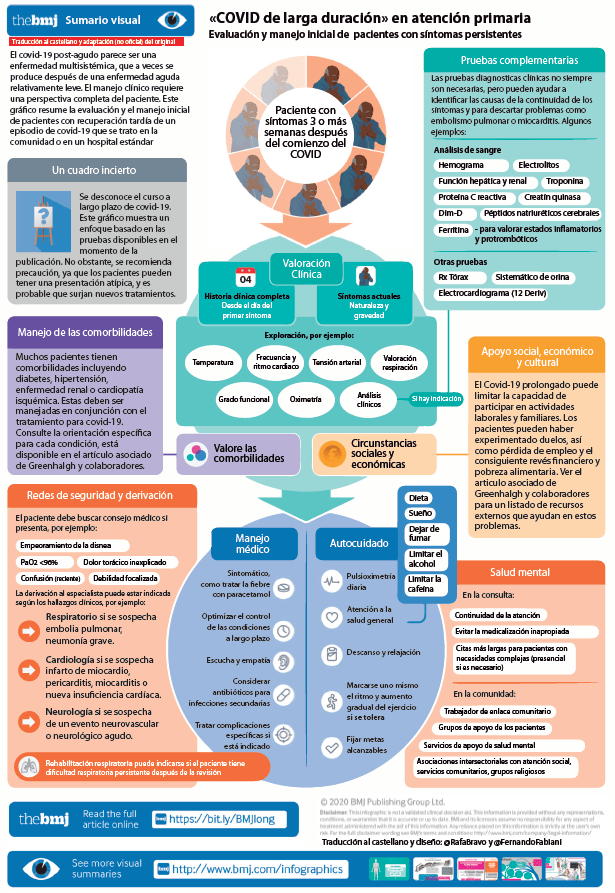
Management of post-acute covid-19 in primary care. (spanish) august 2020 por Fernando Fabiani y Rafael Bravo.
Más información en español (artículo completo e infografía tamaño mayor) aquí.
To metres or one: what is the evidence for physical distancing in covid-19? por Eduardo Suárez
Más información en español (extracto del artículo e infografía tamaño mayor) aquí.

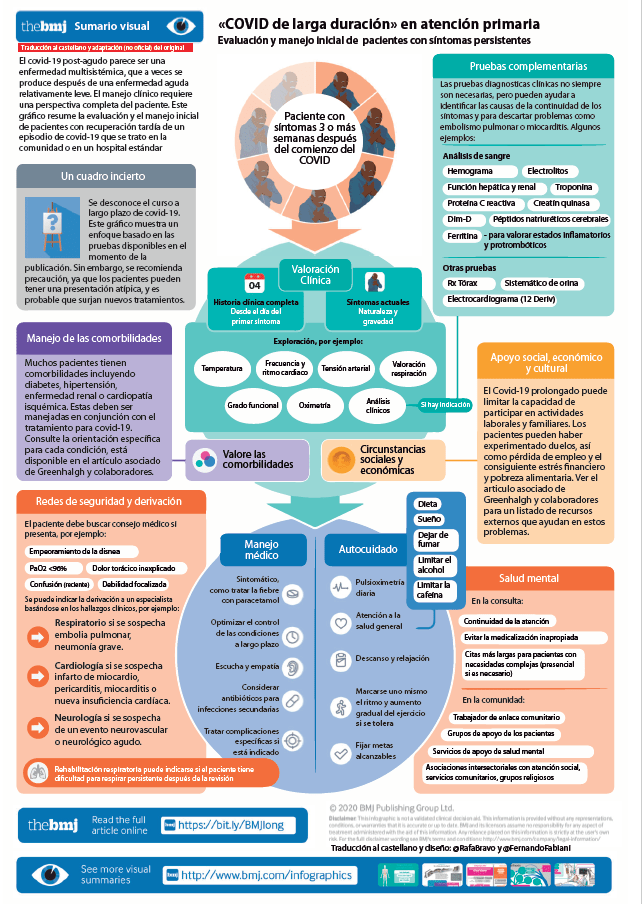
Manejo del covid-19 postagudo en atención primaria
Se ha publicado en la revista BMJ el artículo Management of post-acute covid-19 in primary care. Al igual que el anterior de la médico general británica Trisha Greenhalgh, sobre la evaluación a distancia en atención primaria publicado en plena pandemia de COVID-19, es un articulo oportuno, interesante y muy útil.
Por ese motivo publicamos a continuación un resumen traducido y el acceso a una traducción libre y apresurada del artículo completo + infografía.
Management of post-acute covid-19 in primary care
Trisha Greenhalgh, Matthew Knight, Christine A’Court, Maria Buxton, Laiba Husain.
BMJ 2020; 370:m3026 doi: https://doi.org/10.1136/bmj.m3026
Lo que necesitas saber
- La atención sanitaria del covid-19 después de las tres primeras semanas se basa actualmente en pruebas limitadas.
- Aproximadamente el 10% de las personas experimentan una enfermedad prolongada después del covid-19.
- Muchos de estos pacientes se recuperan espontánea (aunque lentamente) con apoyo holístico, descanso, tratamiento sintomático y aumento gradual de la actividad.
- La determinación de la saturación de oxigeno con oximetría de pulso en casa puede ser útil para controlar la disnea.
- Las indicaciones para la evaluación especializada incluyen seguimiento clínico de síntomas respiratorios, cardíacos o neurológicos que sean nuevos, persistentes o progresivos.
Definición de covid-19 postagudo
En ausencia de definiciones acordadas, para los propósitos de este artículo se define covid-19 postagudo como aquel que se extiende más allá de las tres semanas desde el inicio de los primeros síntomas y covid-19 crónico como el que se extiende más allá de las 12 semanas.
¿Cuál es su frecuencia?
Alrededor del 10% de los pacientes que han dado positivo en la prueba del virus del SARS-CoV-2 permanecen enfermos más allá de las tres semanas, y una proporción menor durante meses.
¿Por qué algunas personas se afectan?
No se sabe por qué la recuperación de algunas personas se prolonga.
¿Cuáles son los síntomas?
Los síntomas del covid-19 postagudo varían ampliamente. Incluso el llamado covid-19 leve puede estar asociado con síntomas a largo plazo, más comúnmente tos, fiebre no muy alta y fatiga, todos los cuales pueden reaparecer o remitir. Otros síntomas reportados incluyen dificultad para respirar, dolor en el pecho, dolores de cabeza, dificultades neurocognitivas, dolores musculares y debilidad, malestar gastrointestinal, erupciones cutáneas, alteración metabólica (como un control deficiente de la diabetes), enfermedades tromboembólicas, depresión y otras enfermedades mentales. Las erupciones cutáneas pueden adoptar muchas formas, incluidas vesicular, maculopapular, urticaria o lesiones en las extremidades tipo sabañón (el llamado dedo covid).
¿Qué pruebas se requieren?
Los análisis de sangre deben solicitarse de forma selectiva y para indicaciones clínicas específicas después de una historia y un examen cuidadosos (ver infografía); es posible que el paciente no necesite ninguno. Debe excluirse la anemia en el paciente con dificultad para respirar.
Para los pacientes que no fueron ingresados en cuidados intensivos, la guía de la British Thoracic Society sobre el seguimiento de los pacientes con covid-19 que han tenido una enfermedad respiratoria significativa propone un seguimiento comunitario con una radiografía de tórax a las 12 semanas y la derivación para síntomas nuevos, persistentes, o progresivos 26.
Apoyo a la recuperación de covid-19
Después de excluir las complicaciones graves en curso o las comorbilidades, y hasta que los resultados de los estudios de seguimiento a largo plazo estén disponibles, los pacientes deben ser tratados de manera pragmática y sintomática con un énfasis en el apoyo holístico mientras se evita el sobreestudio.
La monitorización del estado funcional en pacientes con covid-19 post-aguda aún no es una ciencia exacta. Se ha desarrollado de forma pragmática una escala de estado funcional post-covid-19, pero no se ha validado formalmente.
Apoyo y síntomas respiratorios
Tos
La British Thoracic Society define la tos crónica como aquella que persiste más allá de las ocho semanas. Hasta ese momento, y a menos que haya signos de sobreinfección u otras complicaciones como inflamación pleural dolorosa, la tos parece tratarse mejor con ejercicios simples de control de la respiración (ver cuadro 2) y medicación donde esté indicado
Disnea
Es común cierto grado de disnea después del covid-19 agudo. La disnea importante, que es rara en pacientes que no fueron hospitalizados, puede requerir una derivación urgente. La disnea tiende a mejorar con los ejercicios de respiración (cuadro 2). Los oxímetros de pulso pueden ser extremadamente útiles para evaluar y monitorear los síntomas respiratorios después del covid-19, y no pudimos encontrar evidencia de que su uso en el hogar conduzca a un aumento de la ansiedad.
Rehabilitación pulmonar
Muchos pacientes todavía se están recuperando espontáneamente en las primeras seis semanas después del covid-19 agudo y, por lo general, no requieren una entrada rápida en un programa de rehabilitación pulmonar. Aquellos que han tenido una enfermedad respiratoria significativa pueden beneficiarse de la rehabilitación pulmonar, definida como “una intervención multidisciplinar basada en una evaluación y un tratamiento personalizados que incluye, entre otros, entrenamiento físico, educación y modificación del comportamiento diseñada para mejorar la condición física y psicológica de personas con enfermedades respiratorias” En el contexto de covid-19, la rehabilitación se ofrece mediante varios modelos virtuales, incluidas clases vinculadas por video y folletos de educación en el hogar con soporte telefónico adicional. Describimos uno de estos programas en el material complementario de bmj.com.
Fatiga
La profunda y prolongada naturaleza de la fatiga en algunos pacientes con covid-19 postagudo comparte características con el síndrome de fatiga crónica descrito después de otras infecciones graves como el SARS, el MERS y la neumonía adquirida en la comunidad. No encontramos evidencia de investigación publicada sobre la eficacia de ninguna intervención farmacológica o no, sobre la fatiga después del covid-19. Los recursos para pacientes sobre el manejo de la fatiga y la orientación para los médicos sobre el regreso al ejercicio, así como del regreso gradual al rendimiento para los atletas (recuadro 4) en covid-19 se basan actualmente en evidencia indirecta.
Complicaciones cardiopulmonares, evaluación y manejo
Quizás el 20% de los pacientes ingresados con covid-19 tienen una afectación cardíaca clínicamente significativa; la afectación oculta puede ser incluso más común. Las complicaciones cardiopulmonares incluyen miocarditis, pericarditis, infarto de miocardio, arritmias y embolia pulmonar; Pueden presentarse varias semanas después del covid-19 agudo. Son más frecuentes en pacientes con enfermedad cardiovascular preexistente, pero también se han descrito en pacientes jóvenes previamente activos. Se han propuesto diversos mecanismos fisiopatológicos, entre los que se encuentran la infiltración viral, la inflamación y microtrombos, así como la regulación a la baja de la de los receptores ECA-2.
Dolor torácico
El dolor torácico es común en el covid-19 posaguda. La prioridad clínica es separar los dolores musculoesqueléticos y otros dolores de pecho inespecíficos (por ejemplo, el síntoma descrito por una gran encuesta dirigida por pacientes como “quemazon en el pecho” de las afecciones cardiovasculares graves. La evaluación clínica del paciente con covid-19 posaguda con dolor torácico debe seguir principios similares a los de cualquier dolor torácico.
Tromboembolismo
Covid-19 es un estado inflamatorio e hipercoagulable, con un mayor riesgo de eventos tromboembólicos. Muchos pacientes hospitalizados reciben anticoagulación profiláctica. Las recomendaciones para la anticoagulación después del alta varían, pero los pacientes de mayor riesgo suelen ser dados de alta del hospital con 10 días de tromboprofilaxis prolongada.
Disfunción ventricular
La disfunción sistólica del ventrículo izquierdo y la insuficiencia cardíaca después de covid-19 pueden tratarse de acuerdo con las pautas estándar. Debe evitarse el ejercicio cardiovascular intenso durante tres meses en todos los pacientes después de miocarditis o pericarditis.
Secuelas neurológicas
Se han descrito accidentes cerebrovasculares isquémicos, convulsiones, encefalitis y neuropatías craneales después del covid-19, pero todos parecen ser poco raros61. Un paciente con sospecha de estas complicaciones graves debe ser derivado a un neurólogo. Los síntomas neurológicos no específicos comunes, que parecen coincidir con la fatiga y la disnea, incluyen dolores de cabeza, mareos y embotamiento cognitivo (niebla o confusión mental). Hasta que aparezca una guía basada en la evidencia sobre cómo manejar o cuándo referir tales síntomas, recomendamos soporte y seguimiento de los síntomas en atención primaria.
El paciente mayor
El covid-19 tiende a afectar más gravemente a los pacientes mayores. Los que sobreviven tienen un alto riesgo de sarcopenia, desnutrición, depresión y delirio.2El dolor crónico post-covid-19 puede afectar a pacientes de cualquier edad, pero parece ser más común en los pacientes ancianos. Los síntomas físicos se suman al impacto psicosocial de la interrupción del acceso a la atención médica (como las citas para obtener medicamentos habitual), las rutinas personales básicas (como caminar a las tiendas locales), las interacciones sociales (como reunirse con amigos) y las redes de apoyo profesional .
Salud y bienestar mental
La mayoría de las publicaciones sobre covid-19 y salud mental han enfatizado las reacciones individuales a la pandemia como ansiedad, estrés y estados relacionados con el quebranto de las rutinas habituales, soledad y aislamiento social en individuos no infectados. La Organización Mundial de la Salud ha publicado una guía sobre estos. Los relatos no profesionales sugieren que el covid-19 postagudo a menudo se asocia con un estado de ánimo bajo, desesperanza, mayor ansiedad y dificultad para dormir. Puede ocurrir un trastorno de estrés postraumático, especialmente en los trabajadores de la salud y otros con responsabilidades de cuidado.
Si bien una minoría de pacientes puede beneficiarse de la derivación a los servicios de salud mental, es importante no patologizar a la mayoría. L
Consideraciones sociales y culturales
El covid-19 es más común y tiene un peor pronóstico en la fase aguda en personas pobres, ancianas y de ciertos grupos étnicos minoritarios (principalmente negros, del sur de Asia y judíos. Es demasiado pronto para decir si estos patrones sociodemográficos persisten en el covid-19 postagudo. Nuestra experiencia sugiere que los pacientes con covid-19 postagudo provienen de diversos orígenes sociales y culturales. Muchos tienen comorbilidades que incluyen diabetes, hipertensión, enfermedad renal o cardiopatía isquémica. Algunos han experimentado duelos familiares, así como la pérdida de puestos de trabajo y el consiguiente estrés financiero y pobreza alimentaria.
Implicaciones para el equipo de atención primaria
A partir de la limitada evidencia actual, anticipamos que muchos pacientes cuya enfermedad por covid-19 es prolongada se recuperarán sin la participación de un especialista a través de un enfoque holístico y una aproximación realista. Se puede lograr mucho a través de servicios de rehabilitación interprofesionales y comunitarios que abarcan la autogestión por el paciente, el apoyo de compañeros y aprovechan el potencial del video y otras tecnologías de comunicación remota.
Versión completa aquí
Distancia física con conectividad social, tambien en la consulta del médico
En el número de mayo/junio de 20202 de la revista Annals of Familiy Medicine se publica un interesante artículo con el sugerente título de “Distancia física con conectividad social”, en el que se discute sobre un experimento mental, realizado por un grupo multidisciplinar de profesionales de atención primaria americanos, sobre dos «componentes» de la longitudinalidad en atencion primaria:
continuidad de la atención por un solo médico
relaciones entre pacientes y médicos.
Este último trataría sobre la capacidad de conocer a las personas a lo largo del tiempo, y de la relación personal entre el paciente y el profesional, otro “conocer” fundamental en especial para abordar eficazmente los problemas de salud mental, emocional y conductual.
Con estos dos componentes, los autores se preguntaban y preguntaron al panel de expertos que participaron en el experimento, si se puede compensar la falta de continuidad, con el fomento en el apartado de relación, en concreto ¿si se podía invertir en el aspecto relacional durante diferentes tipos de encuentros entre pacientes y médicos, incluso en aquellos como la teleconsulta, que pueden no ser parte de una relación de continuidad?
La respuesta la dan en dos tablas que se pueden ver en el artículo.
En la primera, exponen la manera concreta de relación personal que se puede encontrar en diferentes tipos de encuentros médicos.
Maneras concretas en que la relación con el paciente podría manifestarse en diferentes tipos de encuentros relacionados con el cuidado de la salud
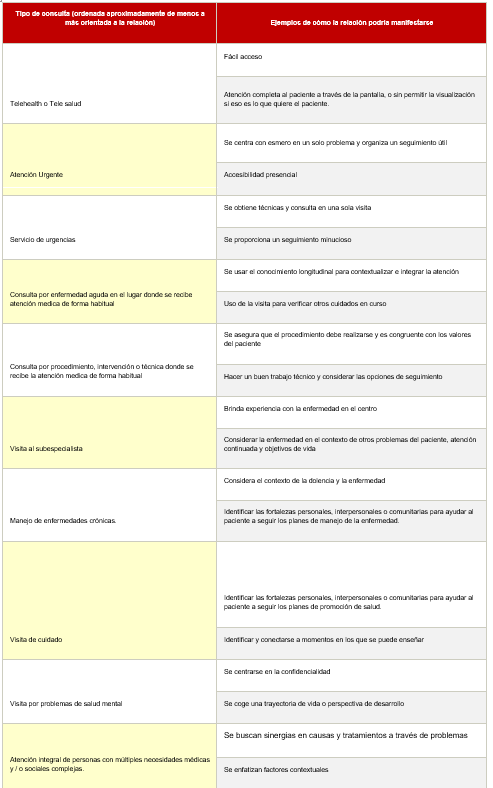
y en la segunda una lista de posibles acciones de maneras de fomentar una relación durante los encuentros no presenciales como en telemedicina.
Una lista parcial de maneras de invertir en una relación durante los encuentros de telemedicina (que nos dimos cuenta podría ser ampliamente aplicable durante muchos tipos de visitas)
| Respetando la necesidad del paciente de acceder fácilmente |
| Métodos de comunicación multimodales |
| Respeto a mi necesidad de acceso fácil: tiempo |
| Comienzan donde está la gente |
| Considerando el costo y la capacidad de pago del paciente |
| Atención virtual centrada en la presencia (persona), incluso si es físicamente remota |
| Ofreciendo opciones para personalizar la comunicación, como ser visto o solo escuchar |
| Buscando formas de ayudar al paciente a sentirse comprendido y escuchado, cómo resumir el encuentro |
| Escuchando atentamente la experiencia del paciente. |
| Aportando cualquier conocimiento previo disponible sobre la situación específica del paciente |
| Preguntas puntuales, apropiadas a la situación y tipo de visita. |
| Yendo a lo que es importante |
| Mostrando experiencia, llegar al fondo de las cosas genera confianza |
| Mostrando un tono receptivo, no apresurado |
| Proporcionando planes de contingencia y opciones relevantes para la situación del paciente. |
| Ofreciendo opciones de tratamiento no médico (p. ej., dieta, actividades) |
| Tratando al paciente como un individuo, no solo trabajando a través de un protocolo |
| Pedir contexto |
| Hacer preguntas abiertas |
| Sentir empatía |
| Atender las emociones |
| No culpar |
| Ofrecer múltiples opciones de tratamiento, cosas para probar y un camino a seguir |
| Ofreciendo esperanza |
| Encuentre algo que el paciente haya hecho bien y felicítalo |
| Explicando en lenguaje fácil |
| Preguntando: ¿algo más?’ |
| Averiguando por qué esto importa ahora y cómo |
| Normalizando la experiencia del paciente cuando sea posible. |
| Trabajando para llegar al mismo lugar: médico y paciente |
| Tomando lo que podemos aprender de los buenos centros de atención telefónica y las industrias de servicio al cliente |
| Sistemas que otorgan al médico y al paciente tiempo y una amplia gama de opciones. |
| Reparto del poder. Sin prejuicios |
| Reconocer explícitamente las limitaciones de tiempo y luego priorizar en función de atender tanto lo que el paciente siente que es importante como lo que es importante desde una perspectiva biopsicosocial |
| Amarrarlo a la persona, ser entendido |
| Trabajando para llegar a una meta compartida |
| Si tanto el paciente como el clínico sienten conexión después de la visita, aportan algo positivo al próximo encuentro: construir una comunidad de expectativas |
La dos tablas con los resultados de este experimento muestran que es posible fomentar las relaciones entre paciente y médico, incluso en conexiones humanas que son físicamente remotas
Tweet
Como enfrentaron los aussies a COVID-19
En países como el Reino Unido y Australia, una sólida red de centros de salud (general practices) constituye la base esencial del sistema nacional de salud. Cuando la comunidad experimenta una emergencia sanitaria nacional, como se ha visto con la pandemia de COVID-19, la medicina de familia y otros elementos de los servicios de atención primaria de la nación deben ser apoyados para garantizar la continuidad óptima de la atención médica para la población, así como proporcionar un componente esencial de las respuestas del sistema de salud a la emergencia.
Michael R Kidd. British Journal of General Practice 2020; 70 (696): 316-317. DOI: https://doi.org/10.3399/bjgp20X710765
Así concluye el editorial de la revista de los médicos generales británicos BJGP titulado Cinco principios para la preparación ante una pandemia: lecciones de la respuesta australiana de atención primaria COVID-19.
Estos principios forman un marco para manejar tanto la crisis actual como para futuras respuestas nacionales e internacionales a emergencias de salud, basándose en las contribuciones de la práctica general y la atención primaria en:
- Prestación de servicios de tratamiento y apoyo a las personas afectadas.
- Protección de personas vulnerables.
- Continuidad de los servicios de salud habituales para toda la población.
- Protección y apoyo de los trabajadores de atención primaria y servicios de atención primaria.
- Prestación de servicios de salud mental a la comunidad y a la fuerza laboral de atención primaria de salud.
La respuesta de atención primaria de Australia a COVID-19 reconoció la fortaleza del sistema de atención primaria de salud de la nación y asignó roles clave a la práctica general y al sector de atención primaria de salud en general para responder a la pandemia, basándose en el papel esencial de primer contacto de la atención primaria y las lecciones extraídas de epidemias y pandemias previas. También colocó la experiencia de práctica general dentro de los procesos nacionales de planificación y toma de decisiones junto con la experiencia en salud pública, enfermedades infecciosas, epidemiología, enfermería y salud mental.
En fin igualito que aquí, en Madrid y en España
Cambios en tu centro de salud
Cambios en tu Centro de Salud from Gerencia AP de Tenerife. on Vimeo
se refieren a Tenerife pero una situación muy similar se esta viviendo en todos los centros de salud de España