Etiquetado: toma de decisiones compartida

Diagnóstico médico: ten cuidado con lo que deseas
Suzanne O’Sullivan es una neuróloga irlandesa que vive en el Reino Unido, y trabaja en una unidad especializada en epilepsia. Sin embargo, su campo de estudio va mucho más allá, mostrando un interés particular por las patologías psicosomáticas. Durante su trayectoria profesional, ha obtenido una significativa experiencia en el tratamiento de pacientes que, después de visitar múltiples doctores y realizar innumerables exámenes diagnóstico, acudían a su consulta en búsqueda de soluciones.
Su primer libro de divulgación, «Todo está en tu cabeza», nos guía con rigor y sin falsa conmiseración por el complejo mundo de las enfermedades psicosomáticas. Relata casos reales y muestra la dificultad de abordar estos trastornos en una sociedad que a menudo los estigmatiza. He comentado este libro en varias ocasiones con colegas y, para mi sorpresa, pese a estar traducido al español, creo que no goza del reconocimiento que merece.
También leí su segundo libro, «El cerebro convulso», donde la autora desentraña los enigmas del cerebro y los retos diagnósticos a los que se enfrenta un neurólogo. Cuando supe del lanzamiento de su tercer libro, «The Age of Diagnosis», no dudé en reservarlo de inmediato, convencido de que me cautivaría tanto por la autora—ya conocida y amena—como por el propio tema, que ha ocupado buena parte de mi interés profesional en los últimos años.
Desde que lo tuve entre mis manos, la intención era escribir una reseña para este blog, pero aún no he terminado el libro y además, hace apenas dos días, se publicó una excelente reseña de Richard Smith en el BMJ, a quien también admiro, y cuya valoración supera sin duda lo que yo podría expresar. Por ello, he decidido traducirla y compartirla aquí para quienes estén interesados en esta obra.
La explosión del diagnóstico: un nuevo e importante libro intenta comprender lo que está ocurriendo
Por Richard Smith, chair
Traducción no autorizada de BMJ 2025; 389 doi: https://doi.org/10.1136/bmj.r772 (Published 16 April 2025)Cite this as: BMJ 2025;389:r772
Darcie es una mujer de unos 20 años con migraña, síndrome de Ehlers-Danlos hipermóvil, anorexia, síndrome del intestino irritable, síndrome de taquicardia postural ortostática, autismo, trastorno por déficit de atención con hiperactividad (TDAH), depresión y ansiedad. Fue remitida a la neuróloga Suzanne O’Sullivan porque desarrolló convulsiones. O’Sullivan, especializada en afecciones psicosomáticas, realizó pruebas minuciosas y, como esperaba, no detectó ninguna enfermedad cerebral en Darcie. Sin embargo, insiste en que Darcie no está fingiendo sus convulsiones y que son «tan perturbadoras para la vida como una enfermedad cerebral como la epilepsia».
Ver a muchos pacientes como Darcie, discapacitados por múltiples diagnósticos ha sido uno de los estímulos que han llevado a O’Sullivan a escribir su nuevo e importante libro, La era del diagnóstico: Enfermedad, salud y por qué la medicina ha ido demasiado lejos.1 ¿Por qué la gente, sobre todo los jóvenes, acumula tantos diagnósticos? Otro estímulo ha sido el enorme aumento del número de personas que padecen una discapacidad, reciben una gama cada vez más amplia de diagnósticos o sufren problemas de salud mental.
En Gran Bretaña, las personas que reciben una prestación por discapacidad han pasado de 3,9 millones en mayo de 2002 a 6,9 millones en febrero de 2024.2 Más de la mitad reciben la prestación por un trastorno de salud mental. Alrededor de dos millones de personas en Gran Bretaña, casi el 3% de la población, padecen covid persistente, una afección que se nombró por primera vez en Twitter (X) el 20 de mayo de 2020.3 O’Sullivan escribe que, en su opinión, la mayoría de los casos son psicosomáticos y, como resultado, ha recibido muchas críticas.
Un estudio de 2023 encontró un aumento de 20 veces en los diagnósticos de TDAH y un aumento de 50 veces en las prescripciones de TDAH en hombres de 18 a 29 años de 2000 a 2018.4 Un estudio de 2021 mostró un aumento de ocho veces en los nuevos diagnósticos de autismo de 1998 a 2018, y 1,2 millones de personas en Inglaterra están a la espera de ser evaluados para la condición.5
Las prescripciones de antidepresivos casi se duplicaron en Inglaterra de 2011 a 2023, pasando de 47,3 millones a 85,6 millones.6 Estos patrones no son exclusivos del Reino Unido. En Estados Unidos, las tasas de depresión y ansiedad en niños aumentaron del 5,4% en 2003 al 8,4% en 2012.7 O’Sullivan escribe: «La institución benéfica sobre la enfermedad de Lyme de Australia estima que hasta medio millón de personas han sido diagnosticadas con la enfermedad de Lyme adquirida en Australia, a pesar de que los científicos afirman que esto es imposible.»
La gente quiere diagnósticos
El aumento de los diagnósticos no se limita a los problemas de salud mental. La aparición de los diagnósticos de prediabetes y prehipertensión aumentó en millones el número de personas con un diagnóstico sólo en el Reino Unido. Las pruebas de cribado -por ejemplo, del cáncer de próstata y de mama- dan a muchas personas un diagnóstico que puede conducir a un tratamiento eficaz, pero que también puede resultar ser finalmente un falso positivo o conducir a un tratamiento drástico que quizá no era necesario. Como señala O’Sullivan, los pacientes operados de cánceres que no les habrían matado contarán como éxitos, lo que aumentará el apetito por el cribado. El riesgo de cirugía innecesaria aumenta con el cribado de genes asociados al cáncer.
¿Reflejan estos aumentos en los diagnósticos un aumento de la enfermedad, una mayor concienciación, una deriva diagnóstica o algo más profundo? Hay pocas pruebas convincentes de un verdadero aumento de la enfermedad y, desde luego, no las suficientes para explicar la explosión de muchos diagnósticos. O’Sullivan muestra que, en la mayoría de los diagnósticos, los aumentos se dan entre personas con afecciones leves. Hay, por ejemplo, niños gravemente discapacitados por autismo, pero el aumento espectacular se da en personas con discapacidad leve a las que hasta hace poco no se les habría diagnosticado autismo. Las ediciones del Manual Diagnóstico y Estadístico de los Trastornos Mentales -la Biblia de los psiquiatras- han ampliado las definiciones de afecciones como el autismo, el TDAH y el trastorno de duelo patológico. Sin embargo, O’Sullivan cree que el gran aumento se produce en el entusiasmo por los diagnósticos entre los profesionales sanitarios y entre las personas que se autodiagnostican. «Los médicos», escribe, «están algo convencidos por [su] papel en la vida de la gente como salvadores y consoladores». Si la gente quiere diagnósticos, los tendrá.
Y la gente quiere diagnósticos. O’Sullivan habló con mucha gente para preparar su libro y descubrió que casi todas las personas con un diagnóstico leve o lo que podría llamarse un diagnóstico «incierto» o «dudoso» estaban contentas de habérselo dado.
«La gente», escribe, «se esfuerza por luchar contra la incertidumbre”. Queremos respuestas. Queremos que nos expliquen nuestros fracasos. Esperamos demasiado de nosotros mismos y de nuestros hijos. La expectativa de una buena salud constante, éxito y una transición suave a través de la vida se encuentra con la decepción cuando no funciona de esa manera. Las explicaciones médicas se han convertido en la tirita que utilizamos para ayudarnos a gestionar esa decepción». Por desgracia, observa O’Sullivan, hay pocas pruebas de que los diagnósticos conduzcan a una mejora de la vida, las relaciones o el trabajo de las personas.
Los diagnósticos también conllevan riesgos. Están los riesgos obvios en torno al empleo y los seguros, pero también pueden acarrear síntomas. O’Sullivan escribe: «Las etiquetas diagnósticas tienen el poder de crear enfermedad en ausencia de enfermedad porque los pensamientos, las ideas y las emociones se promulgan a través del cuerpo». Los síntomas aparecen después del diagnóstico o empeoran con él. Las agitaciones y molestias que todos sentimos en el cuerpo pueden evolucionar para ajustarse al diagnóstico
Los diagnósticos también conllevan riesgos. Están los riesgos obvios en torno al empleo y los seguros, pero también pueden acarrear síntomas. O’Sullivan escribe: «Las etiquetas diagnósticas tienen el poder de crear enfermedad en ausencia de enfermedad porque los pensamientos, las ideas y las emociones se promulgan a través del cuerpo». Los síntomas aparecen después del diagnóstico o empeoran con él. Las agitaciones y molestias que todos sentimos en el cuerpo pueden evolucionar para ajustarse al diagnóstico.
Fundamental para la identidad
O’Sullivan comienza su libro con un capítulo sobre la enfermedad de Huntington: una afección en la que, excepcionalmente, una prueba positiva para el gen significa definitivamente que se tiene o se va a desarrollar la enfermedad y una prueba negativa significa que no se tiene y que nunca se tendrá. Antes de que se desarrollara la prueba genética, los interesados en la enfermedad daban por sentado que todas las personas en riesgo se harían la prueba en cuanto estuviera disponible, pero la mayoría de la gente no lo hace.
De hecho, en el NHS de Inglaterra se necesitan tres consultas con un asesor genético antes de someterse a la prueba de la enfermedad de Huntington, para asegurarse de que se comprenden plenamente las consecuencias de un diagnóstico. Esto contrasta con otros diagnósticos que se dan con demasiada facilidad y con la suposición de que si, por ejemplo, tuviéramos una prueba para la demencia (que nunca tendrá el mismo valor predictivo que una prueba para la enfermedad de Huntington), todo el mundo en situación de riesgo querría hacerse la prueba.
El libro cuenta la historia de dos hijas de una mujer con la enfermedad de Huntington. Habían visto cómo se desarrollaba la enfermedad en su madre y conocían los síntomas. Ambas empezaron a desarrollar síntomas -golpearse con las cosas, olvidar nombres, etc.- y las dos supusieron que padecían la enfermedad. Pero cuando se les hizo la prueba, una de las hermanas la tenía y la otra no.
Un diagnóstico puede convertirse en un elemento central de la identidad de alguien. O’Sullivan incluye una cita de un paciente con autismo leve: «Sin el autismo, no sabría que no soy vago. Ahora sé que no puedo obligarme físicamente a hacer cosas porque tengo la dopamina equivocada. Sin el autismo, nunca habría aprendido que tengo una evitación patológica de la demanda. Nunca habría aprendido que hay una razón por la que tengo todas las cosas por las que he estado tan inseguro toda mi vida.»
La paciente se considera a sí misma una «persona autista» porque ser autista forma parte de su identidad. Padecer COVID persistente, la enfermedad de Lyme o TDAH puede definir quién eres y qué eres, y puede convertirte en parte de una comunidad. Incluso puede darte una causa: por ejemplo, luchar por que se investigue más sobre la afección o participar en la elaboración de directrices sobre la enfermedad. Pero, advierte O’Sullivan, «cuando un problema médico forma parte de la identidad de una persona, se convierte en algo insoslayable.
Las personas con un diagnóstico pueden unirse a un grupo con ese diagnóstico y entonces estar expuestas a información no sólo sobre esa afección, sino sobre otras que pueden causar síntomas similares. Probablemente así es como Darcie consiguió acumular tantos diagnósticos.
Los diagnósticos pueden ser incapacitantes para las personas, y también pueden perjudicar a los demás. La proliferación de personas con enfermedades leves puede restar atención y recursos a las personas con formas más graves de la enfermedad. Las personas pueden verse incapacitadas para trabajar y verse obligadas a vivir de subsidios. El gobierno británico se ha visto desbordado por el aumento de las prestaciones por discapacidad, que pasarán de unos 1.100 millones de libras en 1985-86 a 39.100 millones en 2023-24. La previsión es que el total de prestaciones sanitarias y por incapacidad siga aumentando, hasta alcanzar los 100.700 millones de libras en 2029-30.
El Gobierno ha respondido recortando las prestaciones, pero los recortes son un instrumento contundente para distinguir entre las personas con necesidades profundas y las que no sólo podrían trabajar, sino que se beneficiarían de ello.8 O’Sullivan, cuya compasión se percibe claramente en sus escritos, deja claro en su podcast del BMJ que no apoya los recortes de las prestaciones, pero irónicamente es el enorme aumento de los diagnósticos lo que hace que su libro no sólo sea importante desde el punto de vista médico, sino también político.
Factores externos de estrés
O’Sullivan no tiene una solución para el aumento de los diagnósticos, pero deja claro que el incremento es excesivo y está trayendo más problemas que beneficios. Pide a los médicos que sean más cuidadosos y subraya que los diagnósticos rara vez se basan únicamente en los resultados de las pruebas. Hay que tener muy en cuenta el historial clínico y todas las circunstancias que han llevado a una persona a acudir al médico.
O’Sullivan se describe a sí misma como «psicóloga»: «Espero que ayudar a las personas a entender que algo en su entorno social les ha hecho enfermar les dé control sobre cómo afrontar los factores de estrés externos en el futuro. Temo que una visión que hable demasiado de procesos biológicos internos convierta a las personas en víctimas pasivas de su trastorno médico, lo que les quita el control».
Mientras leía el libro de O’Sullivan empecé a reflexionar sobre lo que podría llamarse la medicalización de toda nuestra sociedad. Junto al aumento de los diagnósticos, los datos muestran que casi la mitad del gasto público se destina al SNS, frente al 25% de hace sólo dos o tres décadas. El NHS es ahora el mayor empleador del país. Entre 1949 y 2018 la población de Inglaterra y Gales creció un 30%, pero el número de consultores hospitalarios en Inglaterra se multiplicó por 13. Sin embargo, hay 7,5 millones de casos en listas de espera, y la satisfacción de los ciudadanos con el NHS ha caído a su punto más bajo, ya que solo el 21% dice estar satisfecho.
En el libro de Ivan Illich de 1976 Los límites de la medicina 9 , un texto denso pero hermoso al que vuelvo con frecuencia, habla de tres tipos de iatrogenia: clínica, social y cultural. En la sección dedicada a la iatrogenia clínica, habla de la medicina ineficaz y de los daños causados por la medicina, temas que ahora nos resultan familiares, pero de los que se hablaba menos en los años setenta, cuando la medicina moderna parecía arrasar con todo. Entre las características de la iatrogenia social que enumera Illich figuran el enorme crecimiento y el aumento del coste de la atención sanitaria y el incremento del tamaño, el alcance y el poder de las empresas farmacéuticas.
Pero la iatrogenia cultural es quizá la más importante y, en última instancia, la más perniciosa. Illich parte de la premisa irrefutable de que el sufrimiento, el dolor, la enfermedad, el deterioro, el fracaso, la decepción, el declive y la muerte son partes inevitables de la vida. Las culturas tradicionales, a menudo con la religión a la cabeza, proporcionaron medios para afrontar y encontrar sentido a estos fenómenos. La medicina moderna, argumenta Illich, ha barrido esos medios tradicionales con la falsa promesa de poder gestionar esos fenómenos con medios en gran medida técnicos. Nos hemos quedado desamparados, sobre todo cuando se trata de dar sentido en lugar de fármacos o cirugía. «La iatrogénesis cultural», escribió, «se instala cuando la corporación médica mina la voluntad de la gente de sufrir su realidad».
Illich, que falleció en 2002, vio cómo la enfermedad se extendía a medida que aumentaba el poder médico, pero no previó que la gente buscara diagnósticos para etiquetar y dar sentido a los problemas, fracasos o decepciones de su vida. Pero no es de extrañar: ¿dónde más puede buscar la gente cuando, como afirmaba Illich, «la atención sanitaria se ha convertido en una monolítica religión mundial»?
Mi último pensamiento al leer el magnífico libro de O’Sullivan fue recordar la predicción de Uwe Reinhardt, el ingenioso profesor de economía sanitaria de Princeton, de que con el tiempo «todo el mundo trabajará para un hospital o en uno».
Mortificame
En la editorial de JAMA en relación con la publicación del tercer gran ensayo clínico que demuestra la ineficacia de las campañas de cribado de próstata mediante la determinación del antígeno prostático específico (PSA), se cita un estudio donde se encontró que de los más de mil hombres que recibieron información objetiva sobre los pros y los contras del cribado de PSA (y qué pasaros exitosamente una prueba sobre el conocimiento adquirido) un tercio aún preferían realizarse un test con PSA.
El cribado del cáncer despierta unas adhesiones difícil de objetivar, a no ser que recordemos que pueden ser ejemplos de intervenciones con retroalimentación (o feedback) siempre positivo. Estos sistemas de retroalimentación positiva abundan en la atención sanitaria, y se podrían definir como sistemas en los que los datos negativos nunca aparecen. La única información que produce el sistema, por tanto, es positiva y nos lleva a la falsa idea de que los efectos negativos no existen. Podría ser el caso de la paradójica satisfacción de los pacientes con los resultados adversos de la atención médica excesiva y explicar el entusiasmo por el cribado-chequeo en la población occidental. Numerosos estudios han encontrado que los pacientes no están insatisfechos con los falsos positivos de ciertos cribados. Tampoco con los acontecimientos posteriores que siguen a estos resultados; e incluso, son más propensos a someterse a las mismas pruebas en el futuro.
Algo similar ocurre en los médicos, si hay una retroalimentación -siempre- positiva- las decisiones se toman sin importar el equilibrio entre eventos beneficiosos y perjudiciales. En román paladino, al solicitar algunas pruebas, el médico obtiene siempre un buen saldo: si el resultado es negativo, se tranquiliza al paciente y si es positivo, se «detecta de forma precoz» o se «salva una vida». La reacción natural será repetir esta intervención, a pesar de que se aplique a pacientes con una probabilidad menor de beneficio y un mayor riesgo de efectos adversos.
Las decisiones para la intervención agresiva en el tratamiento o en el cribado son sistemas de retroalimentación positiva.
En realidad, no son favorables, no se pueden considerar positivas, pero se explican porque los pacientes y los médicos ven las decisiones desde la perspectiva de un individuo. La práctica más agresiva mejora los resultados que los pacientes y los médicos perciben. Además, en el caso de estos últimos, tiene ventajas adicionales como cumplir con los indicadores propuestos, la protección contra reclamaciones o incluso económicos (sobre todo si uno se dedica en exclusiva a eso).
a ojo de buen cubero
Se presume, desde los primeros estudios sociológicos sobre la profesión que los médicos, tendemos a sobrestimar los beneficios de nuestras intervenciones e infraestimar los daños o perjuicios que estás ocasionan. Esta tesis se ha visto corroborada por la investigación sobre la toma decisiones clínicas. Una revisión sistemática publicada recientemente en la revista JAMA Internal Medicine abunda en esta tesis.
Esta revisión recogió 48 estudios de diversas especialidades médicas en los que se estudiaba las respuestas de los médicos en la estimación de los beneficios o daños de cualquier prueba diagnóstica, intervencion de cribado o tratamiento.
 Los resultados de los estudios individuales eran demasiado heterogéneos para ser combinados en un metanálisis, por lo que los autores calcularon el porcentaje de médicos que subestimaron, sobreestimaron o contestaron correctamente sobre los beneficios o los daños en cuestión.
Los resultados de los estudios individuales eran demasiado heterogéneos para ser combinados en un metanálisis, por lo que los autores calcularon el porcentaje de médicos que subestimaron, sobreestimaron o contestaron correctamente sobre los beneficios o los daños en cuestión.
El resultado de esta revisión muestra que la mayoría de los médicos – cuando se les sometía a un cuestionario especifíco que exploraba estas cuestiones- evaluaron correctamente los daños, sólo el 13% de las ocasiones y los beneficios sólo en el 11% de los casos.
Las estimaciones de los médicos variaban ampliamente entre especialidades y el tipo de intervención, verbigracia, más del 90% sobreestimó la capacidad de la terapia de reemplazo hormonal para reducir el riesgo de fractura de cadera, mientras que más del 90% subestimó el riesgo de cáncer de la gammagrafía ósea.
Con estos resultados los autores concluyen que los clínicos solo ocasionalmente tienen expectativas precisas de beneficios o daños, con inexactitudes en ambas direcciones. Tienden más a menudo a subestimar los daños y sobrestimar los beneficios. Estas percepciones imprecisas sobre los beneficios y los daños de las intervenciones podrían estar ocasionando un trabajo clínico por debajo de lo óptimo.
Los pacientes no se quedan atrás, otra revisión sistemática publicada en la misma revista dos años aantes, muestran que las expectativas poco realistas sobre los beneficios y los daños de las intervenciones, también son la norma entre los pacientes. Esta revisión mostro que al igual que los médicos, la mayoría de los pacientes sobreestiman el beneficio de intervención y subestiman el daño de las intervenciones médicas
los «riesgos» de la sibutramina: formas de expresarlo
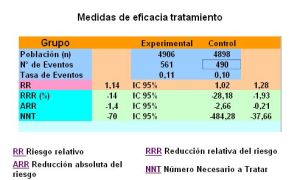
Los resultados mostraron un incremento del riesgo cardiovascular de sibutramina (561/4906, 11,4%) en comparación con placebo (490/4898, 10%) en la variable principal (infarto de miocardio, ictus, o parada cardiaca no mortal y muerte de origen cardiovascular) con un incremento de riesgo del 16% (Hazard Ratio 1,161; IC 95% 1,029-1,311), a expensas de un aumento de la incidencia de infarto de miocardio e ictus no mortales.  En el grupo control 100 personas de 1000 tendrán infarto de miocardio, ictus, o parada cardíaca no mortal y muerte de origen cardiovascular , comparado con 114 (95% IC 102 a 128) de 1000 en el grupo tratado con Sibutramina.
En el grupo control 100 personas de 1000 tendrán infarto de miocardio, ictus, o parada cardíaca no mortal y muerte de origen cardiovascular , comparado con 114 (95% IC 102 a 128) de 1000 en el grupo tratado con Sibutramina.