Etiquetado: diagnóstico
El efecto Rumpelstiltskin: conozca el nombre del alivio que brinda un diagnóstico
Traducción de The Rumpelstiltskin Effect: Meet the Name for the Relief a Diagnosis Brings. Disponible en https://www.psychiatrymargins.com/p/the-rumpelstiltskin-effect-meet-the
Alan Levinovitz (profesor de filosofía y religión en la Universidad James Madison) y yo publicamos un nuevo artículo hoy en BJPsych Bulletin, «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico«, en el que le damos al poder curativo del diagnóstico un nombre apropiado. El artículo es de acceso abierto y los alentamos a todos a leerlo. La siguiente es una versión abreviada del original.
Los médicos de todas las disciplinas están muy familiarizados con una característica inusual de los diagnósticos descriptivos. Los términos diagnósticos, a pesar de su naturaleza no etiológica, parecen ofrecer una perspectiva explicativa a muchos pacientes, a veces con efectos profundos.
En un artículo del New York Times sobre los diagnósticos de TDAH en adultos mayores, una mujer diagnosticada a los 53 años describió su reacción de la siguiente manera: «Lloré de alegría», dijo. «Sabía que no estaba loca. Sabía que no estaba rota. No era un fracaso. No era perezosa, como me habían dicho durante la mayor parte de mi vida. No era estúpida».
Los médicos de diversas disciplinas y entornos observan esta dinámica en diversos diagnósticos: cefalea tensional, tinnitus, síndrome de fatiga crónica, síndrome de piernas inquietas, trastorno de insomnio, síndrome del intestino irritable, dispepsia funcional, urticaria idiopática crónica y espectro autista, por nombrar algunos.
Sus experiencias ponen de relieve un fenómeno médico sorprendente, descuidado y sin nombre:
El efecto terapéutico de un diagnóstico clínico, independiente de cualquier otra intervención, donde el diagnóstico clínico se refiere a la clasificación de las experiencias de la persona en una categoría clínica por parte de un médico o del propio paciente.
A esto lo llamamos el «efecto Rumpelstiltskin».
En el clásico cuento popular de los hermanos Grimm, «Rumpelstiltskin», una joven promete su primogénito a un hombrecillo a cambio de la habilidad de convertir la paja en oro. Cuando él viene a cobrar, ella le suplica clemencia y él le ofrece una salida. Ella debe adivinar su nombre.

Ahora convertida en reina, la mujer repasa todos los nombres de la lengua alemana, así como todos los apodos coloquiales que se le ocurren. Ninguno funciona. Finalmente, su sirviente descubre el nombre altamente esotérico del hombrecillo, Rumpelstiltskin, y ella queda liberada de su obligación.
Es fundamental que la fuente de la grave angustia de la reina no tenga un nombre familiar. Tampoco puede sustituirlo por una descripción profana como «hombrecillo gracioso». Se requiere un conocimiento esotérico del nombre oficial para controlar lo que la aflige. En cuanto conoce el nombre, el problema se resuelve por sí solo.
Este tipo de cuento popular (tipo 500 de Aarne-Thompson) aparece en numerosas culturas. Los detalles varían, pero el tema es idéntico. Descubrir el nombre esotérico, es controlar y destruir la fuente del sufrimiento. El exorcismo tradicional funciona según un principio similar. Existen términos comunes para las aflicciones atribuidas a los demonios: pereza, mendacidad, gula, etc. Sin embargo, cuando los esfuerzos normales para superar la pereza son insuficientes, se recurre a un exorcista. Descubrir el nombre del demonio es crucial para controlarlo, no solo la pereza, sino Belphegor, el demonio de la pereza, por lo que los tratados demonológicos y los exorcistas dedican tanto tiempo a los nombres, desde la antigua China hasta la Inglaterra moderna. Abundan otros ejemplos, desde las prácticas culturales de mantener en secreto los nombres verdaderos, hasta la literatura contemporánea, como la clásica serie de libros Terramar de Ursula Le Guin, en la que los magos solo pueden controlar lo que nombran correctamente.
Este principio también se aplica en la medicina moderna. Si un diagnóstico clínico puede tener un efecto terapéutico, entonces, al menos en algunos casos, los diagnósticos son intervenciones médicas en sí mismas y deben tratarse e investigarse como tales. Del mismo modo, el autodiagnóstico puede entenderse como un intento de garantizar el efecto terapéutico de una intervención médica a la que los pacientes no tienen acceso oficial.
Aunque el fenómeno no se ha estudiado exhaustivamente con este nombre, las investigaciones ya apuntan a su realidad. Las revisiones sistemáticas de las etiquetas diagnósticas (O’Connor et al, 2018; Sims et al, 2021) muestran que un nuevo nombre para una vieja lucha suele aportar validación, alivio y empoderamiento. Proporciona un lenguaje común para hablar con los médicos, la familia y los compañeros. Puede facilitar la conexión con comunidades de apoyo y movimientos de defensa. El efecto Rumpelstiltskin también parece un primo plausible del efecto placebo, en el que las expectativas por sí solas producen cambios medibles en los síntomas.
Posibles mecanismos
1) Perspectiva clínica y avance hermenéutico
Fundamentalmente, un diagnóstico clínico invita a los pacientes a ver sus experiencias a través de la óptica médica. El marco interpretativo médico reconoce el sufrimiento de formas que el lenguaje cotidiano a menudo no puede, ya que este último tiende a caracterizar los problemas como deficiencias personales. El lenguaje clínico también está más estandarizado que el lenguaje cotidiano, lo que ofrece al menos la apariencia de un marco explicativo coherente para la discapacidad de una persona.
La filósofa Miranda Fricker utiliza el ejemplo de la depresión posparto para ilustrar cómo el acto de nombrar un fenómeno puede servir como un momento transformador de comprensión. En su libro de 2007 Epistemic Injustice, cita a una mujer que describe su primer encuentro con la depresión posparto como un diagnóstico médico:
«En mi grupo, la gente empezó a hablar sobre la depresión posparto. En esos cuarenta y cinco minutos, me di cuenta de que lo que me había estado echando en cara a mí misma, y lo que mi marido me había estado echando en cara, no era una deficiencia personal mía. Era una combinación de factores fisiológicos y un problema social real: el aislamiento. Esa revelación fue uno de esos momentos que te convierten en feminista para siempre». (p. 149)
La falta de un concepto reconocido para la depresión posparto creó una «oscuridad hermenéutica», una brecha en la comprensión colectiva que privó a las personas de la capacidad de comprender plenamente sus experiencias.
Además de una etiqueta médica, un diagnóstico también funciona como una herramienta social para hacer comprensible un sufrimiento que antes no se podía expresar. Sentirse comprendido, por uno mismo y por los demás, es un bien psicológico que podría contribuir al efecto Rumpelstiltskin. El nombre oficial sirve de puente entre las experiencias individuales y los patrones generalizados.
2) Asociaciones aprendidas, el poder de los rituales y el papel del enfermo
En la mayoría de los casos, el diagnóstico es el preludio de la atención médica y el tratamiento. Otro mecanismo que interviene en el efecto Rumpelstiltskin puede ser una asociación adquirida entre la denominación de una enfermedad en un contexto médico, la promesa de alivio y el acceso al «papel del enfermo». Cuando un paciente recibe un diagnóstico, este le ofrece esperanza y tranquilidad. La asociación puede seguir actuando incluso en situaciones en las que se realiza un diagnóstico, pero no se busca tratamiento o no hay ninguno disponible.
Este proceso se ve amplificado por el poder de los rituales culturalmente sancionados. Los términos diagnósticos son construcciones ritualizadas imbuidas de autoridad institucional. Cuando un especialista nombra oficialmente una afección, esta actúa como un estímulo condicionado, que evoca una expectativa de atención y recuperación profundamente arraigada en las sociedades humanas. El alivio anticipatorio sería particularmente eficaz en contextos culturales que posicionan los diagnósticos médicos como autoritarios y transformadores.
3) Alivio de la ambigüedad cognitiva.
Recibir un diagnóstico resuelve la ambigüedad cognitiva que acompaña al sufrimiento inexplicable. Los pacientes con problemas sin diagnosticar suelen luchar contra la confusión y tienen dificultades para comunicar sus experiencias a los demás e incluso a sí mismos. Un diagnóstico descriptivo proporciona una explicación prototípica que alivia estas dificultades. Aunque no ofrece una respuesta etiológica, el diagnóstico descriptivo funciona como un marco que organiza síntomas dispares en un patrón legible y estandarizado: un problema reconocido que comparten personas de todo el mundo con síntomas básicos que han sido descritos en libros de texto y estudiados por expertos. Un diagnóstico alivia la incertidumbre al introducir una etiqueta categórica en torno a la cual se puede construir una narrativa. Un diagnóstico proporciona a los pacientes las herramientas para construir una historia que explique su sufrimiento y lo haga comprensible.
Curiosamente, vemos este mecanismo potencial en los orígenes del cuento de Rumpelstiltskin. La etimología del extraño nombre del hombrecillo se remonta típicamente a un duende doméstico alemán, «pequeño traqueteo», al que se culpaba de ruidos inexplicables y movimientos misteriosos de objetos. Este nombre esotérico es en realidad una explicación de lo que de otro modo sería inexplicable.
Diagnóstico y daño iatrogénico
Los diagnósticos médicos también tienen posibles desventajas. Un diagnóstico también puede provocar miedo, estigma y autolimitación involuntaria. Puede alterar la forma en que las personas se ven a sí mismas y cómo las ven los demás, a veces de manera alienante. En psiquiatría especialmente, las etiquetas pueden conllevar una carga cultural, conducir a la discriminación o fomentar efectos circulares en los que el diagnóstico moldea el comportamiento y la identidad en ciclos que se refuerzan a sí mismos. Algunas personas rechazan por completo el marco diagnóstico y prefieren ver sus experiencias como espirituales, creativas o ajenas al lenguaje del trastorno. Para ellas, el nombre oficial puede resultar intrusivo, incluso perjudicial. Y cuando un diagnóstico se malinterpreta como un defecto fijo, puede socavar la capacidad de acción, convirtiéndose en una profecía autocumplida. El impulso terapéutico inicial también puede desvanecerse si los beneficios prometidos, como un tratamiento eficaz y una comunidad de apoyo, no se materializan.
Implicaciones clínicas y líneas de investigación
Si el efecto Rumpelstiltskin es tan real y común como sospechamos, plantea cuestiones prácticas. Los médicos deben ser conscientes de que parte de la mejoría de un paciente puede deberse al propio nombre, y no solo al tratamiento. Cuando un paciente busca un diagnóstico específico, puede ser útil explorar qué espera obtener de ese diagnóstico y considerar si esas necesidades pueden satisfacerse junto con la etiqueta o independientemente de ella. Pedimos un programa de investigación estructurado para explorar y cuantificar este efecto y comprender su relación con fenómenos relacionados, como el efecto placebo. Este trabajo podría perfeccionar la práctica clínica y ayudar a los pacientes a acceder a los beneficios de la denominación sin caer en sus trampas.
El efecto Rumpelstiltskin nos recuerda que lo simbólico, lo cultural y lo narrativo están entretejidos en el tejido de la medicina. Nombrar puede ser parte de la curación. Es hora de que estudiemos este efecto con la atención que merece.
Lea el artículo completo en BJPsych Bulletin: «El efecto Rumpelstiltskin: repercusiones terapéuticas del diagnóstico clínico». “The Rumpelstiltskin Effect: Therapeutic Repercussions of Clinical Diagnosis.
Hacia una inteligencia artificial de diagnóstico conversacional
Por Julio Bonis Sanz. Médico de familia + MBA + Ingeniero de IA PLN
En el repositorio arXiv investigadores de Google han publicado hace tres días un artículo titulado: «Hacia una IA de diagnóstico conversacional» (Towards Conversational Diagnostic AI)
Diseño del estudio: en un estudio aleatorizado, doble ciego cruzado de consultas basadas en texto. Se elaboraron 149 escenarios clínicos que fueron representados por actores entrenados, al estilo de un Examen Clínico Objetivo Estructurado (ECOE). Los actores interaccionaban exclusivamente vía chat de texto, bien con 20 médicos de atencion primaria (10 canadienses y 10 indios) con amplio rango de experiencia (entre 3 y 30 años), o bien con un modelo de lenguaje (estilo chatGPT) denominado AMIE (Articulate Medical Intelligence Explorer).
Se pidió a los médicos y a la IA elaborar un listado de los 10 diagnósticos más probables ordenados de más a menos probables. Además se evaluaron multitud de dimensiones de la entrevista clínica; desde aspectos relacionados con la empatía, presencia del diagnóstico correcto entre el listado de diagnóstico, si el tratamiento recomendado era apropiado, si las pruebas complementarias solicitadas eran apropiadas, si las derivaciones al especialista eran adecuadas, etc.
Esta evaluación se realizó mediante dos tipos de cuestionarios: unos de satisfacción validados, rellenados por los actores (para las dimensiones de empatía) y otros cuestionarios rellenados POR MÉDICOS ESPECIALISTAS seleccionando la especialidad según el caso, a juicio de los investigadores (ingenieros informáticos de Google) para evaluar la calidad clínica. Se media por tanto esta última y , pero también la calidad empática del encuentro.
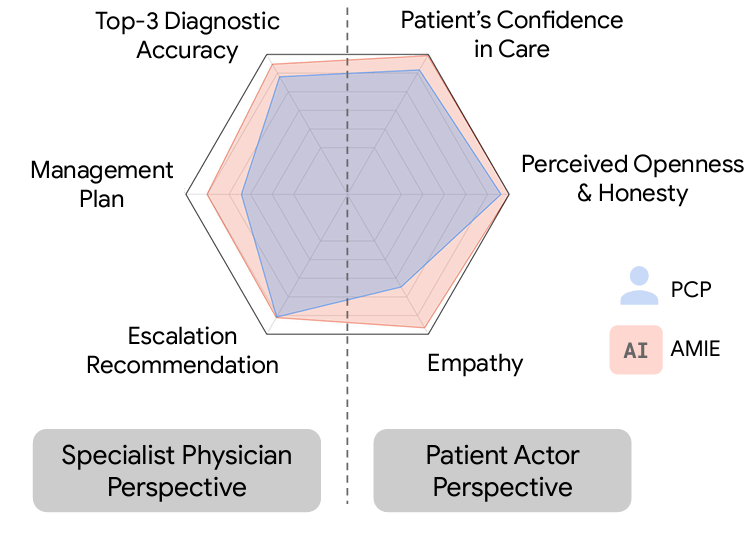
Resultados: La IA obtuvo mejores resultados en todas las dimensiones (clínicas y empáticas) que los médicos de atención primaria… a juicio de médicos especialistas.
Conclusión: La IA puede cambiar ciertas cosas, pero hay otras que no van a cambiar. Ninguno de los investigadores (ingenieros de Silicon Valley) ni ninguno de los médicos y expertos que andan estos días discutiendo las limitaciones del estudio (que las tiene) ha caído en la cuenta de que a lo mejor el criterio de un médico especialista no es lo mejor para valorar lo que ocurre en una consulta de atención primaria. Se considera una obviedad que el juicio clínico del médico especialista es el gold standard que por pura epistemología se asume que nunca se podrá superar (como mucho igualar).
Interpretación alternativa: Los resultados del estudio sugieren que la IA se comporta, en cuanto a sus decisiones clínicas, más como un especialista que como un médico de atención primaria. Esto tiene sentido pues los modelos de lenguaje están entrenados con el contenido encontrado en internet (incluido PubMed) y eso es lo que replican al generar textos.
Por tanto no sería descabellado pensar que los primeros susceptibles de ser sustituidos deberían ser los médicos especialistas y no los generalistas. Sin embargo eso tampoco lo veremos.
PD: como dato curioso se pidió a los especialistas indicasen si el «médico de familia/IA» había producido una «alucinación» (se define como un contenido sin sentido, erróneo o inventado por un modelo de lenguaje). Según se puede ver en el artículo publicado los especialistas (que evaluaban los chats sin saber si eran generados por humanos o una IA) encontraron alucinaciones en un 10% de los casos en la IA… y en un 15% de los médicos de familia. Corolario: Conviene no ir puestos de LSD al centro de salud.
Towards Conversational Diagnostic AI
Resumen canónico : En el corazón de la medicina se encuentra el diálogo médico-paciente, en el que una hábil anamnesis allana el camino para un diagnóstico preciso, un tratamiento eficaz y una confianza duradera. Los sistemas de Inteligencia Artificial (IA) capaces de dialogo diagnóstico podrían aumentar la accesibilidad, la coherencia y la calidad de la atención. Sin embargo, aproximarse a la experiencia de los médicos es un gran reto pendiente. Presentamos AMIE (Articulate Medical Intelligence Explorer), un sistema de IA basado en un modelo de lenguaje amplio (LLM) optimizado para el diálogo diagnóstico.
AMIE utiliza un novedoso entorno simulado basado en el juego automático con mecanismos de retroalimentación automatizados para escalar el aprendizaje a través de diversas enfermedades, especialidades y contextos. Diseñamos un marco para evaluar ejes de rendimiento clínicamente significativos, como la elaboración de la historia clínica, la precisión diagnóstica, el razonamiento de gestión, las habilidades de comunicación y la empatía. Comparamos el rendimiento de los AMIE con el de los médicos de atención primaria (MAP) en un estudio aleatorizado, doble ciego cruzado de consultas basadas en texto con actores pacientes validados al estilo de un Examen Clínico Objetivo Estructurado (ECOE). El estudio incluyó 149 escenarios de casos clínicos de profesionales de Canadá, el Reino Unido y la India, 20 MAPs para comparar con AMIE y evaluaciones por parte de médicos especialistas y los actores que actuaban como pacientes.
AMIE demostró una mayor precisión diagnóstica y un rendimiento superior en 28 de 32 ejes según los médicos especialistas y en 24 de 26 ejes según los pacientes actores. Nuestra investigación tiene varias limitaciones y debe interpretarse con la debida cautela. Los médicos se limitaron a un chat de texto sincrónico poco familiar que permite interacciones a gran escala entre el AMIE y el paciente, pero que no es representativo de la práctica clínica habitual. Aunque es necesario seguir investigando antes de que AMIE pueda trasladarse a entornos reales, los resultados representan un hito hacia la IA de diagnóstico conversacional.
Reforma de las definiciones de enfermedades: un nuevo enfoque dirigido por la atención primaria y centrado en las personas
Diez principios para un diagnóstico más prudente y cuidadoso
Schiff GD, Martin SA, Eidelman DH, Volk LA, Ruan E, Cassel C, et al. Ten Principles for More Conservative, Care-Full Diagnosis. Ann Intern Med. ;169:643–645. doi: 10.7326/M18-1468. Texto completo y ampliado aquí
Ampliando nuestro trabajo anterior sobre los principios de prescripción prudente de medicamentos, se proponen unos principios que aplican el principio de precaución al diagnóstico. El principio de precaución insta pecar de restrictivos el uso de nuevas tecnologías hasta que tengamos pruebas sólidas de beneficios y seguridad a largo plazo. Hemos combinado este enfoque con los principios básicos de la atención médica, especialmente de la atención primaria, tales como continuidad de la atención, relaciones de confianza, buena comunicación, con las lecciones clave sobre la seguridad del paciente (conocimiento de la situación de riesgos, redes de seguridad para mitigar los daños, la cultura para facilitar el aprendizaje y evitar la culpa). Reunimos a un grupo diverso de clínicos, educadores, expertos en políticas de salud y comunicación y desarrollamos los siguientes diez principios
- Promover una mejor atención y escuchar al paciente.
- Desarrollo de una nueva ciencia de la incertidumbre.
- Repensar los síntomas.
- Maximizar la continuidad y la confianza.
- Controlar y conquistar el tiempo.
- Vincular el diagnóstico con el tratamiento.
- Pedir e interpretar las pruebas diagnósticas de forma cuidadosa.
- Redes de seguridad: incorporando lecciones de errores de diagnóstico.
- Abordar el cáncer: miedos y desafíos.
- Administración diagnóstica: Transformar el rol de los especialistas y los clínicos de los servicios de urgencias.
La ecografía clínica, el quinto pilar de la exploración física.
por Rafael Alonso Roca. Médico de familia, miembro de los GdT de Ecografía de semFYC y SoMaMFyC. Centro de Salud Mar Báltico de Madrid.
A raíz de este tuit
en el que hacía mención al provocativo título de un artículo publicado en JAMA, mi amigo Rafa Bravo me instó a que escribiera una entrada en su blog sobre la ecografía clínica, o insonación a pie de cama, o ecografía de cabecera, o ultrasonido en el punto de atención (POCUS), o cualquiera de sus otras denominaciones.
Probablemente mi tocayo Rafa, como muchos otros grandísimos profesionales a los que admiro (@vbaosv,@joaqmorera, @rruizdeadana, @RaulCalvoRico) y que todavía no han probado (o han probado poco) “la adicción” que representa la ecografía de cabecera para un médico clínico, está sorprendido del entusiasmo con que algunos nos hemos lanzado (a veces sin red) a asumir una técnica que previamente habíamos considerado inaccesible y claramente una competencia fuera de nuestras posibilidades. Debo admitir que cuando hace 9 años se planteó en el centro de salud de Griñón incorporarnos como centro piloto al programa de implantación de ecografía en atención primaria de la Comunidad de Madrid, tuve mis objeciones, las mismas que probablemente mantienen muchos de mis ilustres compañeros.
En el artículo al que hacemos referencia, en el que curiosamente uno de los autores es Braunwald, venerable coautor del “Harrison” (libro con el que muchos nos iniciamos en la clínica médica), se mantiene la tesis de que la ecografía clínica a pie de cama no es un sustituto de la exploración física, sino un complemento o “quinto pilar” de la misma tras la inspección, palpación, percusión y auscultación; y que la incorporación de la “insonación” no disminuirá la importancia de la exploración física, sino que aumentará su importancia al complementar los hallazgos exploratorios con las imágenes obtenidas mediante la ecografía por el propio clínico.
A pesar de que en todas las revisiones/protocolos sobre prácticamente cualquier tema, los expertos nos recomiendan siempre una “completa historia clínica y una meticulosa exploración física”, tras las que nos muestran en brillantes algoritmos las siguientes actuaciones, la realidad que todos conocemos es que, en el contexto en que nos movemos (no sólo en la telegráfica consulta de 5 minutos de atención primaria, sino también en el hospital), cada vez se dedica menos tiempo a la exploración física; de forma casi inconsciente aceptamos que el “verdadero” diagnóstico nos lo darán las pruebas complementarias subsiguientes; muchos autores reconocen que se está perdiendo el valor de la exploración, dedicando cada vez menos tiempo a ella, y siendo ya muy raros aquellos brillantes diagnósticos a pie de cama de Marañón, Jiménez Díaz y sus sucesores (con algunos de los cuales coincidí durante mi rotatorio como alumno en la Fundación Jiménez Díaz). Los esfuerzos en incrementar la formación en exploración física resultan asimismo infructuosos ante la ciega aceptación de la tecnología.
En el artículo que comentamos, se describe la historia de la exploración física, que durante dos milenios (desde Hipócrates o incluso antes) prácticamente no cambió en sus técnicas: inspección, palpación y percusión (vista, oído, olfato, gusto, tacto y “comprensión”); se descubrían nuevos signos, pero siempre utilizando el mismo método.
 Hasta que hace 200 años llegó el estetoscopio. Curiosamente el artículo nos cuenta que la incorporación del mismo suscitó también en la época ciertas reticencias; afamados cardiólogos de inicios del siglo XX afirmaban que el estetoscopio obstaculizaba la relación médico-paciente y sus hallazgos producían más daño que beneficio a los pacientes. Posteriormente se afirmó que el manguito de presión arterial deshumanizaba la medicina y que el electrocardiograma nos hacía perder un precioso tiempo que podíamos dedicar a la historia clínica y la exploración física. ¿Les suenan estos argumentos?
Hasta que hace 200 años llegó el estetoscopio. Curiosamente el artículo nos cuenta que la incorporación del mismo suscitó también en la época ciertas reticencias; afamados cardiólogos de inicios del siglo XX afirmaban que el estetoscopio obstaculizaba la relación médico-paciente y sus hallazgos producían más daño que beneficio a los pacientes. Posteriormente se afirmó que el manguito de presión arterial deshumanizaba la medicina y que el electrocardiograma nos hacía perder un precioso tiempo que podíamos dedicar a la historia clínica y la exploración física. ¿Les suenan estos argumentos?
Y aunque no lo queramos reconocer, el examen físico está en decadencia. Esta es una afirmación con un claro componente provocador, pero que tiene cierta base argumental; aunque todos estamos de acuerdo en que la habilidad en la exploración física es fundamental, incluso sus más acérrimos defensores deben reconocer que la evidencia de su rendimiento y utilidad en muchos escenarios es muy limitada; además, los médicos cada vez usan menos la exploración física y por tanto van siendo menos competentes. Son muchas las causas de esto, entre ellas se nombran las limitaciones de tiempo para aprender a realizarla bien, la creciente complejidad de la enfermedad (con menor rendimiento del examen físico), la tendencia a postergar el diagnóstico a tener las pruebas complementarias, y los recursos limitados (sobre todo tiempo). Así, ni a los estudiantes ni a los médicos les atrae su aprendizaje.
Además, como toda prueba sometida a la teoría bayesiana, la exploración también tiene sus falsos positivos y errores de diagnóstico, que se asumen y perdonan porque se achaca a la incertidumbre del arte de la medicina y no genera la consternación de una prueba falsa positiva. Así, tanto los pacientes como los médicos de cualquier nivel de experiencia prefieren los datos objetivos de las pruebas diagnósticas y tienen poca confianza en la exploración física, la consideran inexacta, su utilidad será sólo para plantear la probabilidad previa de enfermedad y las pruebas que hay que pedir a continuación.
Y en este contexto, aparece la ecografía a pie de cama; frente a los grandes aparatos (que todavía se adquieren para los centros de salud y que nos han servido para aprender la técnica) existe una creciente disponibilidad de aparatos cada vez más pequeños y portátiles, aunque todavía a precios entre 5000 y 15000$, prohibitivos para el uso personal. Recientemente han aparecido sondas) que han sustituido los cristales piezoeléctricos por chips que producen ultrasonidos entre 1 y 10 MHZ, que se conectan al teléfono móvil, con precios de 2000$, y que con una sola sonda podemos realizar las funciones de la sonda convex, lineal y sectorial (incluida ecocardioscopia); pueden ser una opción para el uso personal.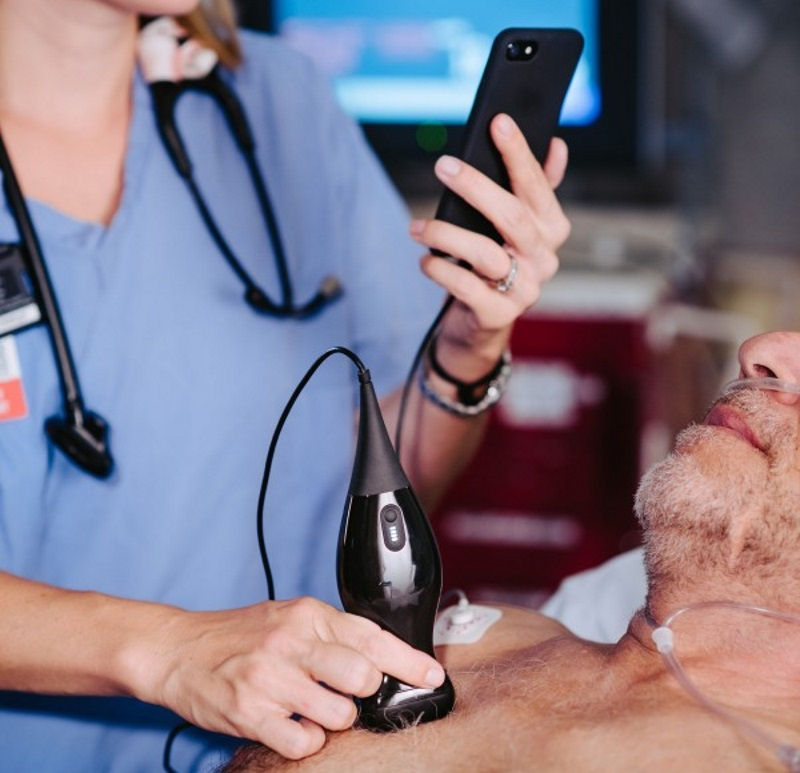 En general, los dispositivos miniaturizados han sido sometidos a un escrutinio más riguroso que el examen físico tradicional, y se ha encontrado que son superiores en diversos entornos y utilizados por una diversidad de profesionales de la salud.
En general, los dispositivos miniaturizados han sido sometidos a un escrutinio más riguroso que el examen físico tradicional, y se ha encontrado que son superiores en diversos entornos y utilizados por una diversidad de profesionales de la salud.
¿Por qué entonces no se ha extendido la utilización de la ecografía clínica? Una serie de factores como la limitación de tiempo, los costes inciertos, las dudas sobre la capacidad de formación, y posiblemente la “nostalgia” de aquellos tiempos en que se diagnosticaba brillantemente con la exploración tradicional, han hecho que muchos consideren que la ecografía clínica será un factor más que contribuirá para dejar de explorar. Frente a ello, los autores proponen que debemos considerarla, como en su momento el estetoscopio, una parte más de la exploración física, y que, por el contario, contribuirá a aumentar el rendimiento de la exploración tradicional, haciéndola más atractiva y resolutiva (podremos ver lo que previamente hemos adivinado). Será el quinto pilar de la exploración tras la inspección, palpación, percusión y auscultación.
Aún con todos estos argumentos, el médico debe utilizar la ecografía clínica de manera cuidadosa y selectiva (con sentido común y adaptado a los escenarios clínicos en que ha adquirido competencias) para responder preguntas específicas al lado del paciente. Tampoco debe sustituir los estudios ecográficos completos y otras técnicas de imagen que pueden ser necesarias posteriormente. Existen ya estudios en diferentes escenarios (muchos de ellos ecocardiografía clínica, o ecocardioscopia como prefieren denominar los cardiólogos), en los que la “insonación” por médicos poco expertos ofrece un rendimiento mayor que la exploración tradicional por expertos clínicos, con disminución de pruebas posteriores y ahorro de costes. Además permite descubrir hallazgos que cambian hasta en una quinta parte de los pacientes las estrategias de tratamiento.
Por supuesto, no todo está estudiado y existen varios puntos de discusión. Hacen falta más estudios para comprender las implicaciones clínicas completas de la incorporación de la insonación a toda la práctica clínica. Debemos demostrar en cuales de todos los escenarios clínicos posibles la ecografía agrega valor y permite seleccionar mejor las actuaciones y pruebas posteriores, estudiar cómo afecta a los costes de la atención sanitaria, y reflexionar sobre las implicaciones clínicas y de recursos que tienen los hallazgos incidentales que pueden producir sobrediagnóstico. Aunque los estudios iniciales parecen demostrar que una formación breve y enfocada a un problema es útil en personal poco experto, probablemente el desafío es determinar los requisitos de capacitación requerida para un uso óptimo de la insonación en la práctica clínica de cada una de las especialidades en cada situación.
En definitiva, en el proceso de diagnóstico hay que integrar, en primer lugar, la historia clínica (escuchar), que nos llevará a una exploración física tradicional dirigida, y según sus resultados podremos incorporar la insonación de cabecera, con el objetivo de responder con más precisión a la pregunta clínica.
Por último, ¿puede la incorporación de esta tecnología afectar a desvirtuar la relación médico-paciente? La relación continuada y personal del paciente y el médico de familia es uno de los aspectos más valorados por ambos y puede existir el temor de que la tecnología reduzca esta interacción. Sin embargo, incorporar la “insonación” al examen físico puede tener un beneficio adicional en este aspecto, al prolongar el contacto físico directo, ofreciendo además una prueba visible de la patología (o ausencia de la misma) que el propio paciente experimenta y puede ayudar a que cumpla mejor los consejos. En definitiva, un diagnóstico más preciso y visible hace más por la relación médico-paciente que una exploración física dispersa.
Por todo ello, es hora de introducir el quinto pilar de la exploración física en la práctica de todo médico clínico, internistas), intensivistas, urgencias, otras especialidades, y por supuesto el médico de familia.
Estoy seguro de que si Marañón o Jiménez Díaz se levantaran de su tumba abrazarían con ilusión y ganas este quinto pilar.
Como dijo el recientemente fallecido Stephen Hawking, la inteligencia es la capacidad de adaptarse al cambio.
lo que la verdad (sobre la HCE) esconde II
 Si no sirven para mejorar la calidad de la atención, al menos que sirvan para mejorar la seguridad, pero ¿será así? o es otro nuevo fiasco en las esperanzas depositadas en la HCE.
Si no sirven para mejorar la calidad de la atención, al menos que sirvan para mejorar la seguridad, pero ¿será así? o es otro nuevo fiasco en las esperanzas depositadas en la HCE.
Pues bien, esta pregunta se la hacen dos autores reconocidos en las páginas del ultimo número de marzo de la revista New England Journal of Medicine . El artículo con el sugestivo titulo de Can Electronic Clinical Documentation Help Prevent Diagnostic Errors? y que podríamos definir como de toma de posición, se enfoca quizás al aspecto más difícil de la seguridad del paciente: la prevención de errores diagnósticos.
Destaca una ilustrativa tabla- ver diapositiva- donde se exponen siete maneras en las que la HCE puede disminuir estos errores: van desde el filtrado a la organización, pasando por facilitar el acceso a la información previa o actual sistematizada (verbigracia la lista de problemas) o a la información no sistematizada (como el curso evolutivo), así como mejorar el registro de las pruebas diagnósticas haciendolos mas facil automatico e intuitivo.
La documentación del trascurso de continuidad asistencial como un proceso evolutivo, especialmente para las condiciones crónicas es otra de las propuestas con las que debería contar una adecuada HCE. Por último, resaltan la necesidad que estos sistemas electrónicos incorporen lista de instrucciones para asegurarse de que no se olviden preguntas y exploraciones clave para los diferentes diagnósticos, enlazan así con otras listas de comprobación de seguridad, y otras listas de verificación de rabiosa actualidad pero que hasta el momento, no han sido muy utilizadas en la clínica.
Sin duda, lo mejor del artículo es el párrafo final que dice:
Los clínicos deben recuperar la propiedad de la historia clínica como una herramienta para mejorar la atención al paciente; tal medida podría tener muchos beneficios, incluyendo la reducción de la frecuencia de errores diagnósticos. Los requisitos externos en el desarrollo de la HCE deberían reducirse al mínimo, y es necesario que los médicos, el personal de apoyo, y los pacientes participen en una nueva revisión de estas herramientas, con el objetivo de construir un sistema más distribuido, fiable, y rico en contenido pero a la vez conciso y eficaz. El diagnóstico de la enfermedad es una de nuestras responsabilidades profesionales más importantes, y los pacientes, con razón, esperan de nosotros que realicemos bien, esta difícil tarea. La documentación electrónica representa una herramienta fundamental para que podamos cumplir con esta responsabilidad.
Si este apartado se comprendiera bien en nuestro país, la historia clínica electrónica de atención primaria sería otra cosa. El futuro de esta herramienta con respecto a la seguridad es un factor no contemplado por los que la han introducido a toda costa, pero de eso hablaremos otro dia
Publicado en AMF
el tobillo de ottawa
Las lesiones del tobillo o pie son causas frecuentes de atención en los servicios de urgencias. La medicina defensiva y el aumento en la demanda de atención médica en los servicios de urgencias, han condicionado que en estos servicios se soliciten radiografías de forma rutinaria incluso sin haber valorado previamente al paciente.
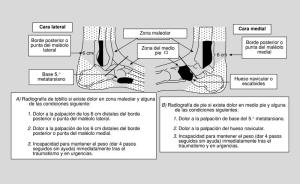 La necesidad de realizar radiografías de rutina después de cada lesión de tobillo es cuestionada, ya que menos de 15 % de los pacientes con estas lesiones tendrá una fractura significativa, aunque se reconoce que no diagnosticarlas puede tener como resultado secuelas incapacitantes. No siempre es fácil diferenciar clinicamente entre una fractura o una lesión de ligamentos, por lo que muchos pacientes pueden ser expuestos innecesariamente a radiación para descartar una lesión ósea.
La necesidad de realizar radiografías de rutina después de cada lesión de tobillo es cuestionada, ya que menos de 15 % de los pacientes con estas lesiones tendrá una fractura significativa, aunque se reconoce que no diagnosticarlas puede tener como resultado secuelas incapacitantes. No siempre es fácil diferenciar clinicamente entre una fractura o una lesión de ligamentos, por lo que muchos pacientes pueden ser expuestos innecesariamente a radiación para descartar una lesión ósea.
Las reglas de Ottawa (Ottawa ankle rules) son un sencillo grupo de reglas de decisión clínica utilizadas en el diagnóstico de lesiones del pie o tobillo como ayuda a la hora de decidir cuando son necesarios radiografías del pie. Son criterios de predicción o decisión clínica diseñados para reducir el número de radiografías y limitar el daño potencial por exposición a la radiación, además de disminuir costos y tiempos de espera, todo ello sin omitir fracturas importantes y una disminución de la calidad de la atención médica.
Las reglas de Ottawa para lesiones del pie o tobillo son simples,fáciles de emplear y han sido validadas en varios estudios y representan una herramienta clínica atractiva que se compone de los siguientes criterios:
- Dolor o aumento en la sensibilidad en el borde posterior de los últimos seis centímetros de la tibia y el peroné y hasta la punta del maléolo lateral (peroneo) o medial (tibial).
- Dolor o aumento en la sensibilidad en el escafoides del tarso o la base del quinto metatarsiano.
- Incapacidad del paciente para soportar su peso corporal inmediatamente después de ocurrida la lesión, e incapacidad para deambular más de cuatro pasos durante la exploración física en urgencias.
La presencia de una o más de estas reglas indica la necesidad de realizar radiografías para descartar lesión ósea.
De:
- Palapa García LR. Utilidad de las reglas de Ottawa en el diagnóstico de las lesiones agudas del tobillo o pie. Revista Médica del Instituto Mexicano del Seguro Social, 2005; 43(4):293-298
- Bandolera. De nuevo las reglas de Ottawa para el tobillo nº11.
El gabinete del Dr. Caligari
Hay especialistas relacionados con el diagnóstico que tienen claro su vocación de servicio al clínico y a los pacientes. Es el caso de los «patólogos» británicos y de la American Association for Clinical Chemistry.
En el primer caso creando una Web que viene a recoger información previamente publicada como serie en la revista Journal of Clinical Pathology y donde se repasaban preguntas relacionadas con los métodos diagnósticos de laboratorio desde la perspectiva de la atención primaria. Estas revisiones se han modificado y adaptado como ítems de preguntas y respuestas dentro de una útil Web denominada Better Testing que pretende hacer más accesible y cercana la información requerida en atención primaria.
La segunda Web recomendada Lab Tests Online tiene el valor añadido de haber sido traducida al español ofrece información detallada sobre las diferentes pruebas de laboratorio. Esta dirigida a pacientes y a profesionales (quizás este objetivo mixto es demasiado ambicioso) para que entender mejor los análisis que hoy en día forman parte de la atención rutinaria a los pacientes así como del diagnóstico y tratamiento de un amplio rango de situaciones y enfermedades.